размножение женщин с помощью спинного мозга
Воспаление тройничного (лицевого) нерва
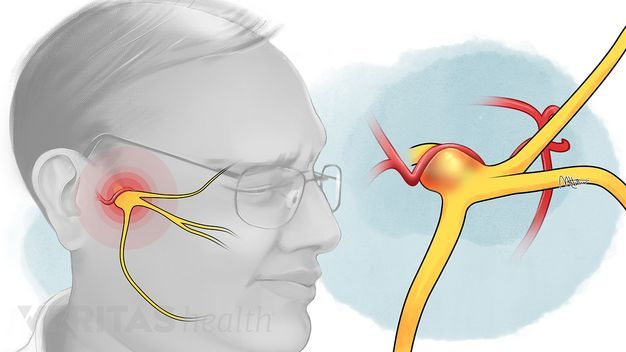
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Восстановление клеток спинного мозга in vivo
Ученые из СПбГУ и Каролинского института научились восстанавливать клетки спинного мозга внутри живого организма
Ученые из СПбГУ в коллаборации с Каролинским институтом (Швеция) впервые на модели in vivo показали возможность создания клеток ЦНС, способных выполнять свои обычные функции и восстанавливать поврежденный спинной мозг при травмах. Клетки выстилки центрального канала спинного мозга можно трансформировать в олигодендроциты, формирующие «изоляционный материал» вокруг аксонов нервных клеток.
«Нервные клетки не восстанавливаются» — наивное предостережение, имеющее мало общего с научными фактами
В мозге даже взрослого человека существуют процессы нейрогенеза. Этих способностей хватает для поддержания когнитивных функций, но уже недостаточно для, например, восстановления спинного мозга после серьезной травмы. Обычно это приводит к появлению в нервной ткани «глиального рубца» — и прежние функции спинного мозга в полном объеме вернуть уже не получается.
Результаты работы отечественных и шведских ученых опубликованы в статье в престижном научном журнале Science.
Экспериментальная часть
Группа исследователей из Каролинского института и Санкт-Петербургского государственного университета под руководством пионера в области исследований стволовых клеток мозга профессора Йонаса Фризена смогла сделать шаг к тому, чтобы научиться восстанавливать поврежденные ткани центральной нервной системы внутри живого организма. Эксперименты проводились на мышах с использованием трансгенных технологий. Ученые показали, что при различных травмах спинного мозга у мышей можно управляемо запустить процесс образования полноценных олигодендроцитов, которые будут выполнять свои функции по миелинизации аксонов нервных клеток поврежденной ткани. Именно олигодендроциты, оборачивая свои отростки вокруг аксонов нервных клеток, формируют так называемые миелиновые оболочки — особый «изоляционный материал», который способствует быстрому распространению нервных импульсов в центральной нервной системе (ЦНС).
Образование олигодендроцитов происходило из эпендимальных клеток, которые выстилают центральный канал спинного мозга. Для этого в этих клетках с помощью генетических технологий искусственно вызывали появление особенного белка, транскрипционного фактора Olig2, который в норме управляет программой формирования специфических свойств (дифференцировки) клеток олигодендроцитов в ЦНС в эмбриональном развитии.
«Возможно, благодаря подобным научным исследованиям в будущем нам удастся полностью восстанавливать повреждения в центральной нервной системе у людей», – поделился оптимизмом заведующий лабораторией биологии синапсов Института трансляционной биомедицины Олег Шупляков.
Следующие шаги исследователей — детальное изучение программ запуска дифференцировки нервных клеток различных модальностей у позвоночных, а также разработка медицинских технологий, которые помогут восстанавливать функции центральной нервной системы после травм ЦНС и при нейродегенеративных заболеваниях у человека.
«Публикация в Science — это хороший пример научного международного сотрудничества. Возможность работать и думать вместе позволяет подойти к решению проблемы шире, использовать мультидисциплинарный подход и достичь результатов мирового уровня, которые невозможно было бы получить в одной лаборатории. В Институте трансляционной биомедицины СПбГУ уже несколько лет ведутся работы как по поиску новых методов восстановления функций спинного и головного мозга, так и по разработке новых методов перепрограммирования и дифференцировки клеток. Уникальные генетические технологии, разработанные в рамках данной работы, придадут новый импульс этим направлениям и позволят специалистам института по-новому решать ключевые проблемы современной биомедицины», — считает директор Института трансляционной биомедицины СПбГУ, научный руководитель Клиники высоких медицинских технологий имени Н. И. Пирогова СПбГУ профессор Рауль Гайнетдинов.
Женская репродуктивная система
Разбираемся в женской репродуктивной системы, чтобы лучше понимать себя и свое тело, необходимо знать, какие органы за что отвечают и как работают.
У женщин фертильность регулируется как женской репродуктивной системой, так и эндокринной системой, которые должны быть должным образом отрегулированы и скоординированы для того, чтобы все этапы этого процесса были успешными.
Анатомию женской репродуктивной системы можно разделить на две группы в зависимости от того, идет ли речь о внешних или внутренних органах.

Наружные женские половые органы
Наружные половые органы женщины расположены снаружи, доступны для визуального осмотра, собирательное название — вульва.

Внутренние женские половые органы
Половые органы женщины, находящиеся внутри, можно осмотреть при помощи гинекологических инструментов или ультразвука.

Фазы менструального цикла
Организм женщины функционирует циклично. Средняя продолжительность цикла, называемого менструальным, 28 дней. Следуют они один за другим. Менархе (первые месячные) начинаются в 11-15 лет.
Состоит цикл из трех фаз:

Фолликулярная фаза
Начинается в 1 день месячных длиться 7–22 дня, обычно 14 дней.
Процессы в яичниках
Овуляторная фаза
Длиться около трех дней.
Процессы в яичниках
Лютеиновая фаза
Наступает после овуляции. Если не наступила беременность эта фаза длиться 13– 14 дней и заканчивается с началом следующей менструации.
Процессы в яичниках
Стадии менструального цикла
В головном мозге есть маленькая эндокринная железа, вырабатывающая гормоны и контролирующая выработку гормональных веществ другими железами внутренней секреции — гипофиз.
С началом фолликулярной фазы он производит фолликулостимулирующий гормон (ФСГ) и лютеинизирующий гормон (ЛГ). Под их влиянием в яичниках созревают фолликулы до 20 штук, усиливается продуцирование эстрогенов. Через определенное время выделяется доминирующий фолликул, остальные подвергаются регрессу. Доминирующий фолликул созревает и вырабатывает эстрогены. При достаточной концентрации эстрогенов они начинают подавлять синтез ФСГ. После фолликулярной фазы, продолжающейся около двух недель, наступает овуляторная.

На овуляторной стадии усиливается синтез ЛГ. Под его воздействием доминантный фолликул дозревает и лопается, выпуская яйцеклетку, попадающую в брюшную полость, из полости — в фаллопиеву трубу. Называется данный процесс овуляцией. Шейка начинает усиленную выработку слизи, которая помогает спермиям попасть в матку для встречи с яйцеклеткой.
После месячных начинается лютеиновая фаза продолжительностью в две недели. Доминантный фолликул, из которого вышла яйцеклетка, преобразуется в желтое тело. Его основная функция — синтез прогестерона (гормон беременности). Прогестерон подготавливает матку к вынашиванию плода: слизистая органа набухает, прорастает кровеносными сосудами.

Дальше реализуется один из двух сценариев:
Правильно месячный цикл называется менструально-овариальным, поскольку изменения затрагивают не только эндометрий, но и половые железы. Продолжительность цикла рассчитывается от первого дня месячных в одном цикле до первого дня последующих месячных. Овариальный цикл включает: созревание фолликула, овуляцию, преобразование фолликула в желтое тело.
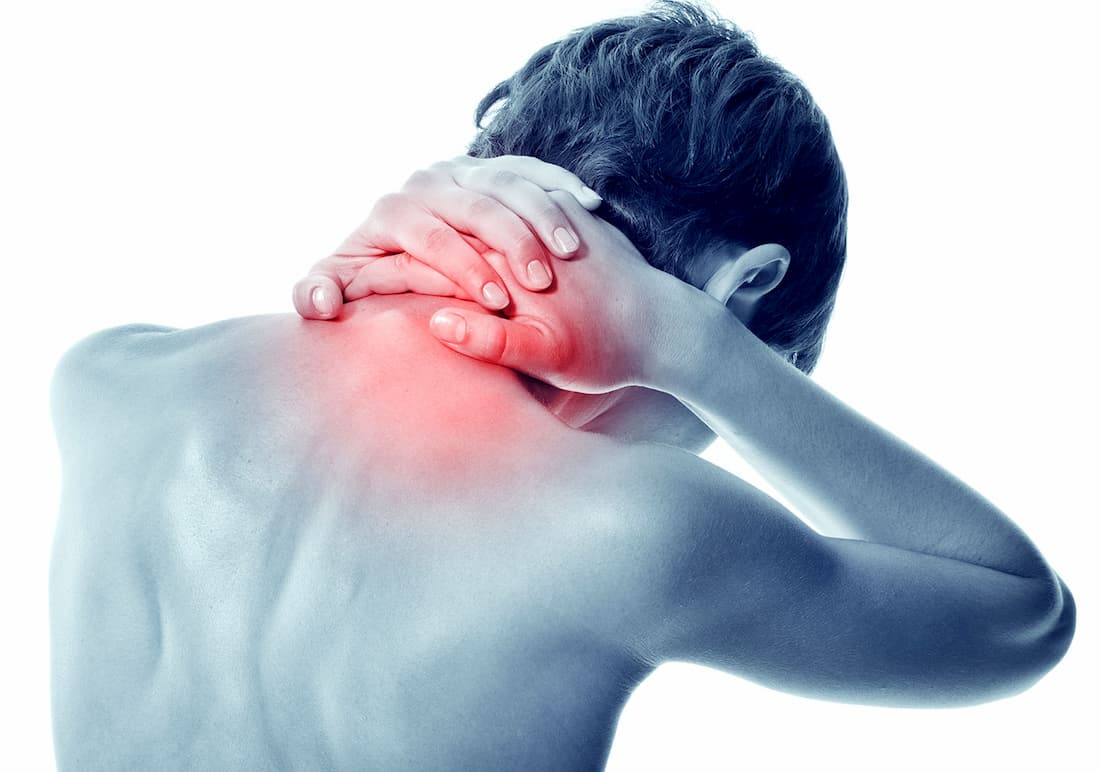
Шейный остеохондроз
Шейный остеохондроз – это хроническое дистрофическое заболевание, при котором происходит истончение дисков, расположенных между позвонками с последующим замещением их костной тканью. По мере прогрессирования в дегенеративный процесс вовлекаются окружающие структуры. Это становится причиной развития целого комплекса симптомов, которые полностью подчиняют себе жизнь пациента.
Общая информация
Межпозвоночные диски состоят из гелеобразного ядра и окружающего его плотного фиброзного кольца, покрытых сверху слоем хрящевой ткани. Они выполняют амортизирующую функцию, препятствуя повреждению позвонков при беге, ходьбе и прыжках, а также способствуют подвижности и гибкости всего позвоночного столба.
В процессе естественного старения, а также в условиях повышенной нагрузки, происходит постепенное уменьшение высоты межпозвонкового диска. Нарушается обмен веществ в его ядре, появляются трещины в окружающем фиброзном кольце. Появляются выпячивания дисков – протрузии и грыжи. По мере прогрессирования заболевания, в него вовлекается хрящевая ткань и кости, возникают остеофиты – костные разрастания, которые становятся причиной ограничения подвижности и выраженного болевого синдрома.
Поскольку патологические изменения проходят в непосредственной близости от спинного мозга и его корешков, это приводит к их сдавлению и воспалению, а также рефлекторному развитию мышечного спазма. В результате человек испытывает характерные симптомы, по которым можно заподозрить заболевание.
Причины
Остеохондроз шейного отдела позвоночника относится к мультифакторным заболеваниям. Он возникает на фоне целого комплекса факторов, каждый из которых усугубляет течение патологии. В список причин входит:
Симптомы и синдромы
Симптомы шейного остеохондроза появляются далеко не сразу и, зачастую, маскируются под другие заболевания.
К наиболее частым признакам относятся:
Помимо общих признаков шейного остеохондроза, различают несколько синдромов, характерных для этого заболевания.
Вертебральный синдром
Комплекс симптомов связан с поражением костей и хрящей позвоночного столба. Он включает в себя:
Синдром позвоночной артерии
Симптоматика обусловлена сужением или спазмом позвоночных артерий, частично отвечающих за кровоснабжение головного мозга. Проявляется следующими признаками:
Кардиальный синдром
Напоминает состояние при поражении сердечной мышцы и включает в себя:
Корешковый синдром
Состояние связано с поражением (сдавлением или защемлением) нервных корешков, выходящих из позвоночного столба в шейном отделе. В зависимости от уровня поражения человек может ощущать:
Чаще всего в патологический процесс вовлекается сразу несколько нервных корешков, в результате чего наблюдается сразу несколько характерных симптомов.
Стадии
В процессе развития шейный остеохондроз проходит четыре последовательных стадии (степени), которые определяют выраженность симптомов и общее состояние пациента.
Диагностика
В поисках причин болей или головокружения пациент может обращаться к врачам различных специальностей: терапевт, кардиолог, гастроэнтеролог, невролог. Для диагностики остеохондроза требуется комплексное обследование, в которое входят:
В обязательном порядке проводится опрос и осмотр пациента, определение зон болезненности и степени подвижности позвоночного столба, оценивается качество рефлексов. Для дифференциальной диагностики с другими заболеваниями со сходной симптоматикой, может назначаться:
Лечение
Лечение шейного остеохондроза требует комплексного подхода и включает в себя:
Медикаментозное лечение
Основная цель медикаментозного лечения: снять боль и головокружение, восстановить нормальное функционирование нервных корешков, а также по возможности остановить или замедлить разрушение хрящевой ткани. В зависимости от ситуации назначаются:
В зависимости от симптомов, могут быть также назначены средства для улучшения микроциркуляции в сосудах головного мозга, препараты, блокирующие тошноту и головокружение и т.п.
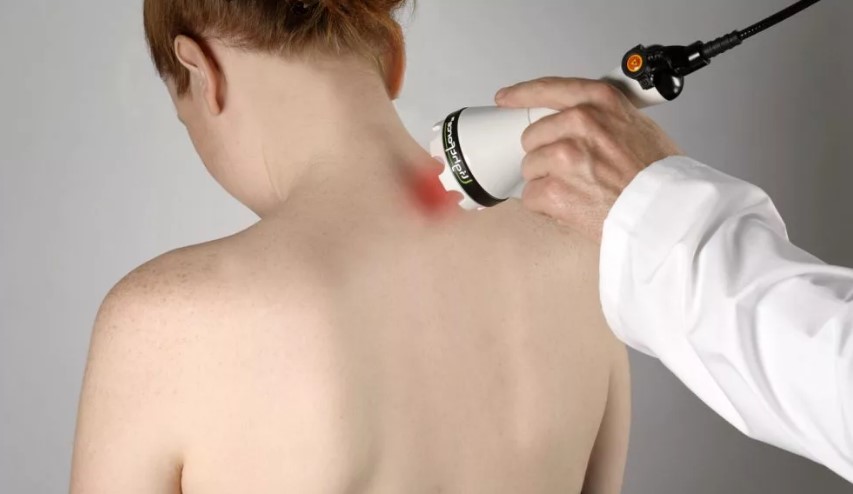
Немедикаментозное лечение
Немедикаментозные методы лечения используются вне обострения. В зависимости от клинической ситуации используются:
Немедикаментозное лечение способствует снижению выраженности симптоматики и уменьшает частоту и силу обострений. Оно действует опосредованно:
Хирургическое лечение
Помощь хирургов необходима в запущенных случаях заболевания, когда медикаментозные методы уже неэффективны. В настоящее время используется несколько операций:
Важно помнить, что только врач может решать, как лечить остеохондроз шейного отдела позвоночника. Схема составляется индивидуально с учетом стадии болезни, сопутствующих патологий и индивидуальных особенностей организма пациента.
Осложнения
Остеохондроз становится причиной нарушения работы важнейших структур: кровеносных сосудов и нервов. Без лечения заболевание может привести к следующим осложнениям:
Кроме того, поражение межпозвонковых дисков и суставов приводит к значительному ограничению подвижности шеи.
Профилактика
Если уделить внимание профилактике шейного остеохондроза, даже при уже имеющихся изменениях их прогрессирование существенно замедлится. Врачи рекомендуют:
Идеальный спорт при остеохондрозе – плавание. Вода разгружает позвоночный столб, а активные движения способствуют формированию мышечного каркаса.
Лечение в клинике «Энергия здоровья»
Врачи клиники «Энергия здоровья» предлагают своим пациентам комплексные методики лечения шейного остеохондроза, включающие:
Преимущества клиники
Если шея начала периодически Вас беспокоить, не затягивайте с визитом к неврологу. Запишитесь на консультацию в клинику «Энергия здоровья».
Спина бифида (расщепление позвоночника)
Спина бифида (расщепление позвоночника)
Этот дефект бывает различным в зависимости от типов и колеблется от средней до тяжелой формы.
Детям с таким дефектом по мере роста организма могут понадобиться корсеты, при тяжелых формах инвалидная коляска.
Лечение в основном направлено на притормаживание деформации и сохранение двигательной активности.
Дефект может встречаться по всей длине позвоночника и может проявляться выпиранием части спинного мозга и окружающих тканей наружу, а не во внутрь. Приблизительно 85 процентов дефектов встречаются в пояснице и 15 процентов в шее и в грудном отделе. Хирургически можно восстановить целостность позвоночного столба, но повреждения нервов восстановить не удается и если они выраженные, то у пациентов бывают различной степени парезы нижних конечностей. Чем выше на позвоночном столбе дефект, тем более тяжелые повреждение нервов и двигательные нарушения (парезы и параличы).
Согласно исследованиям эта аномалия развития встречается в 7 случаях на 10000 новорожденных. Существует несколько типов спина бифида, которые имеют различную степень тяжести.
Симптомы
Cимптомы расщепления позвоночника значительно разнятся, в зависимости от формы и степени тяжести у конкретного ребенка. Например, при рождении:
При тяжелом расщеплении позвоночника при локализации в поясничном отделе позвоночника могут быть следующие симптомы: паралич нижних конечностей, нарушение функции мочевого пузыря, кишечника. Кроме того, у таких пациентов, как правило, могут быть и другие аномалии развития :
Диагностика
Диагностические мероприятия могут быть выполнены во время беременности, чтобы оценить плод на наличие расщепления позвоночника. Они включают:
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
Лечение
Лечение spina bifida возможно сразу после рождения. Если этот дефект диагностирован пренатально, то рекомендуется кесарево сечение для того, чтобы уменьшить возможное повреждение спинного мозга во время прохождения плодом родовых путей. Новорожденным с менингоцеле или миеломенинигоцеле рекомендуется провести оперативное лечение в течение 24 часов после рождения. При такой операции закрывается костный дефект и удается сохранить функцию неповрежденной части спинного мозга. К сожалению, хирургическое лечение не может восстановить функции поврежденных нервов так, как они носят необратимый характер.
В настоящее время существуют клиники, которые проводят пренатальные операции по закрытию дефекта, но методики пока не нашли широкого применения. Основной же задачей лечения как не тяжелой формы, так и в послеоперационном периоде, является сохранение функций как опорно-двигательного аппарата, так и функции мочевого пузыря и кишечника. При необходимости применяются ортезы, лечебная гимнастика, физиотерапия.
В тех случаях, когда spina bifida обнаруживается случайно при рентгенологическом (МРТ, КТ) исследование необходимо принять меры по уменьшению риска повреждения спинного мозга в том участке позвоночника где есть этот дефект.
Оперативное лечение у взрослых применяется только при наличии осложнений. В основном же лечение у взрослых направлено только на профилактику возможных осложнений (ЛФК, физиотерапия, ношение корсета).