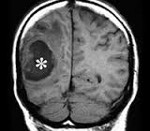
отит абсцесс головного мозга
Отит абсцесс головного мозга
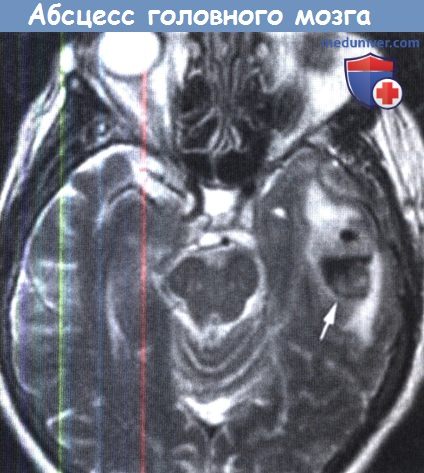
Абсцесс головного мозга является очаговым гнойным процессом в паренхиме мозга, окруженным областью энцефалита.
Абсцесс головного мозга является вторичным по отношению к среднему отиту и отображает бимодальное распределение по возрасту, с пиками в педиатрической возрастной группе и в четвертом десятилетии. В большинстве случаев соотношение мужчин и женщин составило 3:1. Средний отит являлся основной причиной абсцесса головного мозга в прошлом, в настоящее время намного реже.
Хронический средний отит чаще вызывает абсцесс головного мозга, чем острый средний отит, холестеатома в настоящее время встречается в большинстве случаев. Большинство авторов сообщает, что отогенные абсцессы головного мозга, скорее всего, будут расположены в самом мозге (височной доле), чем в мозжечке; однако, большинство абсцессов мозжечка связаны с инфекциями среднего уха. С другой стороны, Murphy и Dubey обнаружили, что отогенные абсцессы чаще встречаются в мозжечке.
Смертность, связанная с отогенным абсцессом головного мозга, в эпоху антибиотиков продолжает снижаться. Bento и Migirov недавно зарегистрировали в общей сложности 14 пациентов с абсцессами головного мозга или мозжечка без смертельного исхода. Абсцессы мозжечка имеют большую вероятность летального исхода. Перманентные неврологические осложнения обычно связаны с абсцессами головного мозга.
В обзоре Penido отогенных внутричерепных осложнений постоянные неврологические осложнения, которые развились у всех восьми пациентов, были вторичными по отношению к абсцессу головного мозга.
являющийся осложнением среднего отита.
а) Патофизиология. В абсцессе головного мозга, как правило, представлено множество организмов. Полимикробные культуры с высоким содержанием анаэробов представлены в различных исследованиях. Стрептококки и стафилококки— наиболее часто встречающиеся грамположительные микроорганизмы, выделяемые из абсцессов головного мозга. Escherichia coli и Proteus, Klebsiella и Pseudomonas являются типичными обнаруживаемыми грамотрицательными штаммами.
Микробиология абсцесса головного мозга зависит от иммунного статуса хозяина. Интересно отметить, что Н. influenzae редко встречается при отогенных абсцессах головного мозга.
Абсцесс головного мозга может быть результатом любого из трех процессов:
(1) близлежащего очага инфекции, такого как средний отит;
(2) гематогенного распространения из отдаленного очага инфекции, такого как хроническое гнойное поражение легких и
(3) черепно-мозговой травмы или операции в области головы.
Отогенные абсцессы головного мозга часто являются результатом венозного тромбофлебита, а не прямого поражения твердой мозговой оболочки. Пять процентов абсцессов головного мозга возникают вскоре после мастоидэктомии, например, когда в созданной открытой полости сосцевидного отростка сохраняется резидуальное воспаление.
Тромбофлебит обычно сопровождает формирование абсцесса головного мозга и должен быть пролечен соответствующим образом. Остеомиелит или грануляционная ткань вызывают ретроградный тромбофлебит дуральных сосудов, которые заканчиваются в белом веществе головного мозга, приводя к энцефалиту. Этот очаговый энцефалит прогрессирует до некроза и размягчения мозговой ткани (локального нагноения) с окружающим отеком. Примерно в течение двух недель капсула абсцесса окружается формирующейся грануляционной тканью.
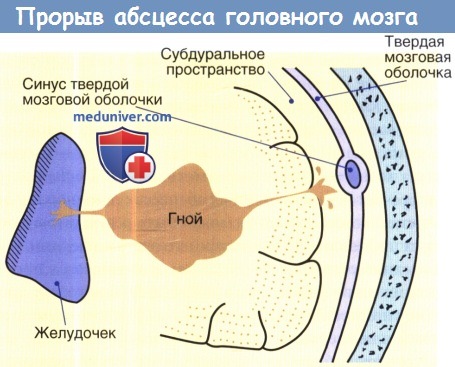
Формирование абсцесса головного мозга представляет собой путь от энцефалита к хорошо инкапсулированному некротическому очагу; тем не менее, многие авторы описали этапы формирования абсцесса мозга. Инкапсуляция более четко определяется в кортикальной части по сравнению с желудочковой, возможно, это объясняет склонность абсцессов к разрыву медиально в систему желудочка, а не в субарахноидальное пространство.
Созревание абсцесса головного мозга зависит от локальной концентрации кислорода, поражающего микроорганизма и иммунного ответа реципиента.

б) Клиническая картина. Пациент выглядит очень «изможденным» и вялым и часто жалуется на глубокую костную боль. Иногда, вялотекущий мастоидит может вызвать абсцесс головного мозга. Зловонные, сливкообразные выделения из уха указывают на молниеносный, разрушительный процесс. Формирование абсцесса головного мозга проявляется триадой:
(1) головная боль,
(2) полноценная лихорадка и
(3) нарушения координации.
В последнее время полная триада встречается не часто. Симптомы могут проявляться за две недели до полного формирования абсцесса. Очаговая симптоматика зависит от расположения абсцесса. Абсцессы мозжечка провоцируют головокружение, атаксию, нистагм и рвоту. Поражения височной доли могут вызвать судороги. Обычно присутствуют сопутствующие признаки менингита. Отек диска зрительного нерва часто встречался в третьей стадии формирования абсцесса.
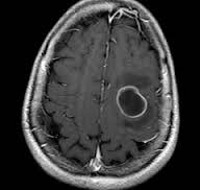
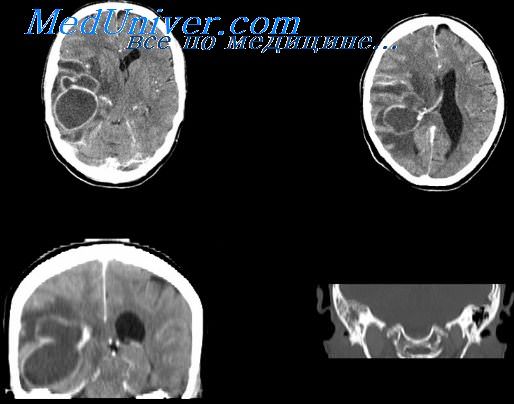
в) Компьютерная томография. КТ является очень полезной в оценке пациента с подозрением на отогенный абсцесс головного мозга. Сканирование обеспечивает раннее выявление абсцессов и улучшение результатов. Абсцесс головного мозга выглядит как гипоин-тенсивная зона, окруженная областью отека, такая конфигурация, известна как признак «кольца». Для оценки эффектов лечения, определения срока хирургического вмешательства может быть рекомендована серия КТ-исследований
МРТ также оказалась полезной и превосходит КТ в выявлении тонких изменений в паренхиме головного мозга и в выявлении распространения абсцесса в субарахноидальное пространство или в желудочек.
Одним из ограничений МРТ является то, что она не может представить подробную информацию о височной кости; таким образом, для оценки височной кости требуется выполнение КТ.
г) Лечение абсцесса головного мозга при отите. Пациент должен быть госпитализирован с немедленным лечением высокими дозами соответствующего антимикробного препарата. Лечение абсцесса головного мозга имеет приоритет над лечением первичного очага инфекции, потому что пациент тяжело болен и нейрохирургическая операция может спасти жизнь. Сначала пациент должен быть стабилизирован неврологически; только затем оперируют ухо, являющееся первичным очагом инфекции.
В настоящее время хирургическое лечение абсцессов головного мозга является спорным вопросом в связи с улучшенной диагностикой и наличием более эффективных антибиотиков. Решение иссекать или дренировать абсцесс головного мозга является одним из таких спорных моментов. Williams рекомендует аспирацию с высокими дозами соответствующих антибиотиков, считая, что этот режим связан с меньшим количеством постоянных неврологических осложнений. Le Beau et al. рекомендуют полное удаление, потому что считают, что это приводит к снижению смертности.
Нет единого мнения и о том, требуется ли нейрохирургическое вмешательство вообще, потому что внутривенное введение новых и более эффективных антибиотиков может привести к полному разрешению мелких абсцессов головного мозга, устраняя необходимость оперативного вмешательства.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Отит абсцесс головного мозга
а) Клиническая картина отогенного абсцесса мозга:
1. Начальная стадия. Менингизм, тошнота, головная боль, изменения психологического статуса, лихорадка.
2. Латентная стадия. Эпилептиформные припадки, неврологическая симптоматика.
3. Стадия развернутых проявлений. Рвота и брадикардия, изменения психологического статуса, очаговая симптоматика в виде афазии, алексии, аграфии, гемиплегии, эпилептических припадков, а также атаксии (при абсцессе мозжечка). Симптомы распространения воспалительного процесса на соседние органы: паралич ЧН, дефекты полей зрения, нарушение функции глазодвигательных мышц и позные нарушения.
4. Терминальная стадия. Сопор, кома, содружественное отклонение глазных яблок в сторону поражения.
б) Этиология и патогенез. Инфекция распространяется одним из путей, перечисленных ниже:
1. Через крышу барабанной полости, вызывая образование абсцесса в височной доле головного мозга.
2. Через сигмовидный синус в заднюю черепную ямку и приводит к абсцедированию мозжечка.
3. Из лабиринта в эндолимфатический мешок и приводит к абсцедированию мозжечка. Возможно также распространение инфекции через сосуды (диплоические вены, прогрессирующий септический тромбангиит вен мозжечка) или через внутренний слуховой проход в тех случаях, когда имеется лабиринтит.
г) Дифференциальный диагноз при абсцессе височной доли. Опухоль головного мозга.
д) Клиническая картина абсцесса мозжечка:
• Нарушение координированных движений глазных яблок и функции постуральной системы.
• Нистагм: грубый спонтанный нистагм, направленный в сторону поражения, вестибулярный нистагм с нерегулярным позиционным нистагмом, нистагм направленного взора, связанный со вторичным повреждением моста; нистагм при парезе взора, направленный в сторону поражения.
• Атаксия, интенционный тремор, дисметрия, адиадохокинез, гипотензия; симптомы, обусловленные распространением воспалительного процесса на соседние структуры, например паралич ЧН III, V—VII, IX и X.
е) Дифференциальный диагноз при абсцессе мозжечка. Лабиринтит, острая вестибулопатия, рассеянный склероз, опухоль мозжечка, синдром мостомозжечкового угла.
ж) Инструментальные исследования. Помимо отологических исследований выполняют также:
• Неврологическое обследование: СВП, электронистагмография, электронейромиография при поражении лицевого нерва.
• Нейроофтальмологическое исследование: исследование глазного дна, полей зрения и функции глазодвигательного нерва.
• Неврологическое и нейрорадиологическое исследование, включающее КТ, МРТ, сцинтиграфию головного мозга и, возможно, ангиографию, эхоэнцефалографию, ЭЭГ, анализ ЦСЖ.
з) Лечение отогенного абсцесса мозга. Вскрытие и дренирование первичного очага инфекции осуществляет оториноларинголог путем мастоидэктомии. Во время этой операции можно выполнить также дренирование полости черепа. Первичную операцию по вскрытию абсцесса мозга выполняют путем краниотомии в нейрохирургическом отделении. От изолированной аспирации содержимого абсцесса в настоящее время отказались, кроме некоторых исключительных случаев.
Радикальное иссечение очага инфекции вдоль пути ее распространения является более эффективной операцией. Наряду с хирургическим вмешательством назначают также интенсивную антибиотикотерапию.
и) Течение и прогноз отогенного абсцесса мозга. Несмотря на хирургическое лечение летальность при отогенном абсцессе головного мозга все еще составляет 5-8%. Хотя полость, образующаяся после иссечения абсцесса, закрывается самостоятельно, тем не менее после нейрохирургического вмешательства может сохраниться определенный функциональный дефицит.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Абсцесс головного мозга
Абсцесс головного мозга — ограниченное гнойное расплавление вещества мозга т. е. очаговое скопление гноя в веществе мозга.
Причина — попадание стрептококков, стафилококков, пневмококков, реже других микробов в мозговое вещество из гнойных очагов, расположенных в среднем или внутреннем ухе (отогенные абсцессы), придаточных пазухах (риногенные абсцессы), из остеомиелитического очага в костях черепа, флегмоны мягких тканей головы. Т. е. необходим источник инфекции. Главным источником инфекции служат отиты, чаще хронические (около 70% всех абсцессов мозга). У новорожденных могут быть инфекции верхних дыхательных путей матери, обусловлены сепсисом новорожденных, пупочной инфекцией, пневмонией.
Инфекция распространяется из среднего и внутреннего уха двумя путями: по контакту через твердую и мягкую мозговые оболочки или через лимфатические и кровеносные пути. В 16-24% случаев абсцесс возникает в результате бактериальной микроэмболии по кровеносным сосудам (метастатические абсцессы). Основным источником метастазирования являются легкие (абсцедирующие пневмонии, эмпиема, бронхо-эктатическая болезнь, абсцесс легких), реже язвенный бактериальный эндокардит. Бактериальные эмболы могут также попасть через капиллярную сеть легких при пиодермии, флегмонах, остеомиелите трубчатых костей, актиномикозе. Определенную роль играет черепно-мозговая травма, особенно сопровождающаяся переломами или трещинами костей основания черепа, открывая входные ворота для инфекции. Абсцесс головного мозга является частым осложнением сквозного или слепого огнестрельного ранения. Мальчики болеют в 2 раза чаще, чем девочки.
Клинически, можно выделить несколько групп симптомов при абсцессе головного мозга:
1. Воспалительные, что описаны выше.
2. Симптомы повышения внутричерепного давления у детей, особенно 5-7 лет — быстрое увеличение размеров черепа, за счет чего длительно отсутствуют головные боли. На рентгене черепа видно расхождение швов (коронарного, сагиттального, более выраженные пальцевые вдавления), в итоге, сильные головные боли и рвота, частая и многократная.
3. Очаговые симптомы, зависят от локализации абсцесса. Например, он располагается в больших полушариях — возникают двигательные расстройства и судорожные припадки. Иногда судорожные припадки могут быть одним из первых проявлений данного заболевания, особенно у мальньких детей.
Для диагностики используют: компьютерную, магнитно-резонансную томографию, церебральную ангиографию.
Дифференцированная диагностика абсцесса мозга с очаговым менингоэнцефалитом или менингитом, при этом решающую роль играют данные эхоэнцефалографии (смещение срединных структур мозга при супратенториальном абсцессе) и компьютерная томография. Последняя позволяет отличить абсцесс от опухоли мозга.
Существуют различные способы лечения абцесса головного мозга:
До и после операции необходимо назначать массивные дозы антибиотиков.
При одиночных абсцессах после операции выздоровление наступает в 70-80% случаев.
Острый гнойный отит и абсцесс мозга
О.В. Стратиева (Из лекций для врачей)
Отогенные внутричерепные осложнения возникают в результате проникновения инфекции из полостей уха в полость мозга. Количество больных с отогенными внутричерепными осложнениями по отношению к общему числу больных с заболеваниями среднего и внутреннего уха составляет от 1 до 15 % и имеет тенденцию к снижению. Однако проблема отогенных внутричерепных осложнений сохраняет свою актуальность. За три последних года мы оперировали более 30 пациентов с отогенными внутричерепными осложнениями. Наиболее часто встречались: тромбоз сигмовидного и поперечного синусов, эпидуральный абсцесс средней и задней черепных ямок, перисинуозный абсцесс, отогенный менингит, абсцесс височной доли мозга, реже наблюдали абсцесс мозжечка. Особенности современной клинической картины отогенных внутричерепных осложнений характеризует случай из нашей практики.
Известно, что пациентка болела в течение месяца, когда внезапно появились боли в правом ухе и гнойные выделения из уха. Лечилась самостоятельно, сухим теплом. Через две недели состояние улучшилось. Ушная боль и гноетечение прекратились. Однако в поведении больной появились неадекватность, заторможенность и головная боль, что заставило родственников больной обратиться за консультативной помощью к отоларингологу.
При поступлении: больная в сознании. За ухом боли нет. Барабанная перепонка тусклая, перфорации нет, гноя нет. Невролог обнаружил отклонение влево при пальце – носовой пробе, сглаженность левой носогубной складки. На глазном дне – атеросклероз сосудов сетчатки.
Отоларингологи и нейрохирурги выполнили две операции: трепанацию черепа с декомпрессией мозга, вскрытием и удалением абсцесса височной доли, а также расширенную мастоидэктомию с обнажением черепной ямок и синусов мозга. Во время операции обнаружен остеомиелит пирамиды височной кости, стенки слухового прохода и барабанной полости. Четыре дня пациентка находилась в реанимации, затем 14 дней проходила реабилитацию в ЛОР центре, и после выписана домой в удовлетворительном состоянии.
Сегодня, в сравнении с периодом с 1946 по 1980 г.г. XX века, число внутричерепных осложнений вследствие отита существенно уменьшилось. Использование мощных антибиотиков, значительно повысило качество лечения, но в то же время усложнило диагностику. Если ранее преобладали манифестные формы с яркими симптомами, то сегодня, практически все отогенные внутричерепные осложнения развиваются скрытно. Также, в последние годы сложности диагностики обусловлены сочетанием сразу нескольких форм внутричерепных осложнений.
Абсцесс головного мозга ( Церебральный абсцесс )
МКБ-10
Общие сведения
Абсцесс головного мозга — это ограниченное скопление гноя в полости черепа. Различают три вида абсцессов: внутримозговые (скопление гноя в веществе мозга); субдуральные (расположенные под твердой мозговой оболочкой); эпидуральные (локализованные над твердой мозговой оболочкой). Основными путями проникновения инфекции в полость черепа являются: гематогенный; открытая проникающая черепно-мозговая травма; гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе; инфицирование раны после нейрохирургических вмешательств.
Причины
Среди выделенных возбудителей гематогенных абсцессов головного мозга преобладают стрептококки, часто в ассоциации с бактериотидами (Bacteroides spp.). Для гематогенных и отогенных абсцессов характерны Enterobacteriaceae (в том числе Proteus vulgaris). При открытой проникающей черепно-мозговой травме в патогенезе абсцесса мозга преобладают стафилококки (St. aureus), реже Enterobacteriaceae.
При различных иммунодефицитных состояниях (иммунодепрессивная терапия после трансплантации органов и тканей, ВИЧ-инфекция) из посева содержимого абсцесса головного мозга выделяют Aspergillus fumigatus. Однако идентифицировать возбудителя инфекции в содержимом абсцесса мозга довольно часто не представляется возможным, так как в 25-30 % случаев посевы содержимого абсцесса оказываются стерильными. Болезнь провоцируется следующими патологическими состояниями:
Патогенез
Формирование абсцесса мозга проходит в несколько этапов.
Симптомы абсцесса головного мозга
На сегодняшний день патогномоничная симптоматика не выявлена. Клиническая картина при абсцессах головного мозга схожа с клинической картиной объемного образования, когда клинические симптомы могут варьироваться от головной боли до тяжелейших общемозговых симптомов, сопряженных с угнетением сознания и выраженными очаговыми симптомами поражения головного мозга.
В некоторых случаях первым проявлением болезни становится эпилептиформный припадок. Могут наблюдаться менингеальные симптомы (при субдуральных процессах, эмпиеме). Эпидуральные абсцессы головного мозга зачастую ассоциируются с остеомиелитом костей черепа. Наблюдается прогредиентное нарастание симптоматики.
Диагностика
Для диагностирования абсцесса головного мозга огромное значение имеет тщательный сбор анамнеза (наличие очагов гнойной инфекции, острое инфекционное начало). Наличие воспалительного процесса, сопряженного с появлением и усугублением неврологических симптомов — основание для дополнительного нейровизуализационного обследования.
Точность диагностирования с помощью КТ головного мозга зависит от стадии формирования абсцесса. На ранних стадиях заболевания диагностика затруднена. На этапе раннего энцефалита (1-3 сутки) КТ определяет зону сниженной плотности неправильной формы. Введенное контрастное вещество накапливается неравномерно, преимущественно периферических отделах очага, реже в центре.
На более поздних этапах энцефалита контуры очага приобретают ровные округлые очертания. Контрастное вещество распределяется равномерно, по всей периферии очага; плотность центральной зоны очага при этом не меняется. Однако на повторной КТ (через 30-40 минут) определяется диффузия контраста в центр капсулы, а также наличие его и в периферической зоне, что не характерно для злокачественных новообразований.
Инкапсулированный абсцесс мозга на КТ имеет вид округлого объемного образования с четкими ровными контурами повышенной плотности (фиброзная капсула). В центре капсулы зона пониженной плотности (гной), по периферии видна зона отека. Введенное контрастное вещество накапливается в виде кольца (по контуру фиброзной капсулы) с небольшой прилежащей зоной глиоза.
На повторной КТ (через 30-40 минут) контрастное вещество не определяется. При исследовании результатов компьютерной томографии следует учесть, что противовоспалительные препараты (глюкокортикостероиды, салицилаты) в значительной степени влияют на скопление контраста в энцефалитическом очаге.
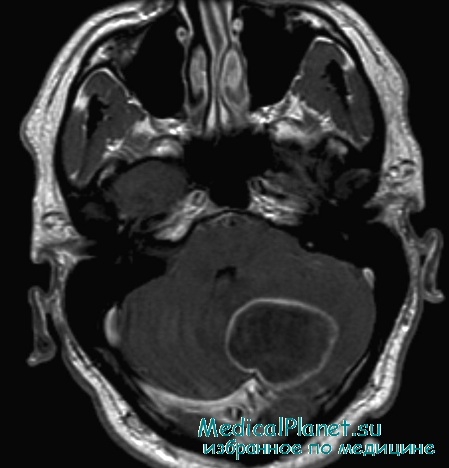
МРТ головного мозга — более точный метод диагностирования. При проведении МРТ на первых стадиях формирования абсцесса мозга (1-9 сутки) энцефалитический очаг выглядит: на Т1-взвешенных изображениях — гипоинтенсивным, на Т2-взвешенных изображениях — гиперинтенсивным. МРТ на поздней (капсулированной) стадии абсцесса головного мозга: на Т1-взвешенных изображениях абсцесс выглядит, как зона пониженного сигнала в центре и на периферии (в зоне отека), а по контуру капсулы сигнал гиперинтенсивный. На Т2-взвешенных изображениях центр абсцесса изо- или гипоинтенсивный, в периферической зоне (зоне отека) гиперинтенсивный. Контур капсулы четко очерчен.
Дифференциальная диагностика абсцесса головного мозга должна проводиться с первичными глиальными и метастатическими опухолями полушарий мозга. При сомнениях в диагнозе следует проводить МЗ-спектроскопия. В таком случае дифференциация будет основываться на различном содержании аминокислот и лактата в опухолях и абсцессах головного мозга.
Иные способы диагностики и дифференциальной диагностики абсцесса головного мозга малоинформативны. Увеличение СОЭ, повышенное содержание С-реактивного белка в крови, лейкоцитоз, лихорадка — симптомокомплекс практически любых воспалительных процессов, включая внутричерепные. Бакпосевы крови при абсцессах головного мозга в 80-90% стерильны.
Лечение абсцесса головного мозга
На энцефалитической стадии абсцесса (анамнез – до 2 недель), а также в случае небольшого абсцесса головного мозга (до 3 см в диаметре) рекомендовано консервативное лечение, основой которого должна стать эмпирическая антибактериальная терапия. В некоторых случаях возможно проведение стереотаксической биопсии в целях окончательной верификации диагноза и выделения возбудителя.
Абсцессы, вызывающие дислокацию мозга и повышение внутричерепного давления, а также локализованные в зоне желудочковой системы (попадание гноя в желудочковую систему зачастую приводит к летальным исходам) — абсолютные показания к хирургическому вмешательству. Травматические абсцессы головного мозга, расположенные в зоне инородного тела также подлежат хирургическому лечению, так как данный воспалительный процесс не поддается консервативному лечению. Несмотря на неблагоприятный прогноз, грибковые абсцессы также являются абсолютным показанием к хирургическому вмешательству.
Тяжелые соматические заболевания не являются абсолютным противопоказанием к проведению хирургического лечения, так как стереотаксическая операция может проводиться и под местной анестезией. Абсолютным противопоказанием к проведению операции может быть только крайне тяжелое состояние пациента (терминальная кома), так как в таких случаях любое оперативное вмешательство противопоказано.
Медикаментозное лечение
Целью эмпирической (в отсутствии посева или при невозможности выделения возбудителя) антибактериальной терапии является покрытие максимально возможного спектра возбудителей. Рекомендуемые программы лечения:
После выделения возбудителя из посева лечение необходимо изменить, учитывая антибиотикограмму. В случае стерильного посева следует продолжить эмпирическую антибактериальную терапию. Продолжительность интенсивной антибактериальной терапии — не менее 6 недель, после этого рекомендуется сменить антибиотики на пероральные и продолжить лечение еще 6 недель.
Назначение глюкокортикоидов оправдано только в случае адекватной антибактериальной терапии, так как только при положительном прогнозе глюкокортикоиды могут вызвать уменьшение выраженности и обратное развитие капсулы абсцесса головного мозга. В иных случаях их применение может вызвать распространение воспалительного процесса за пределы первичного очага.
Хирургическое лечение
Основными методами хирургического лечения внутримозговых абсцессов являются простое или приточно-отточное дренирование. Их суть заключается в установке в полость абсцесса катетера, через который осуществляется эвакуация гноя с последующим введением антибактериальных препаратов. Возможна установка второго катетера меньшего диаметра (на несколько суток), через который проводится инфузия раствора для промывания (чаще всего, 0,9 % раствора хлорида натрия). Дренирование абсцесса необходимо сопровождать антибактериальной терапией (сначала эмпирической, далее — с учетом чувствительности к антибиотикам выделенного патогена).
Стереотаксическая аспирация содержимого абсцесса без установки дренажа — альтернативный метод хирургического лечения абсцесса головного мозга. Главные его преимущества — снисходительные требования к квалификации медперсонала (для контроля над функционированием приточно-отточной системы необходимы пристальное внимание и специальные знания) и меньший риск вторичного инфицирования. Однако в 70% использования данного метода возникает необходимость повторных аспираций.
В случае множественных абсцессов головного мозга необходимо в первую очередь дренировать очаг, наиболее опасный в отношении осложнений (прорыв гноя в желудочковую систему, дислокация мозга), а также наиболее значимый в клинической картине. В случае эмпиемы или субдурального абсцесса головного мозга применяют дренирование, не используя приточно-отточную систему.
Прогноз при абсцессе головного мозга
В прогнозировании абсцессов головного мозга большое значение имеет возможность выделить возбудителя из посева и определить его чувствительность к антибиотикам, только в этом случае возможно проведение адекватной патогенетической терапии. Кроме этого, исход заболевания зависит от количества абсцессов, реактивности организма, адекватности и своевременности лечебных мероприятий. Процент летальных исходов при абсцессах головного мозга — 10%, инвалидизации — 50%. Почти у трети выживших пациентов последствием заболевания становится эпилептический синдром.
При субдуральных эмпиемах прогнозы менее благоприятны из-за отсутствия границ гнойного очага, так это свидетельствует высокой вирулентности возбудителя, либо о минимальной сопротивляемости пациента. Летальность в таких случаях — до 50%. Грибковые эмпиемы в сочетании с иммунодефицитными состояниями в большинстве случаев (до 95%) приводят к летальному исходу.
Эпидуральные эмпиемы и абсцессы головного мозга обычно имеют благоприятный прогноз. Проникновение инфекции через неповрежденную твердую мозговую оболочку практически исключено. Санация остеомиелитического очага позволяет устранить эпидуральную эмпиему. Своевременное и адекватное лечение первичных гнойных процессов, а также полноценная первичная обработка ран при ЧМТ позволяют в значительной степени снизить возможность развития абсцесса головного мозга.