операции по удалению опухоли головного мозга последствия после операции
Лечение опухолей головного мозга
Для понимания принципов лечения опухолей головного мозга важно понимать их классификацию. Выделяют на 2 основные группы – первичные и вторичные опухоли. Первичные изначально возникают в головном мозге. Вторичные развиваются из клеток, которые мигрируют в него из других органов на поздних стадиях рака. Абсолютное большинство появляющихся опухолей – вторичные.
Медленно растущие новообразования иногда называют доброкачественными. Однако если такая опухоль сдавливает сосуды, протоки, нервы, функциональные зоны или жизненно важные структуры, оно приносит не меньше вреда, чем более агрессивная.
Всего насчитывается около 120 типов опухолей центральной нервной системы. Наиболее часто встречаются:
К глиомам относятся астроцитомы, олигодендроглиомы и эпендимомы различного типа.
Классификация
Учитывая, что раковые клетки в мозге не мигрируют и не прорастают в другие части тела, невозможно определить стадию рака головного мозга по общепринятой системе классификации (TNM). Сделать разделение по стадиям сложно еще и потому, что иногда крошечное новообразование способно принести гораздо больше вреда, чем большое (в зависимости от его расположения).
В связи с этим принято выделять I, II, III и IV степень злокачественности. Чем ниже степень, тем больше шансов на выздоровление.
Лучше всего поддаются лечению опухоли головного мозга 1 степени. Рак мозга 3 и 4 степени часто рецидивирует, то есть заболевание возвращается. Кроме того, новообразования 4 степени образуют собственные кровеносные сосуды, благодаря чему еще быстрее растут и размножаются.
Лечение «рака» головного мозга
Выбор метода лечения опухоли головного мозга зависит от типа, размера и местоположения новообразования, а также от общего состояния здоровья пациента.
После диагностического обследования, консультации нейрохирурга и радиохирурга, лучевого терапевта и химиотерапевта ваш лечащий врач разработает схему терапии с максимальной эффективностью и минимальным риском.
Терапия новообразований в мозге осложнена следующими обстоятельствами:
Операция по удалению опухоли головного мозга
Во время операции нейрохирург старается удалить как можно больше аномальной ткани. Такие операции оправданы, потому что даже после частичного удаления опухоли головного мозга могут уменьшиться признаки и симптомы болезни. Хирургическим путем удаляют астроцитомы и другие новообразования, расположенные в доступных местах, в отдалении от жизненно важных центров, нервных сплетений и сосудов. В последнее время активно развиваются альтернативные классической хирургии, безоперационные методы.
Стереотаксическая радиохирургия – радикальный безоперационный метод
Терапия этим методом происходит с использованием компьютеризированных установок Гамма-нож, Кибер-нож и TrueBeam. В некоторых случаях стереотаксическая радиохирургия оказывается единственным возможным способом лечения опухолей головного мозга. Этот щадящий метод часто применяют вместо операции по удалению опухоли головного мозга и тогда, когда для классической хирургии нет прямых противопоказаний.
Особенность и главное преимущество стереотаксической радиохирургии – высокая точность облучения. Это позволяет в несколько раз увеличить его интенсивность, одновременно снизив лучевую нагрузку на здоровые ткани. Такие направленные лучи без проблем попадают туда, куда не могут попасть руки хирурга. И разрушают раковые клетки, практически не причиняя больному вреда. Стереотаксическая хирургия эффективна при воздействии на метастазы рака из других органов, различные типы глиом и др. Этот способом успешно удаляют невриномы слухового нерва, аденомы гипофиза, хордомы, гемангиомы.
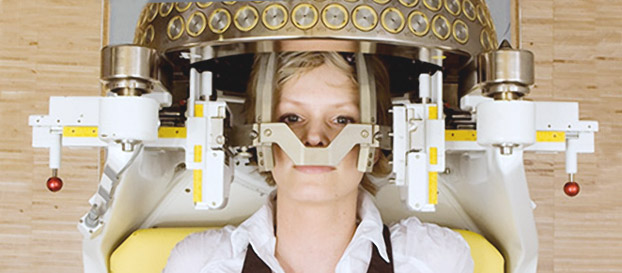
Гамма-нож имеет самую высокую точность фокусировки, но при этом есть ограничение по новообразованиям не более 3-4 см, и они должны быть правильной формы. Кибер-нож, благодаря уникальной технике облучения, позволяет разрушать злокачественные новообразования неправильной формы и достаточно большого размера (до 6 см). При этом само воздействие Киберножом не вызывает какого-либо дискомфорта у пациента.
Томотерапия
Этот щадящий и высокоэффективный способ лечения неоперабельных опухолей направленным потоком протонов. Данный метод может применяться например при разрушении опухолей зрительного нерва, или новообразований у маленьких детей и по другим показаниям. Сделать томотерапию в России можно всего в нескольких центрах. В том числе томотерапию проводят в Воронежском межрегиональном онкоцентре.
Лучевая терапия
В определенных случаях больному назначают дистанционную лучевую терапию (ЛТ), крайне редко – брахитерапию (контактное облучение). Дистанционная ЛТ, например, показана при больших размерах новообразования, а также тогда, когда требуется облучить весь мозг (например, при вторичном раке). Лучевая терапия часто применяется после хирургической операции на головном мозге для закрепления ее результата.
Химиотерапия
Химиопрепараты могут назначаться в таблетках или вводиться в вену. Иногда во время операции в ложе новообразования помещаются капсулы-импланты с кармустином.
Химиотерапия может оказаться эффективной в комплексном лечении таких опухолей головного мозга как:
Таргетная лекарственная терапия
Для этого метода характерно целевое воздействие непосредственно на раковые клетки, и он находит все более широкое применение в комплексе с другими методами лечения опухоли головного мозга.
Последствия лечения
Последствия терапии зависят от типа, расположения и размера новообразования, особенностей применяемых методов, а также общего состояния здоровья.
Классическая операция сопряжена с риском инфекции и кровотечения. Другие возможные последствия определяются местоположением очага. Например, удаление раковых тканей, расположенной рядом со зрительным нервом, может привести к потере зрения.
Как после лечения химиопрепаратами, так и после сеанса лучевой терапии могут наблюдаться такие побочные эффекты общего характера, как усталость, слабость, отсутствие аппетита, тошнота, временная потеря волос.
Риск развития осложнений при использовании методов стереотаксической радиохирургии и томографии минимален.
Восстановление после лечения
Сроки полного восстановления и особенности реабилитационного периода определяются особенностями заболевания и лечения. Так, например, после хирургической операции необходим больничный режим в течение нескольких недель, а после радиохирургического лечения вас уже на следующий день могут выписать домой.
| Ссылка на страницу центра | Запись на консультацию |
|---|---|
| Sofia — онкологический центр в Москве | +7 499 322-26-14 |
| ЛДЦ МИБС — онкологический центр | +7 812 501-83-10 |
| ММЦ РДиЛОЗ — межрегиональный онкоцентр в Воронеже (на Остужева) | +7 473 300-34-90 |
Если вам требуется второе мнение для уточнения диагноза или плана лечения, отправьте нам заявку и документы для консультации, или запишитесь на очную консультацию по телефону.
Последствия опухолей головного мозга
Опухоли головного мозга – группа внутричерепных новообразований доброкачественного или злокачественного характера, формирование которых обусловлено неконтролируемым клеточным делением.
Различают первичные и вторичные опухоли головного мозга. Первичные формируются в тканях мозга и близлежащих структур (сосуды, черепные нервы, мозговые оболочки, лимфатическая ткань), вторичные опухоли являются следствием метастазирования из других пораженных органов.
Лечение онкологического поражения мозга зависит от локализации опухоли и ее гистологического типа. Основными методами лечения опухоли головного мозга являются хирургическая операция (скальпельная или лазерная хирургия), радио- и химиотерапия. Чаще всего методы лечения комбинируются. Так, например, применение лучевой терапии сочетается с химиотерапией.
Последствия
Хирургическое вмешательство в головной мозг представляет собой сложный трудоёмкий процесс. Последствия операции напрямую зависят от расположения опухоли. Такие осложнения, как кровотечения (геморрагическое пропитывание мозговой ткани), образование кист, возможные инфекционные поражения и отеки, приводят к двигательным и когнитивным нарушениям: парезы, апраксии, агнозии (нарушения зрительного, тактильного, пространственного и слухового восприятия), нарушения речи (афазии, дизартрии), нарушения памяти, внимания и мышления. Так же возможны первичные нарушения зрения и слуха, выпадение полей зрения, нарушение способности читать (алексия) и писать (аграфия). Другой механизм, приводящий к нарушению высших психических функций, заключается в том, что за время роста опухоли в головном мозге происходила компрессия определенных структур и отделов, отвечающих за ту или иную функцию. Однако за время болезни организму удается постепенно адаптироваться к такому состоянию, и когнитивные нарушения становятся не столь выраженными. Но после хирургического удаления опухоли, ткань мозга резко избавляется от оказываемого давления, и в этот момент возможно обострение нарушений функций мозга.
После проведения радиотерапии у пациента также могут возникнуть лучевые реакции из-за повреждения и распада клеток окружающей ткани мозга гамма-лучами. Возможны появления повышенной утомляемости, слабости и вялости, нарушения аппетита, головных болей, судорог, искажение вкусовых ощущений.
Химиотерапия, а особенно препараты из группы антрациклинов, может оказывать нейротоксическое действие на мозг человека, что выражается в нарушениях высших психических функций, расстройствах памяти и интеллекта.
Трехступенчатая терапия онкологического поражения мозга (хиругия+радиотерапия+химиотерапия) является весьма эффективной схемой. Тем не менее, лечение опухоли – сложный процесс, затрачивающий большое количество психических и физических сил, поэтому важно профессионально помочь пациенту восстановить качество жизни и преодолеть последствия заболевания и его лечения.
Лечение
Далее нейрореабилитолог разрабатывает индивидуальную программу восстановительного обучения с нейропсихологом, логопедом, дефектологом, совмещенную с медикаментозной неврологической терапией и другими приемами лечения. Нейрореабилитолог курирует работу каждого из специалистов и объединяет их усилия с целью максимально эффективного лечения пациента.
В нашей клинике программа Нейрореабилитация применяется как для взрослых, так и для детей.
Злокачественные опухоли головного мозга
Злокачественные новообразования центральной нервной системы очень агрессивны, быстро растут и разрушают ткань мозга. При их обнаружении операцию по удалению опухоли желательно проводить как можно раньше, до развития тяжелого необратимого неврологического дефицита.
Нейрохирурги клиники НАКФФ проводят сложнейшие операции при глиобластомах и других новообразованиях ЦНС высокой степени злокачественности. Врачи могут безопасно удалить даже глубоко залегающие опухоли, так как перед вмешательством они выявляют функционально важные зоны мозга, чтобы не повредить их во время операции.
Какие бывают злокачественные опухоли мозга
Самые распространенные опухоли мозга – это глиомы и менингиомы. Первая группа развивается из мозговой ткани, вторая – из оболочек мозга. Большинство менингиом – доброкачественные, и только 1% приходится на менингиомы третьей, самой высокой степени злокачественности. В то же время большинство глиом – злокачественные.
Самая частая опухоль этого типа – глиобластома. Для глиом выделяют 4 степени злокачественности новообразований, и глиобластома имеет четвертую, самую высокую степень. Проблема её лечения заключается в том, что она часто располагается в глубине мозга, и до неё трудно добраться. К тому же, опухоль не имеет четкой границы: она врастает в окружающие здоровые ткани.
Даже самые агрессивные новообразования обычно не дают метастазов за пределы центральной нервной системы. Но они распространяются в пределах мозга, а при росте разрушают окружающие здоровые ткани.
На практике нейрохирургу, который оперирует взрослых пациентов, среди всех злокачественных новообразований чаще всего приходится сталкиваться с глиобластомой или метастатическими опухолями рака другой локализации. Большинство других образований встречаются очень редко или имеют доброкачественную природу.
Как лечат опухоли мозга?
Чаще всего для лечения опухолей мозга используют три метода:
Самый эффективный способ лечения – хирургическая операция. Два других способа имеют множество недостатков, поэтому применяются как дополнительные методики или у пациентов с противопоказаниями к операции.
Проблема медикаментозного лечения состоит в том, что большинство препаратов плохо проникают через гематоэнцефалический барьер. К тому же, успехи лечения далеко не самые выдающиеся. При глиобластоме стандартный препарат для химиотерапии увеличивает продолжительность жизни человека в среднем на 10 недель.
Методы лучевой терапии часто позиционируются как альтернатива операции. Пациентов впечатляют и названия процедур: Кибернож, Гамма-нож. Складывается впечатление, что опухоль «вырезается» из головы радиацией, быстро и безболезненно. Но правда заключается в следующем:
В силу этих причин лучевая терапия всё же не считается основным радикальным методом лечения злокачественных новообразований мозга и не может использоваться как альтернатива операции. Облучение должно дополнять, а не замещать нейрохирургический метод лечения. Если лучевая терапия применяется вместо, а не в дополнение к операции, то такие случаи связаны исключительно с глубоким залеганием опухоли, до которой нельзя добраться из-за угрозы тяжелого неврологического дефицита, или наличием медицинских противопоказаний к операции.
Преимущества хирургического вмешательства:
Как проводят операцию?
Нейрохирургические операции по удалению злокачественных опухолей – сложные и высокотехнологичные. Врачу важно удалить новообразование полностью, и при этом не повредить функционально значимые зоны мозга.
Процедуры, определяющие успех операции, часто начинаются ещё до её начала. Врачи проводят тщательное обследование пациента, особенно при глубоком залегании опухоли. Они определяют границы опухоли при помощи ПЭТ или функциональной МРТ. Затем требуется выявление функционально значимых зон, чтобы обойти их, рассекая мозговую ткань. Для этого используется функциональное картирование и электрофизиологическое исследование. При необходимости исследования могут быть выполнены прямо во время операции.
Операция проводится под стереотаксическим контролем. Стереотаксис позволяет врачу идеально ориентироваться внутри черепа пациента. Классический вариант подразумевает использование жесткой рамы, которую фиксируют винтами к надкостнице. В последние годы получили распространение системы безрамного стереотаксиса.
Важнейшая задача нейрохирурга, определяющая успех операции, состоит в полном удалении опухоли. Но для этого её нужно отличить от здоровой ткани. Выглядят они практически одинаково. Чтобы найти границы новообразования, используется флуоресцентная диагностика и лазерная спектроскопия. Врач использует вещество, которое поглощается патологическими клетками и заставляет их светиться.
Немецкое исследование с участием 350 пациентов показало, что без флуоресцентной диагностики только у 1 из 3 пациентов глиобластому удается удалить полностью, а при её использовании – в 2/3 случаев. Вероятность отсутствия рецидива опухоли в течение 6 месяцев после операции увеличивается в 2 раза.
Реабилитация после удаления опухоли головного мозга
Опухоль головного мозга – это новообразование, которое локализуется в полости черепа.
Существует несколько видов опухолей головного мозга:
Первичные – новообразования, которые сформировались непосредственно в полости черепа.
Вторичные – являются следствием перерождения тканей, которое происходит вследствие занесения в черепную коробку метастазов из первичного ракового очага.
Одиночные – характеризуется наличием одного новообразования.
Множественные – присутствует 2 и более опухолей в полости черепа.
Основные услуги клиники доктора Завалишина:
Лечение опухоли головного мозга
Существует три основных тактики лечения опухолей головного мозга:
Восстановление и реабилитационной период после удаления опухоли головного мозга
Главная цель реабилитации после перенесенной опухоли головного мозга – это максимальное восстановление утраченных функций пациента и возвращение его в нормальную повседневную жизнь, в которой он сможет обслуживать себя самостоятельно, без чьей-либо помощи. В случае невозможности восстановления потерянных функций, проводятся мероприятия для адаптации человека к новым способностям и ограничениям, с которыми ему придется смириться и подстроиться под новое тело.
Раннее начало восстановительного периода максимально снижает риск инвалидизации. Перед началом выполнения реабилитационных мероприятий, по каждому клиническому случаю собирается консилиум специалистов высшего класса. Это и хирург, и психолог, и врач ЛФК, и реабилитолог, и медсестры с младшим медицинским персоналом. На таком собрании обсуждаются масштабы поражения мозга пациента, его прогнозы и возможности. С учетом полученных данных и анализов, человеку будет составлен план реабилитационного периода, придерживаясь которого пациент сможет вернуться к нормальной жизни.
Опухоль головного мозга – это психологически тяжелое заболевание, поэтому в это время обязательным является участие психолога и поддержка близких. В качестве восстановления, пациентам прописываются следующие реабилитационные мероприятия:
Физиотерапия. Её применение носит симптоматический характер. Она помогает бороться с отечным синдромом и болезненными ощущениями. Возможно использование фототерапии, миостимуляции, магнитотерапии и лазеротерапии.
Массаж. Его применение особенно актуально у пациентов, которые страдают порезами конечностей. Массаж улучшает циркуляцию крови, отток лимфы и способствует возвращению потерянной чувствительности.
Лечебная физкультура. ЛФК является крайне важным звеном восстановительного периода. Она позволяет бороться с вестибулярными нарушениями, восстанавливать утраченные функции и адаптировать человека к появившимся ограничениям. Выполнять упражнения можно в первые дни после выполнения операции. Они проводятся в пассивном положении (лежа на кровати) и происходит постепенное увеличение нагрузки. При отсутствии противопоказаний, пациент постепенно переводится в вертикальное положение и начинает восстанавливать ходьбу. Параллельно с этим, возможно использование упражнений с инвентарём: мячами или утяжелителями.
В среднем, реабилитационный период занимает около 3-4 месяцев, при условии ежедневного прикладывания усилий. Это очень трудоемкий процесс, однако команда опытных врачей и специалистов способна максимально облегчить период восстановления.
Операции по удалению опухоли головного мозга последствия после операции
• При большинстве краниотомии следует экстубировать пациента в сознании в конце операции.
• В некоторых клиниках всех пациентов после краниотомии но поводу опухолей отправляют в специальное отделение интенсивной терапии.
• Пациенты обычно лежат с приподнятым на 15-30° головным концом стола.
• Очень важно адекватное обезболивание, так как значительное количество пациентов испытывает умеренную или сильную боль после краниотомии, даже при правильном проведении операции.
• Необходимо быстро распознать и купировать судорожную активность. Ее распознавание в раннем послеоперационном периоде может быть довольно трудным, поэтому необходима высокая степень настороженности.
• ИВЛ в послеоперационном периоде может потребоваться пациентам с предшествующим серьезным неврологическим нарушением, особенно при пониженных рефлексах воздухоносных путей или дыхания, или же при значительном отеке мозга.
• Мониторинг ВЧД может быть показан пациентам на ИВЛ в послеоперационном периоде.
• Доза дексаметазона в послеоперационном периоде обычно снижается в течение нескольких дней после операции.
В послеоперационном периоде некоторые опухоли или их локализация вызывают определенные проблемы:
• Длительная компрессия лобных долей при удалении менингиом обонятельной борозды может вызвать послеоперационный отек. Необходимо после операции продолжить седацию и вентиляцию, хотя нет достаточных данных, что это повлияет на появление или исход осложнения.
• После резекции височных долей пациенты могут находиться в просоночном состоянии в течение нескольких дней.
• Глиомы с вызываемым опухолью отеком в некоторых случаях реагируют на резекцию развитием массивного и смертельного отека мозга в раннем послеоперационном периоде. Обычно в таких случаях потребуется проведе ние седации и вентиляции.
• У пациентов с опухолями задней черепной ямки в послеоперационном периоде может развиться значительная бульварная симптоматика, снижение защитных рефлексов верхних дыхательных путей, так что они будут неспособны самостоятельно обеспечить защиту дыхательных путей после операции.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021