золотуха за ухом что делать
Что такое себорея (себорейный дерматит)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кулик А. В., дерматолога со стажем в 13 лет.
Определение болезни. Причины заболевания
Причины себорейного дерматита:
Симптомы cебореи
Симптомы себорейного дерматита:
Патогенез cебореи
Единого мнения относительно патогенеза себорейного дерматита нет. Распространённость заболевания среди новорождённых связывают с увеличением размеров и секреционной активности сальных желёз. Известно, что у новорождённых относительно крупные сальные железы с высокой, аналогичной взрослым, секреторной активностью. В детском возрасте активность сальных желёз и частота появления себорейного дерматита взаимосвязаны. При выраженной активности сальные железы выделяют чрезмерное количество кожного сала, что создаёт благоприятные условия для размножения грибов рода Malassezia.
У взрослых такая взаимосвязь не наблюдается. Дерматит локализуется в местах с большим скоплением сальных желёз — на лице, на волосистой части головы, в области ушных раковин и в верхней трети туловища. У пациентов с себореей при гистологическом исследовании кожи выявляют значительное увеличение размеров сальных желёз.
Также для больных характерно наличие следующих факторов, которые определяют развитие заболевания:
3. Иммунные и эндокринные нарушения, к которым относится ВИЧ-инфекция. Это один из первых и значимых симптомов ВИЧ-инфекции. Выраженный себорейный дерматит свидетельствует о развитии у этих пациентов иммуносупрессии (угнетении иммунитета).
4. Заболевания желудочно-кишечного тракта.
5. Психоэмоциональные перегрузки.
Классификация и стадии развития cебореи
Выделяют две формы заболевания:
По локализации:
Стадии развития заболевания:
Выделяют такие клинические варианты данного заболевания:
Осложнения cебореи
Несвоевременно начатое лечение может привести к возникновению ряда осложнений, а именно:
Диагностика cебореи
Диагностика основана на данных клинической картины, при необходимости проводят гистологическое исследование — изучение образца поражённой ткани под микроскопом.
Дифференциальный диагноз зависит от расположения себорейного дерматита:
Розацеа проявляется покраснением с жалящими и жгучими ощущениями. Кровеносные сосуды отчётливо видны под поверхностью кожи, на коже появляются папулы или папуло-пустулы, которые очень похожи по внешнему виду на угри.
Лечение cебореи
Заболевание носит хронический характер и склонно к рецидивам, поэтому цель терапии состоит не столько в излечении, сколько в удлинении ремиссии.
В основе патологического процесса лежит нарушение работы сальных желёз, поэтому важно устранить факторы, влияющие на их деятельность. Важную роль в этом играет питание и состояние желудочно-кишечного тракта. Поэтому больным с себореей рекомендуется сократить употребление сладких, жирных, копчёных и острых блюд и принимать ферментные препараты, облегчающие пищеварение. Также пациентам необходимо проходить профилактическое обследование у гастроэнтеролога и лечить хронические заболевания ЖКТ.
Лечение себорейного дерматита начинается с выявления возможных патогенетических факторов дерматоза и дальнейшей их коррекции, зачастую в виде длительной систематической терапии. В большинстве случаев себорейный дерматит успешно поддаётся лечению, однако при этом обычно достигается лишь клиническая ремиссия, а не полное выздоровление.
К таким наружным средствам относятся «Пимафукорт», «Тридерм», «Тетрадерм». Однако кортикостероиды нельзя длительно наносить на лицо, поскольку это может привести к развитию розацеаподобного дерматита.
Себорейный дерматит также лечат следующими препаратами: азелаиновой кислотой, перитионом цинка и топическими ингибиторами кальциневрина (пимекролимус, такролимус).
Пиритион цинка. Эффективность активированного пиритиона цинка при себорейном дерматите обусловлена сочетанием противоспалительного действия с противогрибковой активностью в отношении дрожжеподобных грибков Malassezia furfur. Пиритион цинк входит в состав «Циновита» — шампуня от перхоти и геля для душа. Средства помогают убрать перхоть, раздражение и зуд. Также можно использовать лечебный шампунь «Себипрокс» с 1 % циклопироксоламином.
Сульсена форте. Выпускается в виде шампуня и пасты. Шампунь «Сульсена» подходит для частого регулярного применения. Пасту «Сульсена» (2 %) применяют регулярно два раза в неделю в течение одного месяца. Для профилактики используют пасту «Сульсену» (1 %) два раза в неделю в течение одного месяца. Периодичность профилактического применения — один раз в полгода.
Удаление корок на волосистой части головы у новорождённых проводят с помощью 2 % раствора салициловой кислоты в оливковом масле. Также применяют «Mustela» — пенку-шампунь для новорождённых с салициловой кислотой и гель-масло от «молочных корок».
При лёгкой форме себорейного дерматита достаточно наружного лечения дезинфицирующими кератопластическими ( восстанавливающими роговой слой эпидермиса ) средствами: нафталановой (3 %) и ихтиоловой (2 %) мазью. В местах мацерации ( пропитывание кожи жидкостью и набухания ) поражённые участки предварительно смазывают 1 % водным раствором метиленового синего и подсушивающими средствами — спреем и лосьоном «Неотанин» цинковой мазью, цинковой болтушкой.
Для устранения диспептического синдрома — тошноты, тяжести в животе, чувство переполнения, боли и жжения в эпигастрии — назначают ферменты для пищеварения (панкреатин, «Мезим», «Креон»).
При контроле за питанием ребёнка с себорейным дерматитом необходимо учитывать тип вскармливания. При искусственном вскармливании важен подбор адаптированной молочной смеси, при грудном — необходима полноценная и сбалансированная по белкам, жирам и микроэлементам диета для матери.
Прогноз. Профилактика
Контактный аллергический дерматит у детей: наиболее частые причины
Контактный дерматит — воспаление кожи в том месте, которое соприкасалось с раздражающим веществом или фактором окружающей среды. Недугу наиболее подвержены дети до 12 лет. Дело в особенностях строения детской кожи и слабости её защитных механизмов. Болезнь проявляется на любом участке, бывшем в контакте с раздражителем, но чаще на лице, руках, шее, в паховой области.
Если вовремя распознать провоцирующий агент и оградить от него ребёнка, воспаление хорошо лечится и симптомы быстро проходят. Когда причину выявить трудно или родители не обращаются к врачу вовремя, течение болезни утяжеляется.
Контактный дерматит бывает:
Второй вариант появится, когда у ребёнка есть повышенная восприимчивость к данному веществу. Первое взаимодействие с ним проходит внешне незаметно, но в коже образуются химические вещества, которые связываются с клетками иммунитета — Т-лимфоцитами. Иммунные клетки запоминают раздражитель. При повторном контакте, который может произойти спустя долгое время, Т-лимфоциты запускают аллергическую реакцию и вызывают проявление кожных симптомов.
Как распознать контактный аллергический дерматит у ребёнка
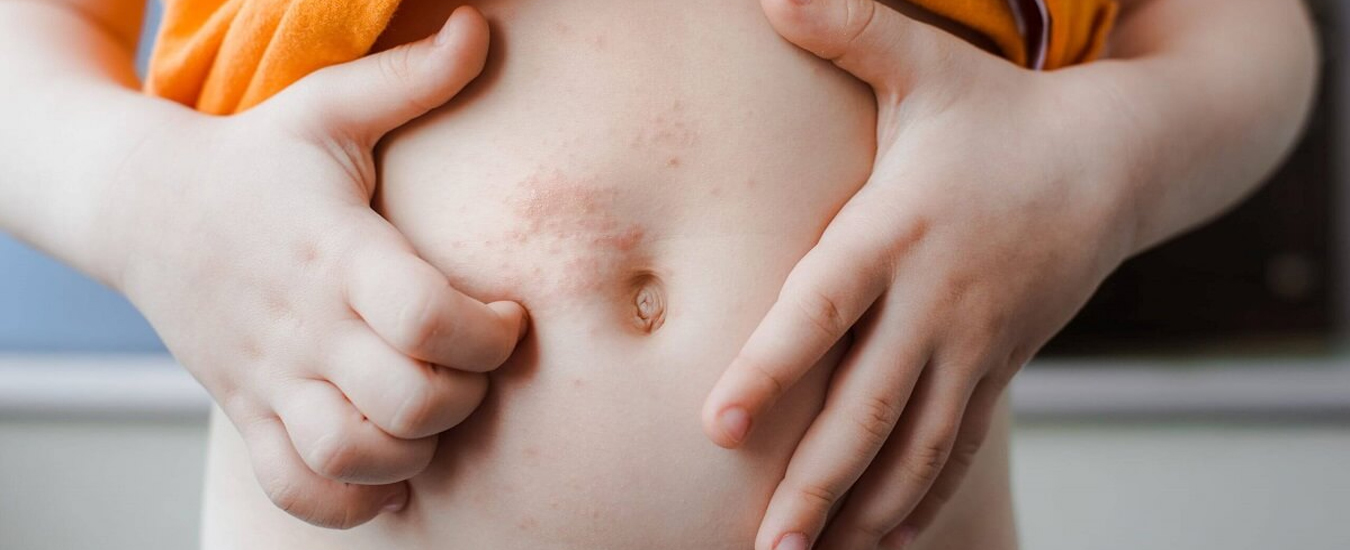
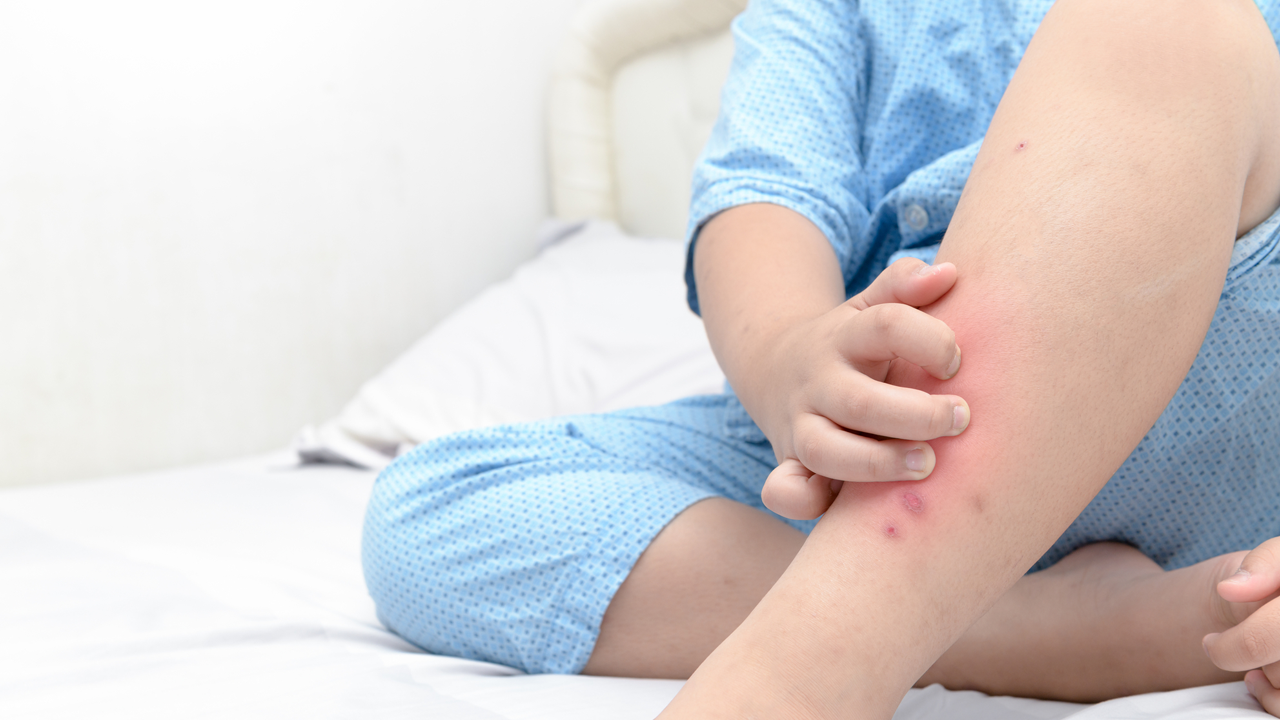
Контуры воспаления часто совпадают с очертаниями предмета, вызвавшего раздражение. Сыпь мало распространяется за пределы участка кожи, который соприкасался с причинным фактором. Кожа здесь краснеет и припухает, сильно зудит, появляются пузырьки, ранки и корочки.
К ранкам легко присоединяется грибковая и бактериальная инфекция, возникает нагноение. У малышей может повыситься общая температура.
Частое обострение на одних и тех же местах приводит к неприятным исходам: участки повышенной или пониженной пигментации, рубцы, утолщение и огрубение кожи.
Заметив сыпь или красные пятна на коже ребёнка, обязательно покажитесь врачу, чтобы сделать анализы, точно определить причину и начать лечение.
Заболевание может обостряться. Чтобы этого не случилось, нужно найти и устранить провоцирующие причины.
Внутренние причины детского дерматита
Спровоцировать болезнь могут:
Чаще недуг развивается у людей с белой кожей сухого типа, реже страдает смуглая кожа жирного типа.
Внешние причины развития аллергического дерматита у детей
Вызвать недуг может как один из факторов, так и сочетание нескольких.
Из растительных агентов наиболее опасны сок чистотела, борщевика, крапивы, пыльца луговых и сорных трав.
В промышленных городах зимой наблюдаются массовые случаи контактного дерматита под глазами и на руках ребёнка. Здесь сочетаются сразу три фактора: холод, химические примеси в воздухе и прикосновение к коже мокрыми варежками.
У грудничков аллергическое воспаление могут вызвать сочетание высокой влажности в подгузниках, трения ткани и действия неподходящего крема.
Особый вид контактного дерматита — фототоксический, когда кремы от загара разлагаются под солнечными лучами и вызывают аллергическое повреждение эпидермиса.
Какие металлы могут навредить
Поражение кожи могут вызвать любые металлы. Реже всего — золото, платина, серебро. Чаще — никель. Предрасположенность может быть наследственной или сформироваться в течение жизни, под действием неблагоприятных факторов. При аллергии на никель назначают специальную диету: исключают ржаной хлеб, консервы, некоторые овощи.
Дерматит у ребёнка и психосоматика
Здоровье кожи напрямую зависит от психического самочувствия человека. Стресс меняет гормональный фон и обмен веществ, вызывает сбои в работе иммунитета. Поэтому спокойное эмоциональное состояние предотвратит обострение болезни и отсрочит первое появление симптомов.
Столкнувшись с контактным дерматитом, проанализируйте причины, выявите аллерген, который его вызвал. Это не всегда просто. Чтобы быть спокойными за правильный диагноз, провести нужные анализы и получить лечение — приходите на консультацию в наш центр. Помимо лечения, вы научитесь правильной профилактике этой болезни.
Как избавиться от диатеза
Диатез является спорным понятием. В современной отечественной педиатрии и терапии данное понятие уже не используется в повседневной практике. Диатез – это по сути предрасположенность организма к развитию определенных патологических реакций. Диатезы еще называют аномалиями конституции. Ранее выделяли три вида диатезов: экссудативно–катаральный, лимфатико–гипопластический, нервно–артритический. Каждый из них включал в себя определенные критерии. Экссудативно–катаральный диатез характеризуется склонностью человека к аллергии и развитию инфекционных заболеваний. Лимфатико–гипопластический диатез характеризуется избыточным весом, увеличенными лимфоузлами, увеличенными миндалинами и аденоидами. Такие дети часто болеют респираторными заболеваниями, а также склонны к аллергии. Нервно–артритический диатез характеризуется изменениями со стороны обмена веществ, вызванные повышенной возбудимостью нервной системы. У таких людей часто отмечается болезненность в коленях и спине, недержание мочи, ночные страхи, сниженный аппетит, эмоциональная неустойчивость, заикание. Стоит подчеркнуть, что наиболее характерным симптомом данного заболевания является циклически возникающая рвота (так называемый ацетонемический синдром у детей). Описанные симптомы диатезов чаще возникают именно в детском возрасте, поэтому данные проявления менее выражены у взрослого человека.
Используя термин «диатез» в настоящее время, педиатры и терапевты зачастую имеют в виду экссудативно–катаральный диатез, который имеет более современное понятие – « атопический дерматит». Поэтому дальнейшее рассмотрение данной тематики будет уделено именно этому заболеванию.
Диатез и его причины
Атопический дерматит (диатез) – это самое частое кожное аллергическое заболевание у ребенка и взрослого, которое характеризуется воспалением, зудом, а также хроническим рецидивирующим течением. Атопический дерматит, как правило, имеет различные кожные проявления в зависимости от возраста человека. Более подробно рассмотрим далее.
Атопический дерматит (диатез) – это самое частое кожное аллергическое заболевание.
Причины диатеза
Особую роль в развитии заболевания играет наследственно обусловленная способность к развитию аллергических заболеваний.
Также в основе заболевания лежат и другие причины, которые можно разделить на внутренние и внешние. К внутренним относятся особенности самого организма. К внешним относят причины, с которыми человек контактирует извне.
Внутренние причины
Внешние причины
Симптомы диатеза у ребенка и взрослого
Диатез может проявиться в любом возрасте.
С возрастом у многих пациентов наблюдается клиническая трансформация кожных высыпаний. У взрослых они выглядят по-другому и располагаются в других местах. Очаги поражения имеют вид уплотнения и сухости кожи. Они располагаются на шее, локтевых и подколенных сгибах, на тыльной поверхности кистей, в подмышечных и паховых складках, иногда вокруг рта, глаз и в области половых органов. Характерен интенсивный зуд кожи, который больше усиливается ночью. Из-за этого нарушается сон, человек становится раздражительным, капризным. Постоянный зуд приводит к тому, что ребенок или взрослый расчесывает сухие участки кожи и появляется раневая поверхность, которая покрывается корочками.
Диагностика диатеза
Для того, чтобы поставить диагноз атопического дерматита, необходимо иметь:
Диагноз атопического дерматита выставляется только на основании комплекса обследований и симптомов.
Лечение диатеза у взрослых и детей
Многие пациенты при визите к врачу часто задают одни и те же вопросы: «Как быстро избавиться от диатеза? Как вылечить диатез?». Мы не будем рассматривать лечение диатеза гомеопатическими или народными средствами. Подойдем к этому вопросу согласно протоколу по лечению атопического дерматита.
Лечение диатеза у взрослых и детей должно быть комплексным и включать в себя:
Местное лечение. Местные глюкокортикостероиды (МГК) – основные препараты в лечении атопического дерматита. Позволяют убрать местное аллергическое воспаление кожи. К препаратам данной группы относятся: элоком, целестодерм, локоид, кутивейт, дермовейт и др. Д лительность применения МГК следует минимизировать настолько, насколько позволяет клиническая ситуация. Непрерывный курс терапии МГК у детей не должен превышать 2 недели. При присоединении бактериальной или грибковой инфекции, что часто бывает при диатезе, можно использовать МГК в комбинации с антибактериальными и противогрибковыми препаратами.
Выбор препаратов для лечения необходимо предоставить врачу.
Третьей, не менее важной, группой являются увлажняющие средства лечебной косметики. Их еще называют эмолентами. Они позволяют удерживать влагу кожи и предотвращают сухость кожи. Обычно выпускаются в виде линейки средств, включающих в себя шампуни, гели, крема, лосьоны и прочее. Наиболее популярными являются: Uriage, CeraVe, Bioderma, La Roshe-Posay, Weleda, Eucerin.
Системная терапия. Заключается в применении антигистаминных препаратов. К препаратам данной группы относят: лоратадин, супрастин, тавегил и др. В более редких и тяжелых случаях коротким курсом могут применяться системные глюкокортикостероиды (гормоны).
Атопический дерматит является заболеванием, которое хорошо поддается лечению. Для того, чтобы контролировать данное состояние, необходимо выполнять все рекомендации лечащего врача. Лишь совместное желание врача и пациента добиться желаемого результата в лечении позволит справиться с данным недугом. Не занимайтесь самолечением, а при появлении первых признаков болезни проконсультируйтесь с врачом.
Шелушение кожи за ушами у взрослого: причины, методы диагностики и лечения
Кожа за ушными раковинами чешется и шелушится? Не откладывайте визит к врачу! Изменение состояния кожного покрова в этой области может быть первым признаком воспалительного процесса. Если не начать лечение, шелушащиеся участки могут стать незаживающими язвочками, воспаление может распространиться на другие отделы.
Основные причины
Взрослому, которого беспокоит шелушение кожи за ушами, в первую очередь следует исключить нарушение правил гигиены. Эпидермис может начать зудеть или шелушиться, если человек пренебрегает ими.
Распространенными причинами ухудшения состояния кожи в этой области также являются:
Диагностика и лечение
Диагностикой и лечением шелушения кожи за ушами у взрослых и детей занимается дерматолог. Если выяснится, что причиной поражения эпидермиса стала аллергия, дерматолог может направить пациента к аллергологу.
Для определения факторов, вызвавших ухудшение состояния кожи, проводят:
Лечение может включать прием антигистаминных или противогрибковых препаратов, использование мазей и других местных средств, которые снимают зуд и воспаление, ускоряют регенерацию эпидермиса. Дополнительно дерматолог может назначить поливитаминные комплексы и препараты для укрепления иммунитета.
Получить консультацию опытного дерматолога и пройти комплексную диагностику кожных болезней Вы можете в нашей клинике. Для записи на прием позвоните по указанному телефону.
Золотуха
Общие сведения
Золотуха, что это за болезнь? В современной медицине не существует такого диагноза. Золотуха — это устаревшее народное название нескольких заболеваний кожи. Под золотухой раньше подразумевался экссудативный диатез и туберкулез кожи. То есть золотуха может быть проявлением либо экссудативного диатеза, либо туберкулеза кожи. В том и другом случае она проявляется различными поражениями кожного покрова.
Чаще всего термин «золотуха» раньше применялся к туберкулезному поражению кожи, лимфатических узлов и глаз. Это связано с тем, что при туберкулезе наблюдается повышенная чувствительность всех органов к туберкулезному антигену, поэтому со стороны кожи, лимфоузлов, слизистых, включая слизистую глаз, развиваются специфические реакции. По-научному эта болезнь называется скрофулез — скрофулез глаза или скрофулез лимфатических узлов (последний более характерен для туберкулезной золотухи).
Туберкулезный конъюнктивит возникает вследствие заноса из первичного очага аллергена туберкулина в ткани глаза. В настоящее время это заболевание встречается очень редко, но в прошлом было распространено под названием «золотуха глаза». Скрофулодерма — это форма туберкулеза кожи, которая встречается в детском и юношеском возрасте. При первичной скрофулодерме происходит гематогенный занос микобактерий туберкулеза в кожу, а при вторичной (встречается значительно чаще) инфекция распространяется в кожу с пораженных лимфоузлов, костей или суставов. В любом случае золотуха туберкулезной этиологии протекает хронически и упорно, кожные поражения заживают медленно и оставляют после себя уродливые рубцы. Эта форма параллельно с местным лечением требует обязательного противотуберкулезного лечения, которое назначает фтизиатр.
Патогенез
При экссудативном диатезе патогенез золотухи имеет аллергический характер и заключается в измененной реактивности организма к действию антигенов. Важнейшими процессами при развитии экссудативного диатеза являются: сенсибилизация организма при повторных контактах с антигеном и иммунный ответ. Провоцирующие факторы — введение в рацион кормящей высоко аллергенных продуктов (яйца, рыба, красные ягоды, шоколад, цитрусовые), раннее искусственное вскармливание, однообразный рацион ребенка (например, манная каша).
Большое значение в развитии сенсибилизации организма ребенка придается вирусным и бактериальным инфекциям, перенесенным женщиной во время беременности. Способствуют аллергизации ребенка состояние гипоксии во время беременности и родов, высокий уровень медикаментозной или никотиновой аллергенной нагрузки матери при беременности и кормлении грудью. Реакции гиперчувствительности у ребенка обеспечивают хроническое течение процесса, но по мере становления иммунитета, организм может противостоять «чужим» веществам. А с формированием толерантности к продуктам явления экссудативного диатеза и золотухи исчезают.
Если рассматривать механизм развития туберкулезной золотухи, то микобактерии туберкулеза, проникнув в кожу вызывают в ней реакцию, которая у всех детей не одинаковая и зависит от реактивности организма. При непосредственном попадании в кожу возбудителей развивается первичная скрофулодерма (чаще возникает у детей дошкольников). При распространении процесса с лимфатических узлов, пораженных туберкулезом, на кожу развивается вторичная скрофулодерма (чаще встречается у подростков, школьников, людей среднего возраста). Большое значение в патогенезе кожной формы туберкулеза имеет вирулентность возбудителя, массивность заражения и состояние иммунитета.
Классификация
По морфологической классификации скрофулез периферических лимфоузлов бывает нескольких форм:
При скрофулезе лимфаденит чаще встречается в шейном отделе, при этом узлы безболезненные.
Туберкулез кожи включает несколько разновидностей:
Кожа не является идеальной тканью для развития микобактерий, поэтому туберкулез этой локализации встречается намного реже чем туберкулез легких, почек или костей. Его развитие связано со снижением резистентности организма, что чаще встречается в детском возрасте. Этим объясняется частая встречаемость туберкулеза кожи у детей до 10 лет. Среди факторов, которые способствуют развитию туберкулезной инфекции, можно выделить сахарный диабет, состояние после перенесенных тяжелых травм, острые инфекции, гиповитаминозы, плохое питание. Если у больного проявилась скрофулодерма (ее называли раньше туберкулезная золотуха), то значит идет активный инфекционный процесс, а с гнойным отделяемым выделяется палочка Коха, поэтому обязательно должно проводиться противотуберкулезное лечение.
Различают две разновидности скрофулодермы — первичная, при которой в коже формируются туберкулезные узлы, и вторичная, развивающаяся при распространении процесса с лимфоузлов. Первичная скрофулодерма локализуется на любом участке кожи, а вторичная возле лимфоузлов в надключичной, околоушной, нижнечелюстной области, на поверхности шеи. Появившиеся в подкожной клетчатке узлы увеличиваются, постепенно подвергаются размягчению и изъязвлению. В процессе длительного заживления образуется уродующий внешность грубый рубец. Выявление и лечение скрофулодермы на ранних стадиях не допускает образования уродующих рубцов.
Причины
У маленьких детей реакции непереносимости пищевых продуктов называют экссудативным диатезом или аллергией. Раньше эти реакции называли золотухой. Факторы, которые могут ее спровоцировать связаны не только с непереносимостью пищевых продуктов. Это могут быть:
Если рассматривать туберкулез кожи, то причиной является возбудитель туберкулеза — микобактерия туберкулеза. Развитию кожной формы заболевания у взрослых и детей способствуют:
Возбудитель проникает в кожу эндогенным и экзогенным путем. Экзогенный путь встречается редко. В данном случае микобактерии с мокротой попадают в кожу через ее повреждения. Наиболее частый — эндогенный путь из первичного очага (из кровеносной или лимфатической системы). При наличии туберкулеза у больного микобактерии могут легко такими путями проникнуть в кожу. Нередко инфекция переходит из соседнего органа (кость, лимфоузлы) на кожу. При одинаковых путях проникновения возбудителя могут развиваться разные формы туберкулеза кожи. Патогенность для кожи различных типов возбудителей туберкулеза не одинакова. Установлено, что наибольшую вирулентность имеют микобактерии человеческого типа.
Симптомы золотухи
Как мы выяснили, золотухой могут проявляться два разных заболевания, поэтому и симптомы будут отличаться, и мы рассмотрим их отдельно.
Симптомы золотухи у детей
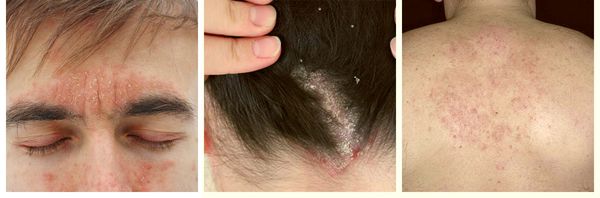
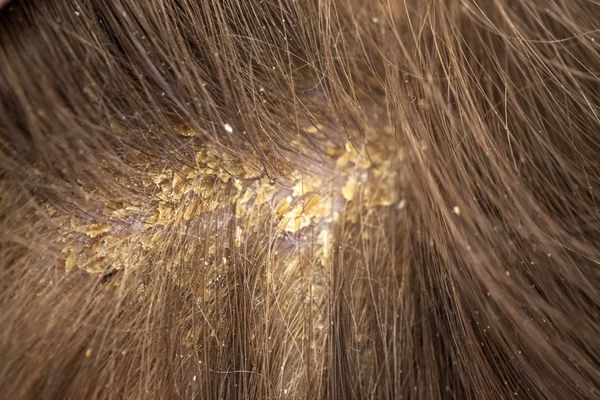
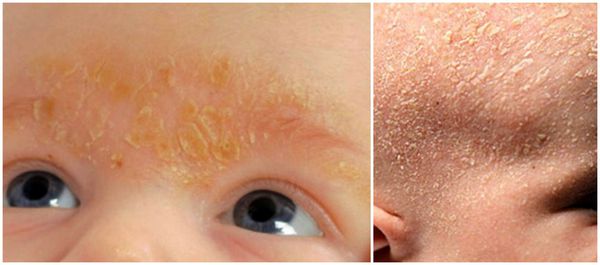
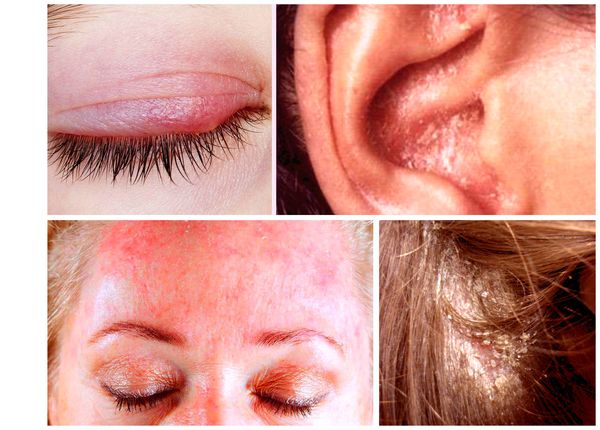
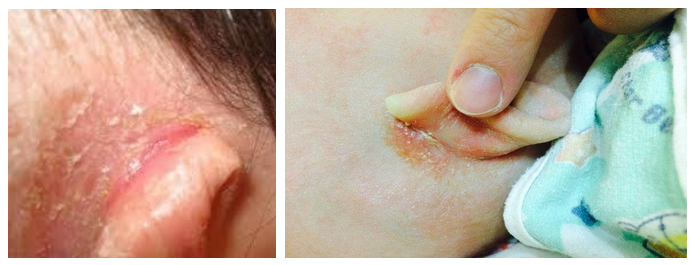
При аллергической природе золотухи за ушами и на голове появляются мокнущие высыпания, покрытые желтой корочкой.
Фото золотухи у детей за ушами
Сначала появляются пятна красного цвета, несколько позже мокнутие и легко отслаивающиеся корочки. Пятна неправильной формы, а при прогрессировании болезни они сливаются. На местах поражений узелки и пузырьки, наполненные прозрачной жидкостью. При их вскрытии образуются корочки и крупные чешуи на волосистой части головы (они похожи на себорейную перхоть). При отслаивании корочек обнажается красная, гладкая кожа.
В глубине складки за ушной раковиной образуется глубокая трещина. Ребенка беспокоит сильный зуд. Если у малыша появилось стойкое увеличение лимфоузлов, слабость, кашель, ночная потливость, повышение температуры или не проходящий конъюнктивит, можно предположить туберкулезный характер золотухи и дообследовать ребенка в отношении туберкулеза.
Золотуха за ушами у взрослых
Золотуха у взрослых встречается значительно реже и тоже связана с аллергией на определенный пищевой или химический агент. Наиболее выражены симптомы в осенне-зимний период. Первые проявления — красные пятна на коже головы и за ушами, покрытые желтыми корочками. Площадь поражений увеличивается и присоединяются шелушение, мокнутие, а при присоединении вторичной инфекции — гнойные выделения, боль, температура, увеличение и воспаление лимфатических узлов.
Проявления дерматита с явлениями изъязвления могут локализоваться на коже других участков тела. В отличие от детей, при золотухе у взрослых могут появиться боль в костях и суставах.
Симптомы туберкулеза кожи
Скрофулодерма (устаревший термин «туберкулезная золотуха») развивается у пациентов с активным туберкулезом других органов. Первичная скрофулодерма имеет различную локализацию, а при вторичной — поражение кожи начинается над и под ключицами, за ушами, под нижней челюстью и на шее, в пахово-бедренных складках и в ямке под коленом. Проявляется заболевание образованием малоподвижных плотных узлов в подкожной жировой клетчатке размером 0,5-0,8 см. Узлы выступают над кожей, отграничены от здоровых тканей, но когда они увеличиваются, то теряют четкие границы. Они имеют овальную форму и безболезненны, при воспалении кожа над ними приобретает фиолетово-красный оттенок. В таком состоянии узлы остаются длительное время и их называют «холодные абсцессы». Потом узлы размягчаются, сливаются друг с другом, образуя конгломераты.
Конгломераты расплавляются, нагнаиваются и вскрываются, образуя свищи и язвы. Могут образовываться несколько язв, которые соединяются друг с другом свищевыми подкожными ходами. Язвы имеют неправильную форму, края их синюшного цвета, а глубине обнаруживаются казеозные и некротические массы, а также гной. По периферии язв образуются новые узлы, поэтому поражение принимает «ползучий» характер.
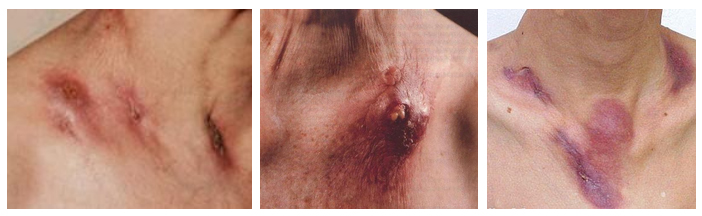
Как проявляется туберкулезное поражение лимфоузлов
Туберкулез периферических лимфоузлов (или скрофулез периферических лимфоузлов) относится к первичному туберкулезу. Обнаруживается он у детей и подростков. Чаще поражаются шейные лимфоузлы, потом по частоте поражений следуют подмышечные и паховые. Заболевание начинается постепенно. У больных повышается температура, увеличиваются лимфоузлы и появляется интоксикация. Лимфоузлы в начале болезни 0,5 см, они неплотные и безболезненные. При прогрессировании — увеличиваются и становятся болезненными и неподвижными, спаиваясь между собой. Кожа над узлами краснеет, содержимое конгломератов нагнаивается, они размягчаются и вскрываются наружу с образованием свищей. Со временем при заживлении образуются рубцы.
Анализы и диагностика
Если рассматривать золотуху как проявление экссудативного диатеза, то обследования больного должны включать:
Для исключения туберкулезной природы заболевания назначается:
Лечение золотухи
Лечение золотухи у детей за ушами начинается с пересмотра рациона питания. Большое значение имеет правильная элиминационная диета для кормящей матери и ребенка, когда он переходит на прикорм. Для успешного выздоровления малыша мама должна исключить из питания копчености, консервацию, жареные блюда, сладости, продукты с консервантами и красителями. Питание ребенка должно быть легким и простым: отварные или приготовленные на пару блюда из мяса, тушеные овощи, каши и крупяные супы, кисломолочная продукция (при переносимости молочных белков), гипоаллергенные фрукты (зеленые яблоки, груши).
В комплексное лечение входит также:
Чем лечить золотуху за ушами у ребенка: медикаментозное лечение
Обычно этих мероприятий достаточно для устранения кожных проявлений. Противогрибковые препараты или антибиотики назначаются только в случае, если присоединилась бактериальная (гнойная) или грибковая инфекция.
Лечение туберкулеза кожи
Если установлена туберкулезная этиология поражения кожи, лечение должно проводиться фтизиатрами. В основе лечения — длительное применение различных комбинаций противотуберкулезных препаратов. Препаратами выбора являются Рифампицин, Изониазид, Метазид, пиразинамид (препараты Макрозид, Линамид), Феназид, Этамбутол, Фтивазид. Чаще всего при туберкулезе кожи на первом этапе лечения используется трехкомпонентная терапия, а на следующем этапе их меняют на другую комбинацию, в которую входит уже два препарата.
Первичное лечение длится от 6 месяцев до двух лет (обычно 9-12 месяцев). В последующем больному ежегодно в течение 2-х месяцев проводятся противорецидивные курсы. Поскольку противотуберкулезные препараты негативно влияют на состояние печени, параллельно назначаются гепатопротекторы (Эссенциале, Карсил, Гепабене, Гептрал). Также назначаются витамины группы В, иммуностимуляторы, а для улучшения кровообращения — Трентал, Пентоксифиллин.
Местное лечение обширных туберкулезных поражений кожи включает внутрикожное введение Стрептомицина (один раз в 4-5 дней в суточной дозе до 1 гр). Для местного лечения применяется Этакридин Лактат, Фукорцин (для профилактики бактериальной инфекции), Д-Пантенол (для заживления язв). Гормональные мази при туберкулезе кожи не применяются. При некоторых формах применяется деструкция пораженных тканей или хирургическое иссечение. Пациент должен хорошо питаться.