зачем человеку мизинец на ноге
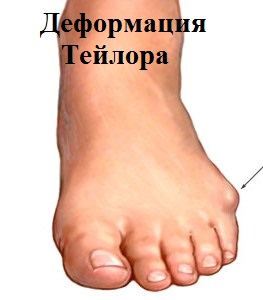
Деформация пятого пальца стопы (деформация Тейлора)
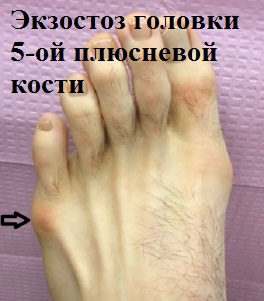
Деформация пятого пальца ноги (мизинца) зачастую сопровождается болезненным наростом – экстозом или, в просторечии – «шишечкой». При этом, окружающие данную область стопы мягкие ткани не редко воспаляются и вызывают серьезный дискомфорт, в том числе и при ношении даже обычной обуви.
Это патологическое отклонение впервые было отмечено в 19 веке у портных, работающих в неудобной позе. Подтверждением тому являются встречающиеся в английских учебниках по медицине многочисленные описания заболевания, именуемого «деформацией портных».
В данном материале вы узнаете об основных причинах появления экстоза, а также наиболее эффективных на сегодняшний день вариантах его лечения.
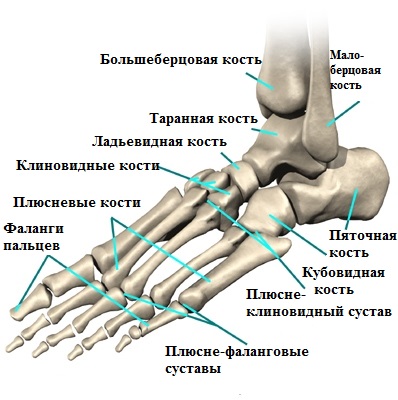
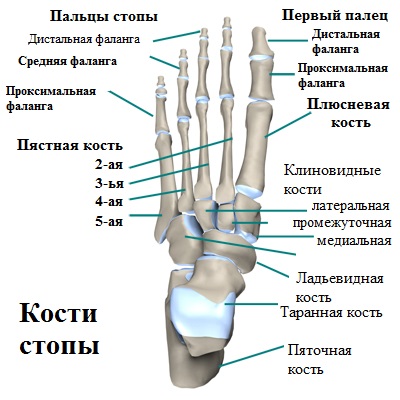
Анатомия стопы
Головка 5-й плюсневой кости, наряду с основной фалангой 5-го пальца (мизинца), формируют плюсне-фаланговый сустав.
Именно на этом участке стопы и образуется данная болезненная патология, регулярно воспаляющаяся и доставляющая человеку массу дискомфортных и болезненных ощущений в повседневной жизни и профессиональной деятельности.
Причины образования экстоза
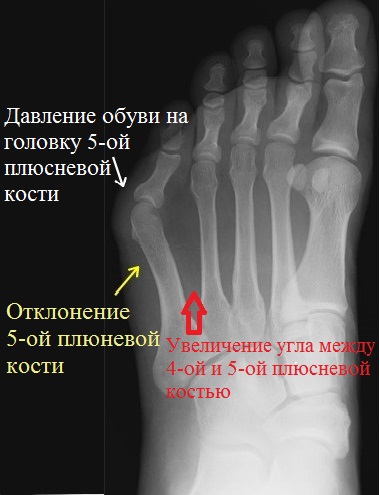
Основной причиной развития данного недуга специалисты называют наследственную слабость мышц и связок. Именно такая анатомическая особенность и провоцирует выдавливание 5-й плюсневой кости к фронтальной стороне стопы, что ведет к постепенному отклонению нормального положения 5-го пальца.
В свою очередь, в связи со значительным фронтальным вымещением, головка 5-й плюсневой кости начинает испытывать встречное давление обуви, что вызывает воспаление мягких тканей и провоцирует рост «шишечки».
При этом, деформация пятого пальца не редко сопровождается другими патологиями, требующими незамедлительного лечения.
Симптомы заболевания
Наиболее распространенными симптомами экстоза являются дискомфортные и, что нередко, сильные болевые ощущения возникающие, в первую очередь, при использовании модельной (не всегда удобной и узкой) обуви.
Постоянное воздействие трения на экстоз способствует образованию отечностей, покраснений и воспалений в районе головки 5-й плюсневой кости, вызывая, ко всему прочему косметический дефект.
В подавляющем большинстве случаев данное заболевание устраняется путем оперативного вмешательства (остеотомии).
Диагностика патологий
Как правило, диагностирование наличия и степени развития «шишечки» возможно уже на первом осмотре. При этом, рентгенограмма позволяет более точно определить сложность ситуации и определить оптимально подходящую тактику последующего лечения.
Варианты лечения деформации пятого пальца
Консервативное лечение
Данный вариант устранения экстоза, в первую очередь, подразумевает подбор специальной ортопедической обуви, а также силиконовых прокладок, способных приостановить прогрессирование заболевания.
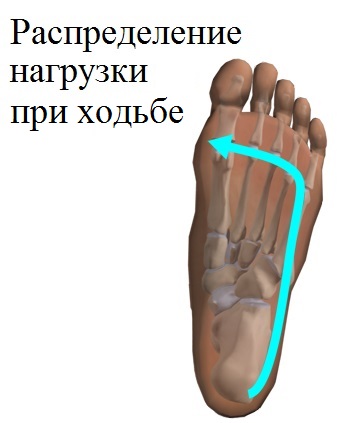
Следующим этапом коррекции первых проявлений «шишечки» является использование ортопедических стелек, способствующих восстановлению рессорных функций стопы путем равномерного перераспределения нагрузки при ходьбе.
Хирургическое лечение
В случае, когда консервативные методики не приносят желаемого результата, лечащий врач назначает оперативное вмешательство, позволяющее нормализовать нужное положение костей стопы.
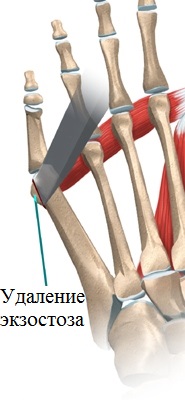
При наличии у пациента незначительных деформационных изменений операция, в большинстве случаев, ограничивается легкой резекцией «шишечки». Данная процедура проходит относительно быстро и характеризуется легкой и краткосрочной реабилитацией, а потому зачастую проводится амбулаторно.
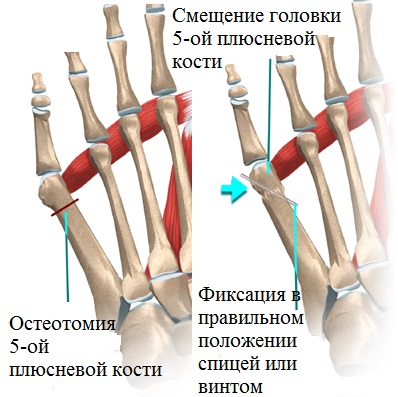
В этом случае пациенту назначается остеотомия (пересечение) на больном участке стопы, формирование костных фрагментов в требуемом положении, а также фиксация медицинскими стальными винтами.
Винты, находящиеся в стопе до полного восстановления костной ткани, позволяют устранить имеющиеся деформации и исключить проявление дискомфортных и болевых ощущений при движении.
После проведения остеотомии, пациентам показано ношение спецобуви, значительно облегчающей послеоперационное восстановление. Снятие швов происходит спустя 12-14 дней.
Стоимость услуг
Первичная консультация специалиста
Повторный осмотр и предоставление консультации
Онемение конечностей после коронавируса
Специалисты реабилитационного центра “Лаборатория Движения” помогут в восстановлении после перенесенной коронавирусной инфекции (COVID-19)
Последствия перенесенной коронавирусной инфекции проявляются вне зависимости от тяжести формы заболевания. С одинаковой вероятностью осложнения выявлены у пациентов с бессимптомной и отягощенной пневмонией формой. Одно из них — после ковида немеют руки и ноги, снижается чувствительность, часто возникают боли в конечностях. Состояние вызвано нарушением кровоснабжения нервных волокон, близлежащих тканей. С такими жалобами обращается более 8 % переболевших SARS-CoV-2 людей.
Рассказывает специалист РЦ «Лаборатория движения»
Дата публикации: 29 Октября 2021 года
Дата проверки: 0 года
Содержание статьи
Немеют пальцы на руках при коронавирусе — причины скрыты в вирусном повреждении нервов периферической и центральной системы, нарушении передачи импульсов.
Чаще всего возникают следующие патологические состояния.
Инфекционная полинейропатия — развивается через 1-3 недели после появления первых симптомов ковида, развивается на фоне вирусной интоксикации.
Характеризуется снижением или потерей чувствительности стоп и ладоней, парестезией, болевыми ощущениями при нажатии, слабостью и болью в мышцах рук и ног, отечностью.
Синдром Гийена-Барре — развивается вследствие чрезмерной выработки антител против инфекционного агента, которые перекрестно вступают в реакцию с нейронными ганглиозидами нервных волокон. Выражается мышечной слабостью, онемением, парестезией нижних конечностях, которая через некоторое время распространяются на верхние конечности.
Общий симптомокомплекс неврологических постковидных нарушений выражается:
Такие же симптомы свидетельствуют о наличии сосудистых нарушений. Самое опасное — тромбообразование. Среди факторов риска возникновения тромбов медиками особо выделены следующие:
Возникновение тромбов проходит практически бессимптомно, наблюдается онемение, покалывание и жжение в конечностях. При несвоевременной диагностике и лечении приводит к инфаркту, инсульту, легочной эмболии, гангрене.
Если настораживающие симптомы после перенесенного заболевания SARS CoV-2 имеют волнообразное течение, не проходят более месяца, необходимо записаться на прием невролога и пройти назначенное обследование.
Немеют пальцы на руках
Почему немеют пальцы при коронавирусе и после выздоровления? Онемение или гипестезия — первый признак полинейропатии. При отсутствии лечения ощущения приобретают постоянный характер, дополняются болью, слабостью мышц, изменением мягких тканей. Область гипестезии определяют пораженным нервом:
Проявления неврологии требуют комплексного лечения, сочетающего консервативную и физиотерапию.
Немеют руки и ноги
Жалобы на то, что после коронавируса очень болят и немеют ноги и руки, чувствуется слабость в мышцах, возникают судороги, встречаются очень часто. Описываемые ощущения возникают в постинфекционном периоде из-за нарушений, полученных по причине:
Точную причину осложнений, почему немеют руки после коронавируса, устанавливает врач после обследования, включающего методы лабораторной и аппаратной диагностики.
Как лечить онемение конечностей
Боли в ногах, онемение конечностей после коронавируса — как и чем лечить? Программа лечения онемения конечностей после коронавируса и прием необходимых лекарственных средств назначает невролог после предварительного обследования. Дополнительно может понадобиться консультация вертебролога, флеболога или сосудистого хирурга.
Перелом плюсневой кости стопы
Специалисты реабилитационного центра “Лаборатория движения” помогут в восстановлении функций опорно-двигательного аппарата
В ортопедической практике перелом плюсневой кости стопы достаточно распространен: на плюсневые кости приходится 35% переломов стопы. Около 80% из них протекают без смещения и считаются неосложненными. У взрослых и детей старше 5 лет преимущественно диагностируют повреждение пятой и третьей плюсневых костей. На травматизацию со смещением приходится 35%. Терапевтические мероприятия зависят от характеристик травмы, осложнений, сопутствующих заболеваний. Лечение проводят ортопеды. Особое место занимает реабилитация после перелома, без помощи врача человек может получить инвалидность. Восстановительную программу составляют индивидуально для каждого пациента.
Рассказывает специалист ЦМРТ
Дата публикации: 25 Июня 2021 года
Дата проверки: 28 Июня 2021 года
Содержание статьи
Причины переломов плюсневых костей стопы
В зависимости от патогенетического фактора различают переломы:
Травматические. Острые повреждения вызваны падением на стопу тяжелых предметов, скручиванием ее переднего отдела (чаще возникает перелом основания пятой плюсневой кости) и пр. На открытые повреждения приходится 10%.
Патологические. Ряд факторов — остеопороз, остеомиелит, опухолевый процесс, прием лекарств, генетические аномалии, несбалансированное питание с дефицитом минералов и витаминов — способствуют ослаблению костной ткани. Для получения перелома достаточно незначительного усилия.
Стрессовые. С воздействием постоянного травматического фактора низкой/умеренной интенсивности на стопы сталкиваются военные, вынужденные много маршировать, артисты балета, спортсмены. Вторая и третья плюсневые кости стопы фиксированы; первая, четвертая и пятая — относительно подвижны. Поэтому перелом 4 плюсневой кости стопы встречается часто. Во время ходьбы и танцев основная нагрузка приходится на вторую и третью плюсневые кости, поэтому риск усталостных переломов указанных структур выше.
Симптомы перелома плюсневой кости стопы
Клинические признаки коррелируют с типом повреждения. Закрытый перелом костей плюсны проявляется:
Перелом первой плюсневой кости можно заподозрить при отеке большого пальца нижней конечности, его отклонения от привычной анатомической оси.
Признаки открытой травмы — выступание костных структур из раны во внешнюю среду, кровотечение, нестерпимая боль.
Стрессовые переломы не сопровождаются яркой симптоматикой. Первоначально тупые, ноющие боли в стопе возникают в момент двигательной активности, в дальнейшем присутствуют и в покое. У некоторых видна деформация ступни, вызванная тягой внутренних мышц.
У пациентов с нейропатией болевые ощущения снижены, на прием к ортопеду люди приходят с жалобами на изменение внешнего вида стопы.
Диагностика
Выбор способов обследования имеет решающее значение для правильного ведения больного и предотвращения осложнений. В зависимости от клинической картины пациенту может быть выполнены:
Рентгенография — базовое исследование, которое выполняют при травме стопы. Информации часто недостаточно. Стрессовый перелом на ранней стадии не визуализируется на обычных рентгенограммах или присутствует незначительная периостальная реакция, которую легко пропустить. Исследование показывает перелом костей плюсны, но не подходит для диагностики повреждений мягких тканей и связок.
Компьютерное сканирование предоставляет больше информации о патологии. Показания включают подозрение на стрессовый перелом при неоднозначных данных рентгенографии. КТ демонстрирует отрывные, оскольчатые повреждения и все патологии костной ткани.
Магнитно-резонансная томография — наиболее информативный способ исследования при сложной травме ступни с вовлечением мягких тканей и разрывом/растяжением связок. Снимок МРТ показывает отек костного мозга раньше, чем КТ. Магнитно-резонансная томография — лучший способ визуализации стрессовых переломов стопы, подходит для дифференциации последних и синовита, дегенеративных изменений. Оптимальный вариант для получения полной картины составляющих стопы — предплюсны, плюсны, пальцевых фаланг, твердых и мягкотканных структур — сочетание магнитно-резонансной томографии и компьютерного сканирования.
Ультразвуковое исследование в травматологии нашло применение благодаря доступности, простоте использования, но в качестве единственного способа диагностики УЗИ неприменимо.
К какому врачу обратиться
Первоначально лечением всех переломов занимается ортопед-травматолог, при патологических формах обоснована консультация остеопоролога, эндокринолога. Важно при сохраняющейся боли в течение 6 недель после травмы провести повторную диагностику.
Ампутация пальца
Также к показаниям ампутации части тела служит непоправимые деформации конечности при: врожденных, паралитических, травматическая ампутация пальца
Малые ампутации в Инновационном сосудистом центре
В нашей клинике ампутации выполняются только при тотальном некрозе на фоне критической ишемии. Для определения четких показаний к ампутации мы обязательно выполняем рентгеновское исследование и детальную оценку кровотока. Большие ампутации пальцев стопы на фоне критической ишемии выполняются только при полном восстановлении кровотока и отграничении некротического процесса.
Подготовка к операции
Операция проводится по срочным показаниям. С целью подготовки необходимо выполнить клинические анализы крови и мочи, электрокардиограмму. С целью прогнозирования заживления раны необходимо оценить степень кровообращения тканей стопы.
Анестезия при ампутации пальца руки
Обезболивание при операции достигается с помощью перидуральной анестезии. Местная анестезия нами не применяется, так как из за тугого инфильтрата трудно оценить кровоточивость тканей и выбрать адекватные границы для разреза.
Для контроля за жизненно-важными функциями во время операции применяется неинвазивный мониторинг пульса и артериального давления.
Как проводится операция
Осложнения хирургического лечения
Раннее ушивание культи, особенно при диабетической гангрене (у пациентов с сахарным диабетом) может привести к бурному распространению гнойно-некротического процесса и сепсису. Именно поэтому в нашей клинике принят двухмоментный способ вмешательства.
При пограничном уровне кровообращения или плохой технике операции может образоваться длительно незаживающая рана культи или концевой остеомиелит кости. В данном случае необходимы повторные операции удаления воспаленных тканей.
Прогноз
Прогноз зависит от состояния кровообращения в ноге. При достаточном кровообращении рана в послеоперационном периоде быстро заживает с образованием хорошего рубца. Пациент свободно пользуется ногой без какого-либо нарушения функции.
При порочной культе, с трофическими язвами приходится выполнять повторные операции и экзартикуляции фаланг и плюсневых костей.
Повреждение сухожилий сгибателей пальцев
Повреждение сухожилий сгибателей пальцев
Через все пальцы кисти проходят 3 узла сухожилий. 2 из 3 – это сгибатели, прочные неэластичные нити, сбитые в пучок, благодаря которым пальцы сгибаются. Обе «порции» сгибателей проходят с ладонной стороны пальцевой структуры, крепятся к предплечью (внизу), а также ногтевой пластинке (сверху).
КАК МОЖНО ТРАВМИРОВАТЬ СГИБАТЕЛИ?
Предлежащий пучок сухожилий пальцев травмируется чаще. Для повреждения этих (наружных) сгибателей достаточно:
Как правило, такой отрыв сухожилий пальца может быть изначально не замечен. Примерно в 25% случаев пациенты с повреждением не могут объяснить (точно констатировать), в ходе какой операции получили травму. Что затрудняет лечение, но при возможностях современной медицины в практике лечения повреждения не является приговором.
Увечье глубинных сгибателей пальцев – куда более серьезная проблема. Она тоже бывает незаметной на фоне шокового состояния, сильного болевого эффекта в пальцах. Но восстановить сгибатели внутреннего расположения много сложнее.
Причинами повреждения внутренних заглубленных сухожилий – сгибателей, чаще становятся:
РЕКОНСТРУКЦИЯ
Помощь при таких поражениях сухожилий должна быть немедленной. В идеале операцию необходимо провести в тот же день, когда случилось происшествие, которое привело к повреждению пальцев. При наличии такой возможности (сращивания сухожилий в первые 24 часа) шов будет первичным.
Отсроченный шов сгибателей применяется:
Срочная неотложная или первичная операция на пальцах проводится в течение 45–60 мин. Ключевая задача (и основная сложность) – найти «расползшиеся» концы сухожилий и сшить их точно конец в конец. Шов обязательно делается зигзагом – это снижает риски рубцевания тканей и избавит от угрозы стягивания в зоне повреждения сгибателей – она может помешать правильному сращиванию сухожилий.
При отложенном лечении сухожилий – сгибателей проводят так называемую тендопластику. Это двух этапная реконструкция, которая проводится после заживления раны. Старт пластики – на 12–20-й день после зарастания повреждения.
Реабилитационные этапы
В обоих случаях по окончании хирургической процедуры на пальцы накладывается фиксатор. До сращивания сухожилий травматолог может наложить гипс (это предупредит сильное расхождение сухожилий, но не решит проблему их сращения).
Фиксатор на пальцах носится до 3-х недель. После чего можно приступать к активному разрабатыванию сухожилий – сгибателей после повреждения. Важно при этом соблюдать регулярность упражнений, но не преувеличивать максимально допустимую нагрузку (чтобы швы не разошлись и не нарушилась герметика сухожилий, расположенных в специальном «канале», который обеспечивает их скольжение).