Выраженная дилатация левого предсердия что это такое
Какие признаки увеличенного сердца и чем это опасно
Кардиомегалия — это состояние, при котором по той или иной причине сердце увеличивается в размерах. Большое сердце может быть вариантом нормы. К примеру, у спортсменов, занятых физическим трудом или беременных сердце перекачивает большие объемы крови. После родов, ухода из большого спорта, смены трудовой деятельности размеры постепенно возвращаются к нормальным показателям. Если этого не происходит, пациенту потребуется консультация кардиолога и, возможно, лечение. Проблема может быть врожденной (чаще обнаруживается у детей) и приобретенной — от такого состояния страдают взрослые.
Почему увеличено сердце?
Увеличение размеров сердца отмечается как на фоне сердечно-сосудистых заболеваний, так и из-за болезней, никак не связанных с кровеносной системой. Причины и последствия увеличенного сердца у взрослого:
Причины увеличения сердца могут быть различны, но такое состояние рано или поздно приводит к сердечной недостаточности, которая достаточно опасна. От сердечно-сосудистых заболеваний гибнет больше людей, чем от других болезней, например, онкологии. Проблемы с кровообращением могут привести к сердечному приступу и инсульту, инвалидизации человека. Еще одна угроза — разрастание соединительной ткани, что ведет к снижению эластичности стенок и атрофии мышцы. В группе риска люди преклонного возраста, но это не означает, что молодежи не нужно проходить периодическое обследование.
Признаки увеличенного сердца
На первых порах кардиомегалия протекает без выраженных клинических проявлений. Человек может долгое время вообще не знать о проблеме, а патологию часто обнаруживают случайно, например, на рентгене или флюорографии. Обследуйтесь, если вы входите в группу риска — опасность гипертрофии сердца в том, что она может долгие годы не давать о себе знать и обнаруживается, когда мышца уже достаточно повреждена.
О заболевании сердечной мышцы могут свидетельствовать следующие симптомы:
Синдром «бычьего сердца» хорошо диагностируется кардиологами, но на выяснение причин, вызвавших патологию, может уйти время. Могут понадобиться обследования других органов — щитовидной железы, почек, печени, легких, иммунной системы.
Диагностика, профилактика, лечение
Хотя осложнения кардиологических патологий весьма опасны, в действительности большинство ССЗ можно предотвратить с помощью профилактики. Даже если человек уже заболел, тяжелых последствий можно избежать. Благодаря современному лечению можно затормозить болезнь на ранней стадии и не допустить необратимых последствий.
Физиологическая гипертрофия — это временное состояние: чаще всего спортсменам или людям физического труда требуется обычное наблюдение. Патологически гипертрофированное сердце нуждается в лечении, которое подбирается в зависимости от причин кардиомегалии. Если проблема в сердечных клапанах, проводят операцию и протезирование. АГ, болезни почек и органов дыхания лечат медикаментами. При риске образования тромбов назначают антитромботические препараты. Таким образом, какой-то единой терапии не существует, ведь причины патологии могут быть совершенно разными.
Заниматься самолечением при кардиомегалии бессмысленно, а порой и вредно. Без специальных обследований установить причину патологии невозможно: человек может думать, что осложнение связано с сердцем, а в действительности корни проблемы могут крыться в почках или другом органе. Но пациент может сделать свою жизнь лучше с помощью мер профилактики: умеренных физических нагрузок, контроля давления, коррекции питания, избавления от вредных привычек. Для постановки диагноза делают:
В Октябрьском сосудистом центре республики Башкортостан можно пройти необходимую диагностику, получить консультацию и лечение у профессионалов. В центре пациентам оказывают всестороннюю помощь и обнаруживают признаки гипертрофии уже на первом осмотре. Врачи назначают только необходимый объем исследований, по результатам которых ставят диагноз и подбирают адекватную терапию.
Дилатация предсердий
Предсердия представляют собой отдельные полости в структуре сердца, обеспечивающие присасывающее действие для поступающей по венозным сосудам крови за счет отрицательного давления. Насосная функция заставляет камеры наполняться, увеличивая до предела свой объем, а затем уменьшаться при сокращении и переходе крови в желудочки.
Такая особенность требует от миокарда достаточной силы и эластичности. Дилатация левого предсердия и аналогичного образования справа подразумевает чрезмерное расширение без утолщения стенок. Термин употребляется для характеристики любых полых органов. Но следует иметь в виду, что размер растяжения должен превышать физиологические нормативы.
Норма и патология в сокращении
В правое предсердие поступает кровь из полых вен, венечного синуса сердца и множества малых вен, в левое — из легких. В местах впадения легочных и полых вен нет клапанов. Обратный ток крови прекращается за счет сокращения кольцевидных мышечных образований.
За способность к сокращению в предсердиях отвечают клетки миоциты. Процесс сократимости обеспечивается механизмом соединения волокон актина и миозина при участии электролитов и получении энергии. Любые болезни сердца, связанные с поражением миокарда, обязательно отражаются на наджелудочковых образованиях.
Связь с аритмиями
Важной составляющей в патологии является нарушение правильного образования ритма. Дело в том, что основной узел (пейсмекер), задающий сердечным сокращениям правильный ритм, находится в правом предсердии. А в межпредсердной перегородке расположена наджелудочковая часть второго по значимости — атриовентрикулярного узла.
Аритмия выражается в экстрасистолических сокращениях, приступах пароксизмальной тахикардии.
Увеличение объема предсердий чаще всего не является самостоятельным заболеванием, а отражает общее поражение сердца, его врожденную или приобретенную патологию.
Что вызывает дилатацию?
По причинам дилатации принято различать 2 вида патологии:
Наиболее показательным примером тоногенного вида служит дилатация всех отделов сердца при гипертензии, когда с левого желудочка волна перерастяжения переходит на предсердие.
Причины увеличения объема левого и правого предсердий отличаются. В дилатации левого предсердия и сразу обоих важная роль принадлежит:
Растяжение начинается с левого желудочка при:
Имеются заболевания с неустановленными причинами.
Дилатация в правом предсердии наступает при росте давления в легочном круге кровообращения. Здесь причинами могут быть:
Начало заболевания с правого желудочка происходит при:
Воспаление миокарда затрагивает все отделы и камеры органа. Наиболее частыми причинами являются:
Реже диагностируются дилатированные предсердия при:
Клинические признаки
Симптомы дилатации не проявляются при умеренном расширении. Ретроспективный анализ показывает незначительную тахикардию при ходьбе, волнениях или физической работе. Признаки дилатации клинически проявляются общими симптомами сердечной недостаточности. Обнаружить специфические только для предсердий жалобы пациентов или характерные нарушения при осмотре больного невозможно.
Врач должен заподозрить дилатацию предсердий при регистрации аритмии, комплексном обследовании. Необходимо обращать внимание на:
В жалобах пациенты рассказывают о:
Как диагностировать растяжение предсердий?
В диагностике увеличения или растяжения предсердий основным методом является ультразвуковое обследование сердца.
Объективные данные по замеру размеров, толщины стенок, функциональных показателей выдаются с учетом возраста, пола и веса пациента. Это помогает определить фазу сердечной недостаточности. Например, выявление дилатации левого предсердия при I степени обратного заброса струи крови из желудочка (регургитации) указывает на достаточный компенсаторный механизм сердца.
С применением холтеровского мониторирования стало возможно наблюдать и регистрировать изменения в течение дня, во сне, при работе.
На рентгенограмме видно увеличение объема предсердий и других частей сердца, имеют значение признаки гипертензии в малом кругу, нарушенная структура легочной ткани, застойные явления.
Коронарографию проводят для решения вопроса о хирургическом лечении ишемии, устранении пароксизма мерцания с помощью операции.
Способы лечения
Лечить дилатацию приходится при выявлении патологии на разной стадии. При начальных проявлениях размер предсердий можно возвратить к норме и предупредить тяжелые последствия.
Наличие сердечной недостаточности лечится с помощью сердечных гликозидов.
Большое внимание уделяется восстановлению правильного ритма. Для этого применяются антиаритмические средства (β-блокаторы). При отсутствии терапевтического действия используют методы воздействия холодом (криоаппликации), разрезы и отсечение левого предсердия от правого, другие виды хирургии с одновременным устранением порока.
При невозможности операционного лечения результата добиваются сочетанием Дигоксина, малых доз бета-блокаторов на фоне прием Варфарина для предупреждения отрыва тромба.
В терапию дилатации обязательно включаются:
Дилатацию предсердий следует рассматривать как часть общей патологии сердца, а также как влияние других факторов, требующих перегрузки миокарда.
Дилатация левого предсердия: причины и степени, симптомы и лечение
Механизм развития
Дилатация ЛП — не самостоятельный процесс. Нозологической единицей не считается. Как же формируется подобное состояние?
В норме кардиальные структуры функционируют непрерывно, выполняя роль большого насоса. Выброс крови обеспечивается попеременным синхронным сокращением всех камер сердца.
Жидкая соединительная ткань движется в одном направлении: из верхних в желудочки, обратного тока не наблюдается.
В результате врожденных генетических дефектов, приобретенного склероза активных тканей (замещения пораженных областей рубцами), длительного воспалительного периода и т.д., кровь задерживается в левом предсердии дольше, чем следовало бы. Или же наблюдается регургитация (заброс жидкой соединительной ткани из желудочка обратно).
В перспективе длительного времени возникает растяжение камеры и нарушаются нормальные размеры органа.
Это приводит к снижению выброса в большой круг кровообращения, падает общая и локальная гемодинамика.
Удаленные ткани и системы страдают от дефицита кислорода, питательных веществ. Начинается процесс развития пороков органов и функциональной недостаточности.
Диагностика
Обследование больных проводится под контролем кардиолога, по мере необходимости группы других специалистов.
Примерный перечень мероприятий:
Нагрузочные тесты не проводятся ввиду вероятной остановки работы мышечного органа и внезапной смерти.
Лечение
Терапия смешанная. Применяются консервативные методики на ранней стадии, комбинация оперативного воздействия и приема медикаментов на запущенной фазе патологического процесса.
Назначаются такие медикаментозные средства:
Оперативное вмешательство направлено на купирование первопричины или установку кардиостимулятора при выраженной аритмии.
Возможно иссечение патологически измененных тканей на фоне опухолевого поражения. Конкретные методики определяются специалистом, исходя из основного заболевания.
Крайнее средство борьбы, если сердце изменено существенно — трансплантация. Однако это непростое мероприятие.
Кроме того, что найти орган почти невероятно в условиях российской действительности, операция требует высочайшей квалификации, которой обладают единицы.
В процессе лечения, также по ходу восстановительного периода, который длится всю жизнь, нужно минимизировать количество соли в рационе (6-7 граммов), отказаться от курения, спиртного, нормализовать физическую активность (максимум — прогулки в хорошую погоду).
Общие данные
Это частный случай кардиомиопатии. Чаще имеет приобретенный характер, обуславливается теми или иными состояниями сердечного, реже эндокринного, неврогенного рода. Тотальное восстановление невозможно. Лечение имеет целью предотвратить прогрессирование, стабилизировать общее состояние и продлить жизнь.
Дилатация ЛП — не самостоятельный процесс. Нозологической единицей не считается.
Степени дилатации
Другое основание для классификации — степень патологических отклонений. Соответственно говорят о 3 или 4 этапах развития болезни.
Легкая
Формируется как в результате генетического фактора, внутриутробных пороков так и приобретенных состояний.
Характеризуется полным отсутствием клинической картины, что делает диагностику вопросом случая.
Выявить начальную деформацию органического плана возможно с помощью эхокардиографии. Не требуется большой квалификации, чтобы констатировать факт.
Определение первопричины ложится на плечи кардиолога, проводится с помощью группы мероприятий.
Умеренная дилатация
На этом этапе процесс диагностируется намного чаще.
Типична яркая неспецифическая картина: одышка, боли в груди, аритмии. Это общие признаки любого состояния, сопряженного с нарушением функционирования сердца и сосудов.
Тем не менее, шансы ранней диагностики высоки, что является хорошей новостью для больного.
Перспективы полного излечения уже туманны, но при продуманном комплексе терапии разницы пациент не заметит. Можно держать процесс под полным контролем.
Выраженная дилатация левого предсердия
В некоторых национальных классификациях считается крайней степенью.
Определяется яркой клинической картиной с существенным снижением толерантности к физическим нагрузкам, невозможностью адекватно трудиться и выполнять обязанности в быту.
Органические дефекты грубые, наблюдаются не только со стороны сердца, также изменены удаленные системы.
Перспективы излечения минимальны. При этом продолжительность жизни на фоне терапии редко превышает 3-4 года.
Терминальная фаза
Эта стадия наступает при отсутствии лечения достаточно быстро. Примерный срок — 4-8 лет, бывает меньше. Зависит от характера патологического процесса, дающего начало дилатации. Помощь паллиативная, направлена на обеспечение приемлемого, минимально возможного уровня самочувствия.
Указанные классификации играют большую роль в деле разработки тактики диагностики и дальнейшей терапии.
Дилатационная кардиомиопатия
Не полагайтесь на самоисцеление, если вас беспокоит недомогание, ангинозные боли, головокружения, нарушения дыхательной функции. Врачи «Клиники АВС» вас осмотрят, соберут анамнез и назначат диагностику для уточнения диагноза ДКМП. Исходя из результатов обследования, разработают индивидуальную схему лечения. Чем раньше вы обратитесь к специалистам, тем выше шансы восстановить кардиальную деятельность и предотвратить развитие необратимых последствий.
Механизм развития патологии
Под воздействием определенных факторов снижается количество функционирующих кардиомиоцитов. Это приводит к растягиванию камер сердца, ухудшению насосной функции сердечной мышцы.
В процессе развития патологии в кардиальных структурах наблюдается скопление крови, — она полностью не выбрасывается из-за растяжения стенок и снижения сократительной способности сердца. Возникают застойные процессы, что в дальнейшем провоцируют тромбоэмболический синдром. Сердце увеличивается в размерах, слой функционирующих клеток становится тоньше и мышечная ткань растягивается, снижается сердечный выброс. Это отражается на функционировании всех систем организма. Развивается сердечная недостаточность, ишемия, дистрофия тканей и другие осложнения. Без лечения патология заканчивается внезапным летальным исходом.
Заметьте, что с момента развития первых клинических проявлений до необратимых последствий проходит 5-15 лет.
Причины расширения камер
Дилатационная кардиомиопатия это многофакторное заболевание. Считается, что повлиять на развитие данной патологии может отягощенная наследственность. Примерно в 25 % случаев болезнь является следствием генетических отклонений или врожденных пороков сердца (первичная кардиомиопатия дилатационная).
Вторичная дилатационная кардиомиопатия развивается на фоне других патологий: приобретенные пороки сердца (спровоцированные вредными привычками, перенесенными заболеваниями) сосудистые болезни, токсическое воздействие (медикаменты, наркотики, алкоголь), расстройства метаболизма (вследствие голодания, анорексии, плохого питания), аутоиммунные патологии, инфекционные поражения организма.
Симптомы
Кардиомиопатия дилатационная развивается медленно, симптоматика может не беспокоить годами. Реже патология манифестирует подостро, например, после перенесенных инфекций. Патогномоничными симптомами заболевания являются сердечная недостаточность, аритмия, нарушение проводимости, закупорка сосудов тромбами.
Нарушение работы левого желудочка провоцирует одышку при небольшой нагрузке, усталость из-за повышенного диастолического давления в нем и пониженного сердечного выброса. Дисфункция правого желудочка становится причиной отечности тканей и набухания шейных вен.
Также клиника включает:
Диагностика
Из-за отсутствия специфических клинических проявлений, которые бы четко охарактеризовали данное заболевание, диагностика затруднена. В связи с этим специалисты «Клиники АВС» проводят комплексное и тщательное обследование, чтобы дифференцировать заболевание от других патологий.
Чтобы поставить ДКМП диагноз (дилатационная кардиомиопатия), врачам могут понадобиться результаты следующих исследований:
Лечение
Если патология является вторичной, то требуется этиотропное лечение, т. е. устранение первопричины заболевания. Также терапия должна быть направлена на остановку прогрессирования патологического процесса. Необходима коррекция проявлений сердечной недостаточности, аритмии, повышенной свертываемости крови.
Лечение дилатационной кардиомиопатии зачастую консервативное и включает:
Шансы и осложнения
Прогноз дилатационной кардиомиопатии зависит от своевременности диагностики и адекватности терапии. При выявлении патологии на ранней стадии шансы на продолжительную полноценную жизнь высокие. Если же игнорировать выраженные проявления болезни, то прогноз неблагоприятный. Без медицинской помощи риск летального исхода в ближайшие пару лет возрастает до 70 %.
Чтобы не допустить развития осложнений (кардиогенный шок, инфаркт, полиорганная недостаточность, инсульт, эмболия тромбами), обращайтесь в «Клинику АВС» при малейших подозрениях на заболевания сердца. Вы попадете в руки настоящих профессионалов, которые в кратчайшие сроки проведут необходимое обследование, поставят верный диагноз дилатационная кардиомиопатия и разработают индивидуальную схему лечения.
Выраженная дилатация правого предсердиякак нетипичный дебют кардиомиопатии,вызванной нарушением в гене LMNA
Авторы: Е.В. Борисова, С.А. Глебова, П.С. Козлов, Е.П. Бурлаченко
АО «Кардиоклиника»; Кузнецовская, 25, Санкт-Петербург, 196105
Осмотр пациентки: С.А. Глебова, П.С. Козлов, Е.В. Борисова
Выполнение трансторакальной ЭХО-КГ С.А. Глебова, П.С. Козлов
Выполнение КТ сердца Е.П. Бурлаченко
Написание текста – С.А. Глебова, Е.В. Борисова, П.С. Козлов, Е.П. Бурлаченко
Редактирование – Е.В. Борисова
Мутация гена LMNA, который кодирует два главных ламиновых белка А и С, вызывает целый спектр болезней, называющихся ламинопатией и включающих в себя дилатационную кардиомиопатию, различные типы мышечных дистрофий, липодистрофию, акрогерию и прогерию. Поражение сердечной мышцы при мутациях в гене LMNA в зарубежной литературе описывается как ‘lamin A/C heart disease’. Типичное течение данного заболевания включает в себя следующие этапы: наджелудочковые экстрасистолы, наджелудочковые аритмии, патологию проводящей системы сердца, гипокинетическую кардиомиопатию без дилатации и дилатационную кардиомиопатию. Однако в ряде случаев симптомы могут появляться беспорядочно или в комбинации. Мы представляем случай поздней диагностики ламинопатии, проявившей себя кардиомиопатией, миопатией и парциальной семейной липодистрофией. Особенность кардиомиопатии в том, что при дилатации всех четырёх камер наиболее выражена дилатация правого предсердия. Генетический анализ выявил нарушения в нуклеотидной последовательности в генах LMNA, ANO5, MYPN.
Ключевые слова: ламинопатия, дилатационная кардиомиопатия, аритмии, семейная частичная липодистрофия.
Финансирование. Исследование не имело спонсорской поддержки.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Dilatation of the right atrium, as atypical debut of cardiomyopathy caused by lamin A/C (LMNA) mutation.
E.V. Borisova, S.A. Glebova, P.S. Kozlov, E.P.Burlachenko.
История изучения ламинопатий насчитывает уже 20 лет, однако широкий спектр её клинических проявлений часто приводит к несвоевременной диагностике. Ассоциация ламинопатий с высоким риском развития внезапной смерти достигает 46%, что требует пристального внимания клиницистов к данной проблеме [1].
Ядерная ламина это белковая «сетка», выполняющая функцию каркаса ядра клетки, определяющая его размер и форму. Она состоит из четырёх ламиновых белков: А, B1, B2, C, которые способны полимеризироваться и образовывать организованную сеть, лежащую в основе внутренней мембраны ядра в большинстве соматических клеток. Белки А и С кодируются геном LMNA, мутация которого вызывает целый спектр болезней, называющихся ламинопатией, и включающих в себя дилатационную кардиомиопатию, различные типы мышечных дистрофий, липодистрофий, акрогерию и прогерию [2].
В 1999 году французские учёные впервые выявили первые четыре разновидности мутаций в гене LMNA у пациентов, страдающих нейро-мышечной дистрофией Эмери-Дрейфуса. У всех этих пациентов наблюдалась характерная триада симптомов: ранние контрактуры сухожилий, мышечная слабость в плечевых и бедренных группах мышц и дилатационная кардиомиопатия (ДКМП) с нарушениями в проводящей системе сердца. Авторы сделали вывод, что мутации в ядерной ламине являются причиной наследственных мышечных заболеваний [4]. В этом же году американские учёные опубликовали работу, демонстрирующую 5 новых мутаций LMNA гена у 11 пациентов, страдающих мышечной дистрофией Эмери-Дрейфуса аутосомно-доминантного типа. Данные мутации авторы связали с дилатационной кардиомиопатией и поражением проводящей системы сердца у этих пациентов [5]. На сегодняшний день известно несколько сотен мутаций в данном гене.
Заболевания сердца, связанные с патологией ламина А/С относятся к злокачественным, так как проявляются сердечной недостаточностью, часто требующей трансплантации сердца, желудочковыми аритмиями, нарушения проводящей системы, а также сопряжены с высоким риском внезапной смерти [7]. Несмотря на то что болезни сердца, связанные с патологией ламина А/С протекают тяжело и у мужчин, и у женщин, более злокачественные фенотипы и более тяжёлые исходы описаны у мужчин [lamin heart].
Считается, что 10% всех ДКМП обусловлены мутацией в гене LMNA. Поэтому эксперты выделили «красные флаги», которые указывают на генетическую причину заболевания. Например:
Липодистрофия, характерная для мутации в гене LMNA представляет собой семейную частичную липодистрофию типа 2. При данной форме липодистрофии у пациентов нормальное распределение жировой ткани в детстве, а в периоде пубертата жировая ткань исчезает с туловища и конечностей и накапливается области лица и шеи [9].
Пациентка, 28 лет. Жалоб не предъявляла. При плановом профилактическом осмотре было выявлено увеличение тени сердца, в связи с чем рекомендовано выполнение ЭХО-КГ и консультация кардиолога.
При объективном осмотре обращал внимание низкий процент жировой ткани в области туловища и конечностей, выраженная рельефность мускулатуры при незначительном снижении мышечной силы, «широкая шея» (за счёт выраженной аккумуляции жировой ткани в данной области). Складывалось впечатление о псевдогипертрофии мышц плечевого пояса и голеней (рис 1,2). АД 110/70 мм рт ст. ЧСС 48 ударов в минуту. Тоны сердца звучные, слабый систолический шум у основания мечевидного отростка. Дыхание везикулярное, хрипы не выслушиваются. При детальном расспросе пациентка сообщила, что рельефность мускулатуры и редкий пульс отмечается у неё с подросткового возраста. По данному поводу обращались к педиатру, патологии выявлено не было.
Псевдогипертрофия мышц голени.
Типичное перераспределение жировой ткани, аккумуляция в области шеи.
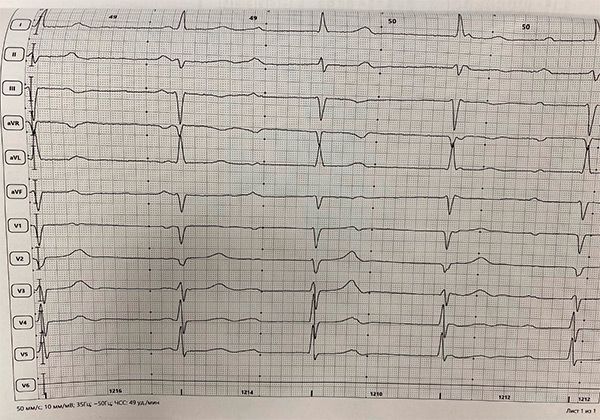
АВ-блокада 3 ст с ЧЖС 49 в минуту.
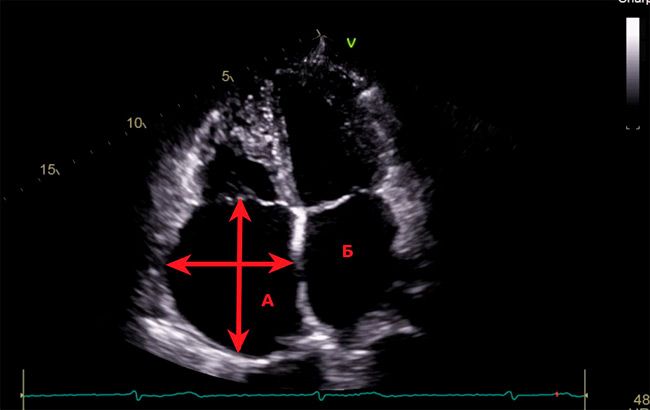
При выполнении ЭХО-КГ было выявлено значительное увеличение правого предсердия (86х75 мм, 190 мл), умеренное увеличение левого предсердия (передне-задний размер 45 мм), умеренное увеличение правого желудочка, трикуспидальная регургитация 2 степени (рисунок 4). Расчётное давление в ЛА 45 мм рт. ст. Размеры ЛЖ находились на верхней границе нормы. Глобальная сократительная способность ЛЖ сохранена. Митральная регургитация физиологическая. Патологические потоки через межжелудочковую и межпредсердную перегородки не визуализировались. Для уточнения диагноза была проведена компьютерная томография (КТ) сердца.
Эхокардиография, 4-х камерная проекция. Выраженная дилатация правого предсердия (86х75 мм). А-правое предсердие. Б-левое предсердие.
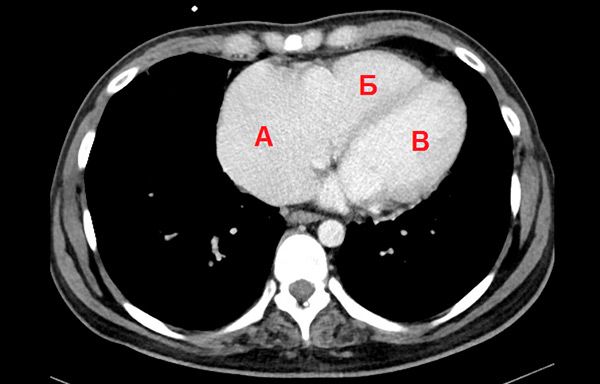
На КТ сердца было подтверждено увеличение правого предсердия, его относительные размеры 85х78х93 мм. Остальные камеры увеличены, однако умерено относительно правого предсердия (рис. 5).
КТ грудной клетки, аксиальная проекция. А-правое предсердие, Б –правый желудочек, В-левый желудочек.
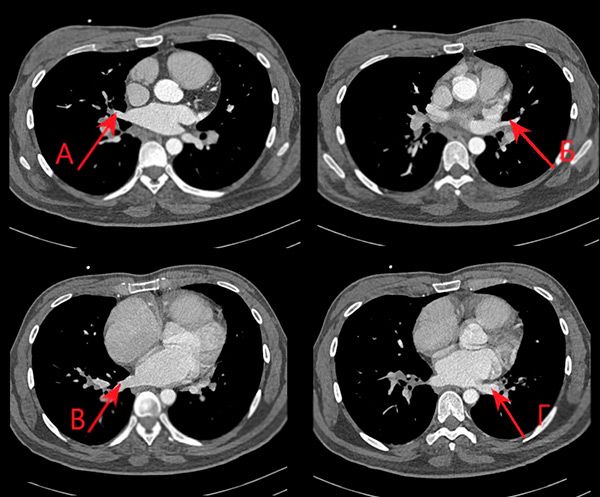
Данных за аномалии лёгочных вен не получено (рис. 6). Для исключения сообщения между полостями сердца был рассчитан показатель Qp-Qs, методом гибридной визуализации. Данный параметр оказался равен 1, что позволило исключить наличие внутрисердечного шунта. Размеры выходных трактов аорты и лёгочной артерии были определены с помощью КТ сердца. Интегралы линейных скоростей через клапаны были получены доплеровским методом при ЭХО-КГ.
КТ грудной клетки, аксиальная проекция. А-правая нижняя лёгочная вена, Б-левая нижняя лёгочная вена, В правая верхняя лёгочная вена, Г-левая верхняя лёгочная вена.
В биохимическом анализе крови было выявлено повышение КФК до 1521 ЕД/л. При проведении МРТ выявлено увеличение обоих желудочков с сохранением их сократительной способности (КДО ЛЖ 213 мл, КСО ЛЖ 95 мл, ФВ ЛЖ 56%, КДО ПЖ 254 мл, КСО ПЖ 128 мл, ФВ ПЖ 50%). Заключение: МР признаки дилатации всех камер сердца, наиболее выражено правого предсердия. Дополнительно пациентке была выполнена липидограмма, в которой не было выявлено нарушений. В связи с сочетанием идиопатического увеличения правых камер сердца с АВ блокадой 3 степени, с патологией мышц, с нарушением распределения жировой ткани пациентка была направлена на консультацию к генетику. При генетическом анализе были выявлены нарушения в нуклеотидной последовательности в генах LMNA, ANO5, MYPN. Кардиомиопатия, обусловленная мутациями ядерного гена ламина (LMNA), часто ассоциирована с нарушениями сердечного ритма, проводимости и различными скелетно-мышечными расстройствами. Мутации в гене ANO5 служат причиной развития поясно-конечностных мышечных дистрофий. Мутации в гене MYPN являются причиной миопатий. Пациентка была направлена на консультацию к аритмологу для решения вопроса о постановке ЭКС.
Особенностью данного случая является выраженное расширение правого предсердия, при умеренном увеличении остальных камер сердца.