полость прозрачной перегородки головного мозга у новорожденных норма
Ультразвуковое исследование мозга новорожденных детей (нормальная анатомия)
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Показания для проведения эхографии мозга
Акустическим окном для исследования мозга может служить любое естественное отверстие в черепе, но в большинстве случаев используют большой родничок, поскольку он наиболее крупный и закрывается последним. Маленький размер родничка значительно ограничивает поле зрения, особенно при оценке периферических отделов мозга.
Для проведения эхоэнцефалографического исследования датчик располагают над передним родничком, ориентируя его так, чтобы получить ряд корональных (фронтальных) срезов, после чего переворачивают на 90° для выполнения сагиттального и парасагиттального сканирования. К дополнительным подходам относят сканирование через височную кость над ушной раковиной (аксиальный срез), а также сканирование через открытые швы, задний родничок и область атланто-затылочного сочленения.
По своей эхогенности структуры мозга и черепа могут быть разделены на три категории:
Нормальные варианты мозговых структур
Борозды и извилины. Борозды выглядят как эхогенные линейные структуры, разделяющие извилины. Активная дифференцировка извилин начинается с 28-й недели гестации; их анатомическое появление предшествует эхографической визуализации на 2-6 нед. Таким образом, по количеству и степени выраженности борозд можно судить о гестационном возрасте ребенка.
Сосудистые сплетения могут быть источником внутрижелудочковых кровоизлияний у доношенных детей, тогда на эхограммах видна их четкая асимметрия и локальные уплотнения, на месте которых затем образуются кисты.
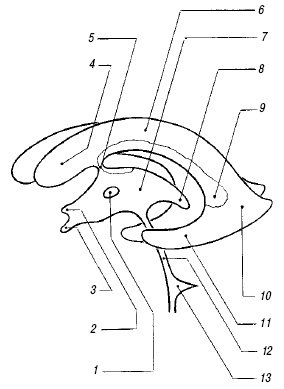
Сильвиев водопровод и IV желудочек. Сильвиев водопровод (aquaeductus cerebri) представляет собой тонкий канал, соединяющий III и IV желудочки (см. рис. 1), редко видимый при УЗ исследовании в стандартных позициях. Его можно визуализировать на аксиальном срезе в виде двух эхогенных точек на фоне гипоэхогенных ножек мозга.
IV желудочек (ventriculus quartus) представляет собой небольшую полость ромбовидной формы. На эхограммах в строго сагиттальном срезе он выглядит малым анэхогенным треугольником посередине эхогенного медиального контура червя мозжечка (см. рис. 1). Передняя его граница отчетливо не видна из-за гипоэхогенности дорсальной части моста. Переднезадний размер IV желудочка в неонатальном периоде не превышает 4 мм.
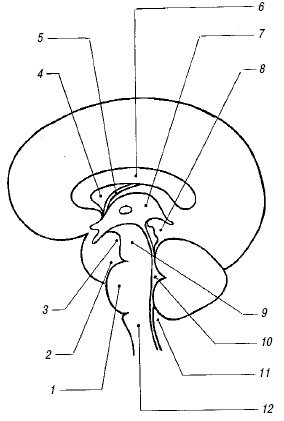
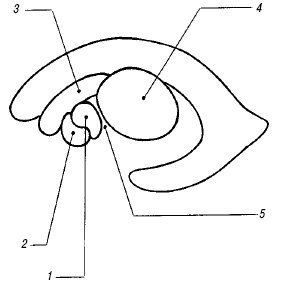
Мозолистое тело. Мозолистое тело (corpus callosum) на сагиттальном срезе выглядит как тонкая горизонтальная дугообразная гипоэхогенная структура (рис. 2), ограниченная сверху и снизу тонкими эхогенными полосками, являющимися результатом отражения от околомозолистой борозды (сверху) и нижней поверхности мозолистого тела. Сразу под ним располагаются два листка прозрачной перегородки, ограничивающие ее полость. На фронтальном срезе мозолистое тело выглядит тонкой узкой гипоэхогенной полоской, образующей крышу боковых желудочков.
Полость прозрачной перегородки и полость Верге. Эти полости расположены непосредственно под мозолистым телом между листками прозрачной перегородки (septum pellucidum) и ограничены глией, а не эпендимой; они содержат жидкость, но не соединяются ни с желудочковой системой, ни с субарахноидальным пространством. Полость прозрачной перегородки (cavum cepti pellucidi) находится кпереди от свода мозга между передними рогами боковых желудочков, полость Верге расположена под валиком мозолистого тела между телами боковых желудочков. Иногда в норме в листках прозрачной перегородки визуализируются точки и короткие линейные сигналы, происходящие от субэпендимальных срединных вен. На корональном срезе полость прозрачной перегородки выглядит как квадратное, треугольное или трапециевидное анэхогенное пространство с основанием под мозолистым телом. Ширина полости прозрачной перегородки не превышает 10-12 мм и у недоношенных детей шире, чем у доношенных. Полость Верге, как правило, уже полости прозрачной перегородки и у доношенных детей обнаруживается редко. Указанные полости начинают облитерироваться после 6 мес гестации в дорсовентральном направлении, но точных сроков их закрытия нет, и они обе могут обнаруживаться у зрелого ребенка в возрасте 2-3 мес.
Базальная (c. suprasellar) цистерна включает в себя межножковую, c. interpeduncularis (между ножками мозга) и хиазматическую, c. chiasmatis (между перекрестом зрительных нервов и лобными долями) цистерны. Цистерна перекреста выглядит пятиугольной эхоплотной зоной, углы которой соответствуют артериям Виллизиева круга.
Ножки мозга (pedunculus cerebri), мост (pons) и продолговатый мозг (medulla oblongata) расположены продольно кпереди от мозжечка и выглядят гипоэхогенными структурами.
Паренхима. В норме отмечается различие эхогенности между корой мозга и подлежащим белым веществом. Белое вещество чуть более эхогенно, возможно, из-за относительно большего количества сосудов. В норме толщина коры не превышает нескольких миллиметров.
Стандартные эхоэнцефалографические срезы
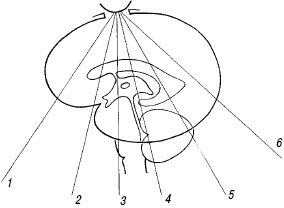
Рис. 4. Плоскости коронального сканирования (1-6).
Полость прозрачной перегородки головного мозга у новорожденных норма
Диагностика перинатальных церебральных нарушений у детей раннего возраста включает комплексное изучение показателей венозного кровотока, УЗИ структур головного мозга в определении особенностей гемодинамических расстройств в сопоставлении с гемодинамическими проявлениями. У детей, особенно родившихся ранее 34-й недели гестации, необходимо регулярно оценивать морфометрические и функциональные показатели сердца для раннего выявления отклонений, которые могут усугубить церебральную патологию.
Проблема не только недоношенности
У доношенных и недоношенных новорожденных, перенесших тяжелую асфиксию или имеющих тяжелый синдром дыхательных расстройств, отмечена прямая связь между мозговым кровотоком и изменениями артериального давления, что явилось феноменом нарушения ауторегуляции. Из-за отсутствия регуляции мозговой кровоток пассивно следует за изменениями артериального давления, увеличивается риск развития ишемических поражений при гипотензии и кровоизлияний при эпизодах повышения артериального давления. Для более достоверной оценки состояния ребенка использовались не абсолютные значения скоростей артериального кровотока (ввиду их значительной вариабельности и зависимости от большого количества внешних факторов), а индексы резистентности, учитывая поправку на гестационный возраст.
У глубоконедоношенных детей возникают неврологические нарушения. Кроме того, на их дальнейшее развитие, биологическую и социальную адаптацию влияет ряд специфических факторов, включающих соматические хронические заболевания, функциональные расстройства, поведенческие особенности и нарушение социализации в семье и обществе. Проблемы связаны не только с самой недоношенностью, но и с перенесенной интенсивной терапией.
Качество жизни глубоконедоношенных детей может ухудшаться из-за специфических для них хирургических и соматических проблем, хронических заболеваний, регоспитализаций, что приводит к ежедневной активности, нарушению социального и поведенческого статуса. Ухудшение качества жизни происходит обратно пропорционально массе тела при рождении. Инфекции верхних дыхательных путей, бронхиальная астма, лор-патология усугубляют состояние, отягощенное неврологическим дефицитом.
Уровень физического развития ребенка является основным показателем здоровья. У недоношенных детей на первом году жизни отмечаются задержки весоростовых показателей, а также гетерохронии роста.
Диагностика микроцефалии (уменьшения окружности головы более чем на 2 стандартных отклонения в соответствии с возрастом и полом) продемонстрировала: патология связана с низким показателем психомоторного развития, высокой частотой развития детского церебрального паралича (ДЦП), задержкой двигательного и психического развития. Дети с замедленными темпами роста окружности головы имели значительно более низкий индекс ментального развития, чем здоровые.
Изучение биоэлектрической активности (БЭА) головного мозга проводится методом электроэнцефалографии (ЭЭГ). БЭА головного мозга формируется внутриутробно и к рождению имеет характер медленноволновой активности с фрагментами быстрых колебаний.
Важно учесть: при регистрации определенного патологического паттерна с помощью традиционной ЭЭГ нередко происходит наслоение ЭКГ, и помехи от работы электрических приборов могут маскировать грубое подавление активности в межвспышечных интервалах.
Фоновые характеристики БЭА (степень прерывистости, наличие циклической вариабельности БЭА, амплитуда, соответствие степени зрелости общего паттерна БЭА возрасту ребенка от зачатия) обладают высокой диагностической ценностью при оценке степени тяжести перинатальных поражений ЦНС у новорожденных разного гестационного возраста.
Сохранение патологического паттерна «вспышка — подавление» является маркером тяжести повреждения мозга для доношенных детей, патофизиологическая основа которого включает функциональное и/или структурное разобщение нейрональных связей между корой и глубокими структурами головного мозга, например, таламусом. В работах нейрофизиолога Карла Асо можно увидеть, что снижение амплитуды ЭЭГ-активности прямо пропорционально распространенности энцефаломаляции преимущественно коры головного мозга, мозолистого тела, таламуса, среднего мозга и моста при патологоанатомическом исследовании новорожденных. Патоморфологическое исследование показало прямую взаимосвязь между количеством поврежденных нейронов и фоновой активностью аЭЭГ как у доношенных, так и у недоношенных детей.
Преимущества аЭЭГ
Многоканальная неонатальная ЭЭГ подразумевает регистрацию БЭА от скальповых электродов, расположенных над основными областями коры головного мозга. Методика позволяет оценить общие и локальные характеристики фоновой БЭА с предположительной топической диагностикой одного или нескольких источников патологической активности, диагностировать задержку или процесс нарушения созревания функционального состояния ЦНС и объективно дифференцировать эпилептические феномены от пароксизмальных состояний несудорожного генеза.
При регистрации аЭЭГ (амплитудно-интегрированной электроэнцефалографии) на скальповые электроды подается очень слабый переменный ток частотой 400 Гц. Это необходимо для мониторного измерения межэлектродного импеданса и контроля исправности передачи сигнала от электродов через буферный усилитель к последующим каскадам усиления. После усиления сигнал проходит фильтр с полосой пропускания от 2 до 15 Гц, который минимизирует артефакты от движений, потоотделения, миограммы, ЭКГ и возможных помех от аппаратуры в условиях ОРИТ (искусственная вентиляция легких, инфузоматы и т. д.).
Метод аЭЭГ точно предсказывает исход у 80 % детей через 3 часа после рождения и у 90 % детей через 6 часов жизни. Сочетание клинической оценки неврологического статуса с аЭЭГ в первые 12 часов жизни повышает точность прогноза с 75 % до 85 %. При анализе взаимосвязи минимальной амплитуды аЭЭГ, оценки по шкале Sarnat и наличия структурных изменений при МРТ у доношенных младенцев наибольшую прогностическую информативность показала минимальная амплитуда. Ее значение менее 4 мкВ в первые 72 часа после рождения позволяло прогнозировать выявление последующих структурных отклонений при выполнении МРТ.
Вентрикуломегалия, диагностированная к 40-й неделе постменструального возраста, является предиктором развития ДЦП.
У глубоконедоношенных детей раннее прогнозирование исхода с использованием аЭЭГ/ЭЭГ значительно сложнее, чем у доношенных, перенесших асфиксию. Перинатальный исход зависит от степени недоношенности и спектра патологии перинатального периода и не всегда определяется наличием первичного церебрального повреждения.
Необходимо четко определять вспышки на аЭЭГ в первые 48 часов жизни, что будет ассоциировано с прогнозированием исхода пери- и интравентрикулярного кровоизлияния (ПИВК) до 3–4-й степени (около 130 вспышек за 60 минут увеличивают шансы на выживание, а также на благоприятный неврологический прогноз на 70–80 %). У детей с низкой плотностью вспышек БЭА статистически чаще отмечаются летальные или тяжелые инвалидизирующие исходы.
Судорожная активность, которая регистрируется на аЭЭГ у недоношенных детей с экстремально низкой массой тела, очень низкой массой тела с ПИВК 3–4-й степени, не имеет значимой взаимосвязи с неврологическими исходами.
Важным аспектом оценки функционального состояния мозга новорожденных является онтогенетический подход к анализу неонатальной ЭЭГ. Динамические изменения БЭА головного мозга у новорожденных с разным гестационным возрастом в полной мере отражают морфологическое и функциональное развитие ЦНС у детей в раннем онтогенезе.
Особенности диагностики
Для определения предрасположенности новорожденного к развитию ДЦП необходим комплексный подход оценки БЭА.
У малышей, рожденных в сроке гестации до 28-й недели, вплоть до 30–32-й недели постменструального возраста, БЭА представлена нерегулярной, прерывистой активностью на ЭЭГ. Окончательный переход от прерывистой к регулярной, непрерывной активности ЭЭГ заканчивается примерно к 44–46-й неделе постменструального возраста.
У новорожденных с малым и экстремально малым сроком гестации (до 30–32 недель) практически невозможно выделить физиологические стадии цикла сон/бодрствование или имеется их функциональная рудиментарность. Последовательное формирование физиологических и электрографических паттернов стадий цикла сон/бодрствование начинается примерно с 30-й недели, окончательная дифференцировка возможна после 36–37-й недели постменструального возраста.
В процессе функционального созревания ЦНС отмечается возрастание степени межполушарной синхронизации ритмов БЭА, которая достигает практически 100 % к 40–42-й неделе постментруального возраста.
Первые вспышки осцилляций активности на ЭЭГ могут быть зарегистрированы уже у плода на 22–23-й неделе гестации. Доминантной чертой ЭЭГ глубоконедоношенных новорожденных является прерывистый характер фоновой активности. Отмечаются при записи ЭЭГ интервалы электроцеребрального молчания, или межвспышечные инактивные интервалы, которые с некоторой периодичностью прерываются билатеральными разрядами высокоамплитудных медленных волн с включением в состав вспышки заостренных элементов и небольшого количества быстрых ритмов. Вспышки активности у новорожденных с экстремально малым сроком гестации (до 26 недель) в среднем составляют от 1 до 5 с, но могут достигать и 80 с, в то время как длительность межвспышечных интервалов электроцеребрального молчания у этих детей не превышает минуты.
Для недоношенного новорожденного в норме характерно наличие trace discontinue — прерывистой кривой. Необходимо помнить, что рудиментарные электрографические паттерны активного сна (REM) могут быть различимы у детей с 25–26 неделями постменструального возраста. С увеличением гестационного возраста новорожденных прогрессивно возрастает степень межполушарной синхронизации билатеральных вспышек в составе trace discontinuе.
Первой у недоношенных, начиная примерно с 25–26-й недели постменструального возраста, формируется филогенетически более древняя стадия активного сна (active sleep), или REM-стадия сна. На ЭЭГ в этот период регистрируется регулярная, непрерывная активность. Появление этих физиологических и функциональных феноменов отражает начало формирования стадии активного сна.
По принципу Prechtl
В основу оценки неврологического статуса лег принцип оптимальности Prechtl, при этом оптимальные показатели неврологического статуса новорожденного расценены как 0, субоптимальные — как отличные от 0. Оценивается неврологический статус новорожденного через взаимодействие процессов возбуждения и торможения. Избыток возбуждения или недостаток торможения определяется как положительное значение, а избыток торможения или недостаток возбуждения — как отрицательное. Методика включает 7 шкал: общей активности с 5 биполярными и 2 униполярными позитивными субшкалами особых феноменов (судорог-тремора), мышечного тонуса, глубоких рефлексов, рефлексов новорожденных, вегетативной, дополнительной биохимической, дополнительной нейрофизиологической. Затем определяется профиль новорожденного — суммируя баллы субшкал и вычисляя среднее арифметическое для данной шкалы. Также оценивается суммарный показатель по всем субшкалам и вычисляется суммарная оценка по шкалам.
Важно при УЗИ
При ультразвуковой визуализации необходимо учитывать повышение эхоплотности перивентрикулярной зоны над плотностью сосудистого сплетения. Отмечается выявление очагов инфаркта и некроза перивентрикулярного белого вещества мозга на уровне треугольника боковых желудочков и белого вещества лобных долей; визуализация кист на 2–4-й неделе жизни вдоль латеральной или верхней границы бокового желудочка, расположение кист в теменных и затылочных отделах головного мозга. В некоторых случаях может визуализироваться полное, частичное или изолированное отсутствие мозолистого тела, признаки голопрозэнцефалии и гидроцефалии, кальцификация коры, базальных ядер или перивентрикулярной области.
Клинический случай
Новорожденная девочка весом 1 600 г, ростом 43 см. Окружность головы — 31 см, груди — 28 см. Оценка по шкале Апгар 5/6 баллов (2-1(ИВЛ)-1-0-1 /2-1(ИВЛ)-1-1-1). От 3-й беременности, протекающей на фоне нарушения жирового обмена 1–2-й степени, артериальной гипертензии II риск 2, кисты правой почки, миопии средней степени обоих глаз в сроке 225 дней.
Поступление в ОАиР для новорожденных
Состояние крайне тяжелое. Находилась на аппарате ИВЛ. Мышечный тонус и двигательная активность снижены, рефлексы адаптации угнетены. Большой родничок — 2,0×2,0 см, спокоен. Кожа розовая, отечный синдром 2-й степени. Оценка гестационной зрелости по Petrussа 32 недели.
Дыхание аппаратное, симметрично проводится с обеих сторон, выслушиваются рассеянные хрипы в умеренном количестве. Тоны сердца ритмичные, несколько приглушены, шум не выслушивается. ЧСС 144–146 уд/ мин, АД 52/31→59/37 мм рт. ст. на фоне титрования дофамина 7,5 мкг/кг/мин и норадреналина 0,05 мкг/кг/мин. Вводился гидрокортизон по схеме.
Живот мягкий, доступен пальпации, перистальтика выслушивается, снижена. Печень +1 см, селезенка не пальпируется. Стул после очистительной клизмы, мекониальный. Мочилась, моча светлая.
Гемодинамика в течение 7 суток стабилизировалась титрованием дофамина 7,5→3 мкг/кг/мин и 4 суток — норадреналина 0,05 мкг/кг/мин. АД 59/37 — 69/44 мм рт. ст., ЧСС 146–160 уд/мин.
Ребенок на ИВЛ, дыхание симметрично проводится с обеих сторон, с постепенным исчезновением хрипов к 2-м суткам, SaO2 97 %. Учитывая данные коагулограммы и УЗИ головного мозга, для повышения коагуляционного потенциала крови в 1-е, 4-е сутки жизни переливалась СЗП О (I) Rh +.
Отечный синдром в динамике с уменьшением, с 8-го дня жизни отеков нет. Желтухи не было. Кормление с первых суток жизни физиологическим раствором с переходом на смесь Pre-NAN 0, остатков не отмечалось. С 6-го дня жизни переведена на смесь Pre-NAN, усваивает.
Обследование
ЭЭГ № 1–4: низкоамплитудная ЭЭГ с признаками дисциркуляторных расстройств в сосудистых бассейнах головного мозга.
УЗИ головного мозга № 1: боковые желудочки симметричны, передние рога справа 3 мм, слева 4 мм. Полости боковых желудочков не расширены. Затылочный рог справа 13 мм, слева 15 мм. III желудочек 3 мм. Перивентрикулярная область: эхогенность не повышена. Отмечается повышенное количество жидкости между извилинами. Межполушарная щель срединна, не расширена, 3 мм. Субарахноидальное пространство не расширено. Рисунок извилин и борозд слабо дифференцируется.
Сосудистые сплетения: справа контуры ровные, структура однородная, слева контуры неровные, структура однородная. Полость прозрачной перегородки 8 мм. Полость Верге 4 мм, большая цистерна 6 мм. Зрительные бугры и базальные ядра: эхоструктура однородная, эхогенность несколько повышена. В области переднего рога левого бокового желудочка визуализируется неоднородное гиперэхогенное образование 6×5 мм.
Заключение: субэпендимальное кровоизлияние слева, несколько снижен мозговой кровоток.
УЗИ головного мозга № 2–3: межполушарная борозда срединна. Подоболочечное пространство 4 мм. Извилины и борозды слабо дифференцируются. Передние рога боковых желудочков справа 4 мм, слева 4 мм. III желудочек 3 мм. Большая цистерна 8 мм. В области проекции боковых желудочков гиперэхогенные образования слева 7×4 мм, справа 6×4 мм.
Заключение: внутрижелудочковые кровоизлияния (ВЖК) 1–2-й степени с двух сторон.
УЗИ головного мозга № 4
Допплерометрия ПМА: RI 0,72.
Заключение: незрелость структур головного мозга. ВЖК 1–2-й степени с двух сторон.
УЗИ головного мозга № 5: боковые желудочки симметричны, передние рога справа 4 мм, слева 4 мм. Полости боковых желудочков не расширены. Затылочный рог справа 25 мм, слева 24 мм. III желудочек 5 мм. Перивентрикулярная область: эхогенность повышена. Межполушарная щель срединна, не расширена. Субарахноидальное пространство не расширено. Субкортикальные зоны: эхогенность повышена. Рисунок извилин и борозд слабо выражен.
Сосудистые сплетения: справа контуры ровные, структура однородная, слева контуры неровные, структура неоднородная. Полость прозрачной перегородки 8 мм. Полость Верге 3 мм, большая цистерна 10 мм. Зрительные бугры и базальные ядра: эхоструктура однородная, эхогенность несколько повышена. В области боковых желудочков имеются гиперэхогенные образования справа 6×4 мм, слева 8×4 мм.
Заключение: ВЖК 1–2-й степени с двух сторон. Выраженная незрелость структур головного мозга.
УЗИ головного мозга № 6
Допплерометрия: RI 0,65.
Заключение: вентрикуломегалия, ВЖК 1–2-й степени с двух сторон.
УЗИ головного мозга № 7: в области проекции боковых желудочков гиперэхогенные образования слева 7×4 мм, справа 8×5 мм.
Заключение: без динамики.
УЗИ органов брюшной полости № 1–2: без патологии.
Rtg органов грудной клетки и брюшной полости № 1
ОГК: легкие расправлены, определяется усиление легочного рисунка в прикорневых отделах с двух сторон. Средостение срединно. Cor — N.
ОБП: следы газа в желудке.
Rtg органов грудной клетки и брюшной полости № 2
ОГК: по всем легочным полям затенения среднеинтенсивные с нечеткими контурами. Корни прослеживаются. Средостение срединно. Cor — N.
Окулист № 1: OU: спокойны, роговицы отечные, рефлекс с глазного дна тусклый, глазное дно из-за отека не офтальмоскопируется. Рекомендовано: осмотр детским офтальмологом.
Окулист № 2: OU: спокойны, роговицы чистые, прозрачные, рефлекс с глазного дна розовый, глазное дно соответствует сроку гестации. Рекомендовано: осмотр детским офтальмологом.
ЭКГ: снижен вольтаж, ритм синусовый, ЧСС 166–170 уд/мин, отклонение ЭОС вправо, нарушение процессов реполяризации в миокарде.
Эхо-КС: открытое овальное окно. Регургитация на МК 1-й степени, на ТК 1-й степени.
Диагноз
Спастическая диплегия. Детский церебральный паралич: ранняя стадия (?). Синдром дыхательного расстройства у новорожденного в стадии разрешения и формирования бронхолегочной дисплазии. Церебральная депрессия у новорожденного. ВЖК 1–2-й степени с двух сторон. Недоношенность 32 недели. Внутриутробная гипоксия плода, впервые отмеченная до родов. Умеренная асфиксия при рождении.
К 6-му месяцу жизни выставлен окончательный диагноз: детский церебральный паралич, спастическая диплегия; канюленоситель.
Нейросонография головного мозга грудничков
Что показывает НСГ головного мозга (нейросонография) у новорожденных и детей до года: расшифровка УЗИ
Головной мозг – наиболее сложная и функциональная часть человеческого организма. С самого рождения важно контролировать его здоровье и происходящие в нем процессы.
В случае с новорожденными и детьми младшего возраста УЗИ является оптимальным методом диагностики головного мозга. Что собой представляет данная процедypa, и когда ее назначают? Как проводится нейросонография, и что показывают ее результаты? Где делают обследование и сколько оно стоит?
Нейросонография головного мозга у малыша
Что такое НСГ и зачем она нужна?
Нейросонографией называется ультразвуковое обследование головного мозга у новорожденных и грудных детей до 1 года. Высокочастотные звуковые волны отражаются от головного мозга и формируют его изображение на экране.
Исследование информативное, полностью безопасное и безболезненное, что позволяет регулярно повторять процедуру, если в этом есть необходимость. К тому же не требуется наркоз – малыш не должен при этом спать или лежать неподвижно. Крики или плач не влияют на результаты. Процедypa считается наиболее оптимальным вариантом обследования для новорожденных и грудничков, ее делают пока не зарастет родничок, через который проводят УЗИ (до 1,5 лет).
НСГ головного мозга новорожденных позволяет изучить все его структуры (вещество, желудочки, цистерны, прозрачную перегородку и ее полость, борозды, извилины), ликворопроводящие пути, сосудистую систему и качество кровоснабжения. Во время недолгой процедуры врачи могут проанализировать мозговые процессы и их динамику.
Показания для выполнения нейросонографии
Показаний для проведения НСГ для малыша первого года жизни много. Это может быть сложная беременность и роды, подозрения на различные патологии развития, врожденные пороки и др.
Некоторые взрослые для собственного спокойствия за здоровье малыша сами решаются на процедуру. Мозг – это сложная и хрупкая «конструкция», а организм новорожденных практически не имеет защиты. К тому же выявление патологии на ранних этапах дает большие шансы на полное выздоровление.
УЗИ для малышей в возрасте 1 месяца
Главные показания для НСГ головного мозга у новорожденного ребенка:
Показаний для НСГ головного мозга очень много: когда именно проводить процедуру, решает лечащий врач
УЗИ деткам старше 1 месяца
УЗИ головы ребенку старше 1 месяца назначается в следующих случаях:
Благодаря НСГ головного мозга можно выявить и своевременно начать лечение серьезных заболеваний
Как проводится процедypa?
Преимущество НСГ в том, что к процедуре не требуется подготовка. Малыш в процессе может спать, бодрствовать или даже плакать – это не повлияет на результаты.
Исследование проводят через родничок (мягкий участок черепа, который еще не зарос костью). Малыша кладут на кушетку, взрослый придерживает его головку (иногда родитель держит кроху на руках). На большой родничок наносится специальный гель, и доктор начинает обследование. Во время процедуры он передвигает датчик в височную или затылочную область для полного изучения всех мозговых структур и процессов.
Нейросонография полностью безболезненна и не способна принести вред детскому здоровью. Весь процесс занимает не более 10 минут, вскоре после его завершения родителям выдают результаты с заключением специалиста. Диагност предоставляет только результаты, точный диагноз ставит невропатолог.
Показатели нормы
Однако существует ряд показателей, которые не должны иметь отклонений. Ребенок полностью здоров при следующих показателях:
Нормальные показатели меняются по мере взросления малыша. В таблице представлена расшифровка данных для новорожденных и детей 3 месяцев.
Значение нейросонографии в диагностике заболеваний головного мозга у детей
Ультразвуковой диагностике в педиатрической практике принадлежит очень важное место. Это обусловлено абсолютной безопасностью данного метода в сочетании с его доступностью и информативностью. Основной методикой ультразвукового исследования головного мозга у детей любого возраста (преимущественно у новорожденных и грудничков) является нейросонография (НСГ), описанию которой посвящена данная статья.
Что это такое: сущность исследования
Нейросонография – диагностический тест, выполняемый при помощи ультразвуковых волн и позволяющий изучить определенные параметры головного мозга. Сущность метода заключается в том, что датчик ультразвука, являющий одновременно его источником и регистратором, устанавливается в области черепа и воздействует на головной мозг. При этом часть волн поглощается тканями, а другая часть – отражается. Регистрируя их в виде графического изображения, можно сделать вывод о некоторых особенностях анатомических образований и строения структур мозга у исследуемого.
Показания и кому назначается
Нейросонография целесообразна в тех случаях, когда возникают медицинские показания в виде жалоб или определенных симптомов, указывающих на поражение головного мозга. Ввиду своей безопасности и высокой диагностической ценности нейросонографию (НСГ) начали широко использовать для скринингового исследования всех новорожденных, входящих в группу риска по развитию патологии центральной нервной системы (в первую очередь, мозга).
Нейросонография (НСГ) показана в таких случаях:
До какого возраста делается процедypa
Костная ткань является серьезной помехой на пути ультразвуку. У детей после года, так же как и у взрослых, головной мозг замкнут в плотной неразрывной черепной коробке. У новорожденных и детей первого года между костями имеются небольшие промежутки по типу окон – роднички. В отношении нейросонографии нужно понимать, что это такое анатомическое образование, через которое ультразвуковые волны свободно проходят по тканям мозга. Поэтому наиболее полноценная нейросонография (НСГ) делается только у детей до закрытия большого родничка, который расположен на теменной части головы. Период его закрытия индивидуален для каждого ребенка и может колeбaться от 6 месяцев до 1,5 лет. У большинства детей – это 10-12 месяц жизни.
Что показывает НСГ (что можно увидеть на УЗИ)
НСГ (нейросонография) позволяет визуализировать такие структуры головного мозга у новорожденного:
Как подготовиться к УЗИ мозга
НСГ (нейросонография) не требует подготовки. Процедypa может быть выполнена как по экстренным показаниям, так и в плановом порядке. Главное условие ее полноценности – открытый большой родничок у ребенка. Единственный момент, в некоторой степени определяющий подготовку – это выбор специалиста, который будет проводить нейросонографию. В решении этого вопроса лучше прислушаться к советам лечащего врача или основываться на данных собственного опыта.
Расшифровка показаний УЗИ
НСГ (нейросонография) требует определенных знаний в плане правильности оценки результатов исследования.
Расшифровка наиболее распространеннных вариантов заключений нейросонографии приведена в таблице.
Нейросонография новорождённого
Нейросонография (сокращенно НСГ) – это обязательное ультразвуковое исследование головного мозга новорожденного через большой родничок.
Когда назначается нейросонография
УЗИ головного мозга (нейросонография) назначается новорожденным по показаниям и всем грудничкам в возрасте одного месяца. Нейросонография включена в перечень исследований при проведении профилактических медицинских осмотров несовершеннолетних.
Нейросонографию головного мозга новорожденного проводят один раз в 1 месяц жизни, но можно проводить до тех пор, пока у ребёнка не зарастёт родничок и столько, сколько это необходимо (по показаниям и для оценки эффективности лечения).
Швы и роднички черепа новорожденного способны пропускать ультразвук, поэтому пока роднички не закрылись, есть возможность проведения нейросонографии. Швы черепа ребенка закрываются вскоре после рождения, а большой родничок – обычно к концу первого года жизни (от 9 месяцев до 1,5 лет).
Для чего исследуют головной мозг новорожденного
Нейросонография позволяет врачу получить полную картину структур головного мозга, кровотока, выявить возможные кровоизлияния (например, во время родов или если ребенок сильно ударился головой при падении), аномалии строения или другие патологические изменения.
Особенно обследование показано:
Подготовка к УЗИ головного мозга
Предварительная подготовка к нейросонографии не требуется. Процедypa проводится без использования медикаментов и анестезии.
Сама процедypa ничем не отличается от обычного УЗИ. На датчик наносится проводящий гель, на исследуемый участок (передний, боковые или затылочный роднички) врач устанавливает датчик ультразвуковой аппаратуры, а на экран выводится изображение.
Желательно перед процедурой ребенка накормить, чтоб он смог минут 10-15 спокойно полежать. УЗИ головного мозга можно проводить во время сна малыша.
Если ребенок бодрствует, то врач-диагност может попросить родителей подержать голову ребенка, чтобы он не крутил ею по сторонам.
Нейросонография – это абсолютно безболезненная и безвредная процедypa. По данным Всемирной Организации Здравоохранения (ВОЗ) ультразвук, применяемый в диагностике не вызывает повреждение биологических клеток и не причиняет ущерб здоровью, так как интенсивность ультразвука значительно ниже значений, характеризующих прочность клетки.
Расшифровка УЗИ головного мозга грудничка
После проведения нейросонографии врач-диагност заполняет протокол ультразвукового исследования головного мозга и результаты выдаются родителю.
Если результаты исследования не выявили патологию, то результаты протокола будут следующие:
В норме у грудничка структуры головного мозга должны быть симметричны, однородны, соответствующей эхогенности.
Киста, псевдокиста головного мозга
Киста – это как правило продолжающийся патологический процесс, а псевдокиста – это обычно доброкачественный образование, склонное к рассасыванию.
Зачастую врачи-диагносты применяют термины псевдокиста и киста как синонимы.
Кисты сосудистых сплетений головного мозга – это доброкачественные образования. Наиболее часто кисты сосудистых сплетений боковых желудочков и/или субэпендимальные кисты выявляют у детей с внутриутробной вирусной инфекцией.
Как правило псевдокисты проходят самостоятельно со временем, при этом, не вызывая дальнейших осложнений и не требуют лечения и назначения лекарственных препаратов.
Субэпендимальные псевдокисты обычно исчезают к 10 месяцам жизни.
Что делать, если УЗИ выявило отклонения?
В случае, если в ходе нейросонографии были выявлены какие-либо отклонения, необходимо с протоколом обследования обратиться к неврологу.
Важно понимать, что любые изменения, выявленные на УЗИ, без жалоб (постоянные плач, крик, беспокойство, судороги или наоборот – ребенок плохо берет гpyдь, вяло сосет) и визуальных изменений (большой, маленький череп, наличие трещин, переломов и др.) – не имеют значения.
Если результаты нейросонографии выявили патологию, невролог может назначить дополнительные исследования: КТ (компьютерная томография) головного мозга, ЭхоЭ (эхоэнцефалографию и др). В случае подтверждения диагноза составляется схема лечения.
Значение нейросонографии в диагностике заболеваний головного мозга у детей
Ультразвуковой диагностике в педиатрической практике принадлежит очень важное место. Это обусловлено абсолютной безопасностью данного метода в сочетании с его доступностью и информативностью. Основной методикой ультразвукового исследования головного мозга у детей любого возраста (преимущественно у новорожденных и грудничков) является нейросонография (НСГ), описанию которой посвящена данная статья.
Что это такое: сущность исследования
Нейросонография – диагностический тест, выполняемый при помощи ультразвуковых волн и позволяющий изучить определенные параметры головного мозга. Сущность метода заключается в том, что датчик ультразвука, являющий одновременно его источником и регистратором, устанавливается в области черепа и воздействует на головной мозг. При этом часть волн поглощается тканями, а другая часть – отражается. Регистрируя их в виде графического изображения, можно сделать вывод о некоторых особенностях анатомических образований и строения структур мозга у исследуемого.
Показания и кому назначается
Нейросонография целесообразна в тех случаях, когда возникают медицинские показания в виде жалоб или определенных симптомов, указывающих на поражение головного мозга. Ввиду своей безопасности и высокой диагностической ценности нейросонографию (НСГ) начали широко использовать для скринингового исследования всех новорожденных, входящих в группу риска по развитию патологии центральной нервной системы (в первую очередь, мозга).
Нейросонография (НСГ) показана в таких случаях:
До какого возраста делается процедypa
Костная ткань является серьезной помехой на пути ультразвуку. У детей после года, так же как и у взрослых, головной мозг замкнут в плотной неразрывной черепной коробке. У новорожденных и детей первого года между костями имеются небольшие промежутки по типу окон – роднички. В отношении нейросонографии нужно понимать, что это такое анатомическое образование, через которое ультразвуковые волны свободно проходят по тканям мозга. Поэтому наиболее полноценная нейросонография (НСГ) делается только у детей до закрытия большого родничка, который расположен на теменной части головы. Период его закрытия индивидуален для каждого ребенка и может колeбaться от 6 месяцев до 1,5 лет. У большинства детей – это 10-12 месяц жизни.
Что показывает НСГ (что можно увидеть на УЗИ)
НСГ (нейросонография) позволяет визуализировать такие структуры головного мозга у новорожденного:
Как подготовиться к УЗИ мозга
НСГ (нейросонография) не требует подготовки. Процедypa может быть выполнена как по экстренным показаниям, так и в плановом порядке. Главное условие ее полноценности – открытый большой родничок у ребенка. Единственный момент, в некоторой степени определяющий подготовку – это выбор специалиста, который будет проводить нейросонографию. В решении этого вопроса лучше прислушаться к советам лечащего врача или основываться на данных собственного опыта.
Расшифровка показаний УЗИ
НСГ (нейросонография) требует определенных знаний в плане правильности оценки результатов исследования.
Расшифровка наиболее распространеннных вариантов заключений нейросонографии приведена в таблице.
Показания к назначению нейросонографии у новорожденных, расшифровка и нормы
Информативным ультразвуковым исследованием всех структур головного мозга новорожденных малышей считается нейросонография. Процедуру проводят в профилактических и диагностических целях в возрасте до 1,5 лет, пока не зарастет родничок. В результате обследования могут быть выявлены патологические состояния. Существует много показаний к проведению процедуры.
Что собой представляет
Нейросонографией называют ультразвуковое исследование головного мозга маленьких детей. Процедypa абсолютно безопасная, не причиняет дискомфорта и боли, поэтому при необходимости ее разрешено проводить регулярно. Во время обследования необязательно, чтобы ребенок спал или лежал без движения. Достоверные результаты будут получены, даже если ребенок будет плакать и капризничать. Процедypa позволяет оценить состояние всех структур головного мозга, выявить особенности сосудистой системы, а также оценить качество кровоснабжения.
Показания для выполнения обследования ребенка младше месяца
В следующих случаях назначается такая процедypa.
Профилактический скрининговый осмотр
Всем детям рекомендуется прохождение нейросонографии по достижению одного месяца. Родителям не следует игнорировать профилактические исследования.
Недоношенный малыш
В обязательном порядке НСГ делают детям, родившимся раньше 36-й недели. Головной мозг недоношенного малыша значительно отличается: наблюдается дефицит белого и серого вещества, меньшее количество борозд и извилин, расширенное субарахноидальное прострaнcтво.
Чтобы не допустить неврологических заболеваний, начинается лечение.
Маленький вес при рождении
Если ребенок родился с низкой массой тела (ниже 2790 г), показано регулярное наблюдение у невролога. Новорожденный с весом ниже нормы хуже переносит роды, повышен риск развития гипоксии, асфиксии, а также неврологических болезней.
Низкая оценка по шкале Апгар
Нейросонография показана малышам с низкой оценкой по шкале Апгар — на пятой минуте меньше 7 баллов. Шкала Апгар представляет собой определенную систему оценивания самочувствия младенца в первые пять минут после рождения.
Патологии ЦНС
Если у ребенка наблюдаются такие симптомы, как вздрагивание, плач без причин, частые срыгивания, судороги, плохой сон, показано пройти исследование.
Внешние пороки
Невролог дает направление на прохождение нейросонографии детям, у которых присутствуют внешние пороки (например, ушная раковина неправильной формы или размера, лишний пальчик на руке).
Набухает родничок
Симптом чаще всего свидетельствует о повышенном внутричерепном давлении. Исключить данный диагноз поможет обследование.
Грыжа головного мозга
Встречается среди новорожденных довольно редко. Через кости проходит оболочка мозга или его вещество. Патология связана с нарушением развития черепа и мозга на ранних этапах развития эмбриона в результате инфекций, перенесенных будущей мамой.
Поздний или отсутствие крика при рождении
О патологиях в развитии может свидетельствовать поздний крик родившегося младенца. Если крика нет совсем, ребенка в срочном порядке переводят в реанимационное отделение.
Интенсивная терапия после рождения
Если оценка по шкале Апгара в первые пять минут не достигла 7 баллов, ребенка переводят в палату интенсивной терапии.
Чтобы вовремя в дальнейшем исключить или выявить патологические проявления, регулярно проводят обследование.
Родовые травмы
В большинстве случаев травматизация случается при неправильном выборе родоразрешения или из-за ошибок акушера-гинеколога. Все это приводит к повреждению работы ЦНС уже в первый час жизни ребенка.
Причинами судорог у младенца становятся асфиксия, травмы во время родов, внутриутробное инфицирование, врожденные патологии мозга. Чтобы определить ход лечения, необходимы данные нейросонографического исследования.
Тяжелые роды
Тяжелыми считаются следующие роды:
Такая родовая деятельность часто приводит к кислородной недостаточности плода. Гипоксия часто приводит к неврологическим заболеваниям.
Задержка начала родового процесса после отхода околоплодных вод
Роды, которые длятся больше 18 часов, называют затяжными. Из-за дефицита в крови кислорода дети рождаются вялыми, с синюшным цветом кожи. Состояние негативно сказывается на психическом и физическом развитии младенца.
Подозрение на внутриутробное инфицирование
Любое заболевание, которое женщина перенесла во время вынашивания ребенка, становится поводом для назначения прохождения НСГ. Особую опасность несут такие болезни, как токсоплазмоз, краснуха, ветрянка, герпетическая инфекция.
Резус-конфликт
Прохождение нейросонографии назначают младенцам при наличии разных резусов у мамы и ребенка. Например, у матери диагностируется кровь с отрицательным знаком, а у плода кровь имеет положительный резус.
Отклонения или патологии, замеченные на УЗИ
Обязательно проводят обследование, когда еще на любом сроке вынашивания у плода были обнаружены патологические изменения в развитии.
Показания к процедуре для детей старше 1 месяца
Назначают обследование в следующих случаях.
Кесарево сечение
У детей, родившихся с помощью кесарева сечения, часто диагностируется гипоксия головного мозга. Чтобы не упустить развитие тяжелых последствий, нужно пройти обследование.
Акушерские приспособления при родах
В особом врачебном внимании нуждаются младенцы, которые рождены с использованием различных акушерских инструментов (щипцы, вакуум).
Повторный ультразвук для недоношенных грудничков
Повторное обследование малыша проводят через четыре недели после его появления на свет. В это время можно оценить динамику развития структур.
Отклонение от нормы формы и размеров головы
Если при определении размеров головы ребенка было выявлено несоответствие с принятыми нормами (голова больших размеров, череп необычного размера), дается направление на обследование.
Повторная диагностика при нарушениях ЦНС или перинатальной энцефалопатии
В случае диагностирования патологий в развитии ЦНС или перинатальной патологии головного мозга показано повторное проведение нейросонографии для подтверждения диагноза и для уточнения некоторых данных.
Непроизвольные сокращения мышц могут возникнуть из-за патологий в структурах головного мозга или в отделах нервной системы.
Беспокойное поведение, неконтролируемый плач
Если младенец раздражительный, плачет без причины, сильно кричит, плохо спит и кушает, нужно провести полное и всестороннее обследование.
Часто и обильно срыгивает
Если беспокоит подобный симптом, малыша нужно показать неврологу. Проблема может быть связана с повышением внутричерепного давления. Подтвердить диагноз поможет нейросонография.
Патологии и пороки в других органах
При любых отклонениях в функционировании и строении внутренних органов у новорожденных детей показано полное обследование, включая УЗИ всех отделов мозга.
Часть терапии неврологических патологий
Если были выявлены нарушения в развитии ЦНС, показано прохождение: ЭЭГ, РЭГ, КТ, ЭхоЭГ, а также нейросонографии.
На основе полученных данных невролог определяет индивидуальную схему лечебных мероприятий.
Генетические болезни
При обнаружении любых генетических заболеваний проводят обследование для определения степени распространения патологических процессов.
Подозрения на серьезные диагнозы
При подозрении на серьезные диагнозы показано комплексное обследование, включая нейросонографию.
Ход обследования
Исследование ведут через небольшую часть черепа — родничок:
После того как на руки будут получены данные исследования, нужно записаться на прием к невропатологу, который расшифрует данные и оставит точный диагноз. Процедypa занимает не больше 12 минут.
Показатели нормы
Сопоставляя результаты обследования с показателями нормы, обязательно нужно учитывать возраст грудничка и срок его появления на свет. Но есть показатели, которые не должны иметь отклонений. О том, что проблем со здоровьем нет, свидетельствует симметричное, ровное расположение всех структур, четкие границы и однородность.
Что делать, если выявлены отклонения
Если в ходе обследования установлены отклонения, потребуется консультация невролога. Врач решит, нужно ли принимать лекарства или пока следует ограничиться только наблюдением. В некоторых случаях требуется повторное проведение обследования для уточнения или исключения диагноза.
Расшифровка на примере
Изменения тех или иных показателей свидетельствуют о некоторых заболеваниях:
В случае обнаружения отклонений нужно срочно приступать к лечению. Чем раньше будут приняты меры борьбы с проблемой, тем благоприятнее исход болезни.