Герпетический ганглионеврит что это такое
Что такое опоясывающий герпес (опоясывающий лишай)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Александрова Павла Андреевича, инфекциониста со стажем в 13 лет.
Определение болезни. Причины заболевания
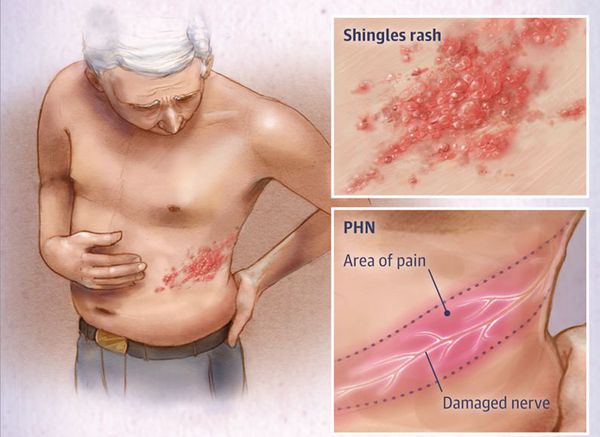
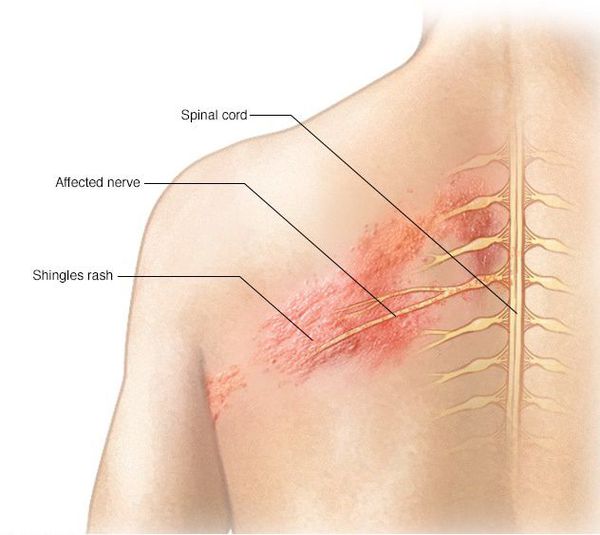
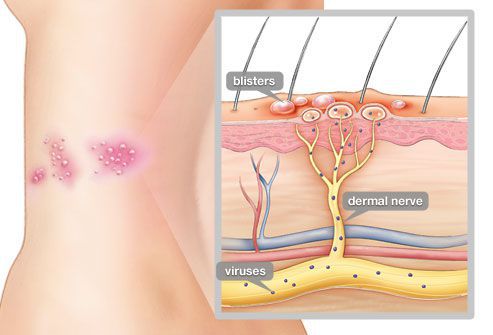
Опоясывающий герпес (опоясывающий лишай) — это инфекционное заболевание, которое возникает у людей, переболевших ветряной оспой. Его вызывает вирус Varicella zoster (вирус ветряной оспы), который активизируется из латентного состояния и поражает задние корешки спинного мозга, межпозвоночные нервные узлы (ганглии) и кожу.
Клинически характеризуется умеренно выраженным синдромом общей инфекционной интоксикации, везикулёзной сыпью по ходу чувствительных нервов, вовлечённых в процесс, и выраженными болями.
Этиология
Семейство — Herpesviridae (от греч. herpes — ползучий)
Вид — вирус герпеса 3 типа — Varicella zoster (VZV, HHV-3).
Varicella zoster — ДНК-содержащий клеточно-ассоциированный вирус овальной формы. В диаметре он достигает 120-179 нм. Покрыт липидной оболочкой с гликопротеиновыми шипиками. Имеет антигены как снаружи, так и внутри (сердцевинные антигены). Их количество и качество непостоянно. Других вариантов патогена не найдено.
После того, как человек перенёс ветряную оспу, вирус ретроградным обратным путём перемещается по отросткам нервных клеток (аксонам) к ганглиям. Там он пожизненно сохраняется в латентном состоянии. Антигены вируса на поверхности инфицированных нейронов отсутствуют. Это не позволяет иммунной системе распознать данные клетки.
Эпидемиология
Заболеванию подвержены люди, которые перенесли ветряную оспу (как правило, давно) при снижении иммунореактивности организма. К ним относятся пожилые, беременные, ВИЧ-инфицированные, люди после стресса или трансплантации органов — получающие иммуносупрессивную терапию (подавление нежелательных реакций иммунной системы) и другие иммунодепрессированные контингенты.
Так как заболевание развивается из-за реактивации вируса, уже находящегося в организме, опоясывающий герпес называют эндогенной болезнью.
Заболевание не носит массовый характер. У него нет чёткой сезонности. Чуть чаще болеют женщины и представители белой расы.
Люди с опоясывающим герпесом являются источником распространения вируса и могут быть опасны в плане заражения ветряной оспой у ранее не болевших людей, особенно детей.
В среднем заболеваемость находится на уровне 10-12 случаев на 1000 человек старше 60 лет. В последнее десятилетие наблюдается рост заболеваемости в более младших возрастных группах.
Симптомы опоясывающего герпеса
Инкубационный период в привычном понимании отсутствует, так как опоясывающий герпес — это не первичная инфекция. Может пройти вся жизнь, а манифестация так и наступит, хотя вирус в организме присутствует.
Предугадать развитие болезни сложно. Её начало и проявления широко различаются и зависят от степени тяжести. Заболеванию может предшествовать стресс, травма или ОРЗ.
Выделяют симптоматику отдельных форм опоясывающего лишая.
Ганглиокожная форма
Эта форма начинается с продромы — лёгкое недомогание, нарушения чувствительности, умеренные болевые ощущения в местах будущих высыпаний. Этот период длится до семи дней. Затем боли становятся выраженными, появляется лихорадка, умеренно выраженный синдром общей инфекционной интоксикации. Иногда боли усиливаются даже при дуновении ветра (т.н. аллодинические боли — от неболевых раздражителей).
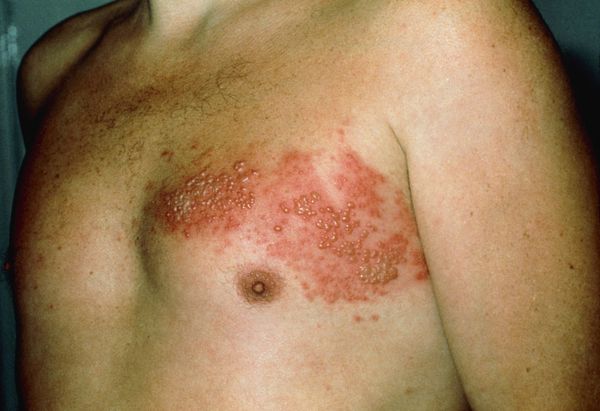
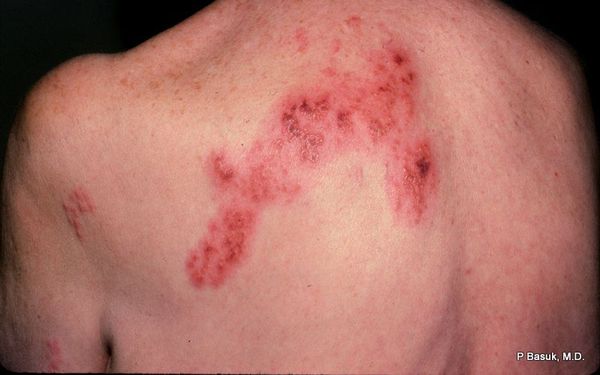
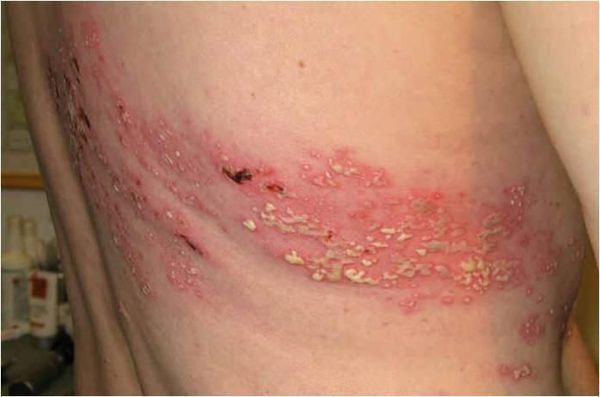
Через 3-10 дней в этих местах на фоне покраснения появляется везикулёзная сыпь. При этом интенсивность боли обычно снижается. Сыпь возникает с одной стороны, ограниченная областью иннервации одного сенсорного ганглия. Везикулы имеют тенденцию к группировке.
В дальнейшем содержимое везикул мутнеет, иногда вскрывается. Через 4-5 дней от появления сыпи появляются корочки. Они исчезают на 2-4 неделе болезни.
Разрешаются в ысыпания бесследно, но только при отсутствии расчёсов и глубоких воспалительных повреждений. А вот болевые феномены могут сохраняться длительно, иногда до года. Это требует своевременной противовирусной терапии и купирования боли.
В целом боли при опоясывающем герпесе достаточно выраженные, усиливаются при движении, прикосновении (даже незначительном). Их можно расценить как острые (с продромы и до одного месяца), подострые (1-4 месяца) и хронические (более 4 месяцев – постгерпетическая невралгия – типичная нейропатическая боль). Характер болей может быть различным – постоянным и спонтанным, чаще жгучим, давящим. Иногда боли сравнивают с ударом тока. Они могут причинять значительные физические страдания больным, нарушать сон, изматывать пациента.
Локализация болей и сыпи соответствует проекции поражённых нервов.
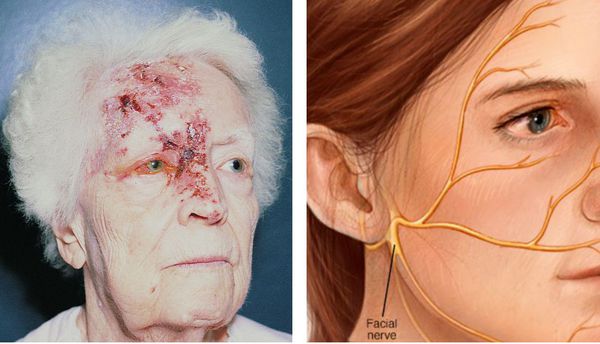
Глазная форма
Высыпания появляются на лице, носе и глазах. Это связано с поражением тройничного нерва и гассерова узла. Сыпь распространяется от уровня глаза до теменной области, резко прерывается по срединной линии лба. Иногда процесс затрагивает глаз.
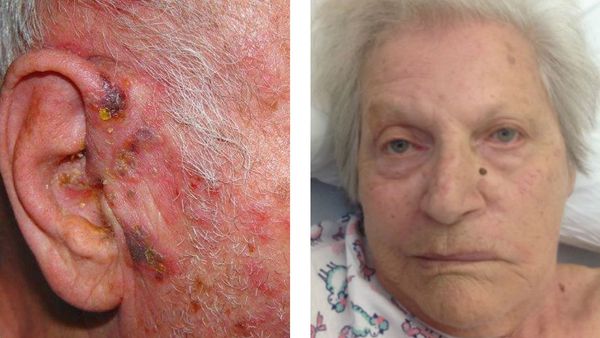
Ушная форма
Поражается коленчатый узел. При этом захватывается ушная раковина, наружный слуховой проход. Может возникнуть паралич лицевого нерва и лицевой мускулатуры — т.н. синдром Ханта. Теряется вкусовая чувствительность.
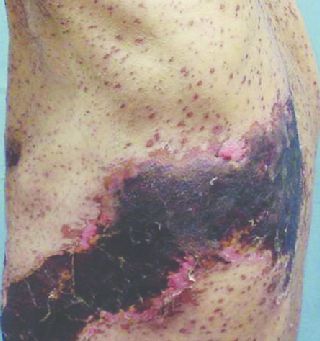
Гангренозная (некротическая) форма
Возникает глубокое поражение кожи. Формируются грубые рубцы, иногда с геморрагическим пропитыванием содержимого — геморрагическая форма. Чаще всего развивается у пожилых людей с отягощённым соматическим анамнезом — сахарным диабетом, язвенной болезнью и т. д.
Менингоэнцефалитическая форма
Чаще наблюдается при расположении сыпи на голове. Повышается температура, возникают головные боли, тошнота и рвота, не приносящая облегчения, менингеальный синдром, нарушения сознания, кома. Летальность при этом состоянии — свыше 60 %.
Диссеминированная форма
Возникает при СПИДе. Высыпания распространяются по всему кожному покрову. Часто при этом поражаются внутренние органы — лёгкие, мозг, печень, почки. Прогноз неблагоприятный.
Ганглионевралгическая форма
Характерные высыпания отсутствуют, но есть явный болевой синдром. Диагностика крайне затруднительна. Из-за очень позднего диагноза лечение сводиться лишь к купированию боли. Применение противовирусных препаратов в отсроченный период явно не влияет на процесс.
Опоясывающий герпес при беременности
Патогенез опоясывающего герпеса
Даже спустя много лет после перенесённой ветряной оспы вирус сохраняется в межпозвоночных нервных узлах и задних корешках спинного мозга. Под воздействием провоцирующего фактора (ВИЧ, стресса, приёма иммунодепрессантов, онкологии, радиации, пересадки органов и других) он активизируется и выходит из нервных клеток. Продвигаясь по аксонам чувствительных нервных стволов (чаще межрёберных, тройничного нерва) до кожного покрова, вызывает характерное поражение кожи — болезненную везикулёзную сыпь.
Такой процесс происходит у людей с наличием специфических антител класса G в низких концентрациях и сниженным уровнем клеточного иммунитета.
Патоморфологические изменения кожи напоминают изменения при простом герпесе:
Классификация и стадии развития опоясывающего герпеса
МКБ-10 (Международная классификация болезней) выделяет семь вариантов опоясывающего герпеса (B02):
По клинической картине выделяют две основные формы заболевания:
По степени тяжести заболевание может быть:
Осложнения опоясывающего герпеса
Диагностика опоясывающего герпеса
Лабораторная диагностика:
Дифференциальная диагностика:
Лечение опоясывающего герпеса
Пациентов с тяжёлыми формами опоясывающего герпеса необходимо госпитализировать в инфекционный стационар. Остальные больные при отсутствии серьёзных сопутствующих состояний могут лечиться на дому.
В первую очередь показан приём препаратов прямого противогерпетического действия (на основе ацикловира) в высоких дозировках. Он снижает выраженность и длительность инфекционного и постинфекционного (болевой синдром) процесса.
Начать такое лечение нужно как можно раньше — не позднее семи дней от начала болезни и трёх дней от появления сыпи.
При применении препаратов в более поздние сроки их эффективность резко снижается, так как вирус уже достиг пика своего развития и вызвал каскад иммунонейропатологических реакций.
Использование местных средств против герпеса — мазей и кремов — оказывает слабый терапевтический эффект.
Для подсушивающего, местного антисептического действия используют любой местный антисептик подобного рода — цинковые болтушки, растворы бриллиантового зелёного.
При обширных поражениях, сопровождающихся выраженной воспалительной реакцией, используются противовоспалительные средства, глюкокортикостероиды и противоаллергические препараты.
Прогноз. Профилактика
При неосложнённых и локализованных формах болезни прогноз благоприятный. При развитии ганглионевритических болей может существенно снизиться качество жизни на достаточно длительный срок (до года), а при менингоэнцефалитической и диссеминированной формах — на ещё более серьёзный срок, нередки летальные исходы.
Профилактика болезни в очаге заражения не проводится. Если опоясывающим герпесом болел ВИЧ-инфицированный пациент, то достаточно проветрить помещение.
В целях неспецифической профилактики опоясывающего герпеса нужно постараться вести здоровый образ жизни, сбалансировано и полноценно питаться, избегать стрессовых ситуаций.
В качестве специфической профилактики используются вакцины против ветряной оспы — «Варилрикс» и «Окавакс». Их можно делать как до болезни ветряной оспы (детям и неболевшим взрослым), так и после (пожилым людям с риском реактивации вируса).
Постгерпетическая тригеминальная невралгия – возможности предупреждения и лечения
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
Герпетический ганглионит гассерова узла (синонимы: «опоясывающий лишай», «опоясывающий герпес») – достаточно распространенное инфекционное заболевание, проявляющееся возникновением серозных высыпаний в области иннервации отдельных ветвей тройничного нерва. Вызывается вирусом Varicella zoster из группы вирусов герпеса. Как свидетельствуют результаты эпидемиологических исследований, сведения, полученные при анализе статистических данных об обращениях за амбулаторной медицинской помощью, в США ежегодно регистрируется примерно 500 тыс. случаев заболевания [2]. Заболеваемость составляет порядка 2–3 случаев на 1000 человек в год [3]. Убедительно доказано, что частота случаев развития опоясывающего герпеса нарастает с возрастом. Так, в популяции старше 80 лет частота его составляет уже 10 на 100 человек в год [5].
В основе заболевания лежит реактивация вируса Varicella zoster, способного на протяжении длительного периода времени персистировать в ганглиях заднего рога. Соответственно, в отношении тройничного нерва областью их нахождения является гассеров узел. В случае возникновения определенных условий, благоприятных для активации вируса, развивается заболевание. Считается, что факторами риска для его реактивации являются пожилой возраст или, наоборот, инфицирование в детском возрасте (до 18 мес.), состояние иммуносупрессии различного происхождения (приобретенный иммунодефицит, онкологические заболевания, иммуносупрессивная терапия), внутриутробный контакт с вирусом ветряной оспы. Заболевание реализуется в условиях снижения клеточного иммунитета, обусловленного различными причинами.
Вирус герпеса может передаваться от человека к человеку, в частности, в тех случаях, когда индивидуум не переносил ветряной оспы или не был своевременно вакцинирован по поводу данной инфекции. Заболевание не склонно к рецидивированию. Считается, что рецидивы наблюдаются примерно у 6% пациентов, причем период от первого эпизода до рецидива может составлять несколько десятилетий [5]. Клинический опыт свидетельствует о том, что рецидив может быть обусловлен возникшим у пациента заболеванием, наличие которого негативным образом сказывается на состоянии и характере иммунного ответа.
Клинические проявления
Развитию заболевания предшествует продромальный период, который характеризуется лихорадкой, тошнотой, диффузной головной болью, которые, нарастая, могут наблюдаться на протяжении нескольких суток. Характерным является нарастание локальных болей, которые имеют характер нейропатических, а также неприятный жгучий, колющий оттенок зуда, способных сопровождаться аллодинией, гиперестезией и гиперпатией. Как правило, такого рода боли локализованы в области последующих высыпаний и ограничиваются зоной одного или нескольких соответствующих дерматомов. В подавляющем большинстве случаев указанные проявления носят односторонний характер, хотя у отдельных пациентов они могут распространяться и на противоположную половину туловища [8]. Боль может носить исключительно интенсивный характер, что нередко симулирует ряд соматических заболеваний, в частности плеврит, острый инфаркт миокарда, почечную колику. Поражение гассерова узла может вызвать трудности при проведении дифференциальной диагностики со стоматологическими заболеваниями, поражением придаточных пазух носа.
На фоне указанных симптомов появляются гиперемия и множественные макулопапулярные высыпания, которые впоследствии приобретают характер везикулярных. Пузырьки заполнены прозрачным бесцветным серозным содержимым. В случаях благоприятного течения заболевания высыпания могут быль локализованы только в отдельной части дерматома. Появление новых высыпаний возможно на протяжении 5–7 дней. Через несколько суток от момента появления первых высыпаний содержимое их становится мутным (так называемая стадия пустуляции). В последующем, при отсутствии осложнений, на месте имевшихся высыпаний образуются сухие корочки, которые отпадают через 2–3 нед. В этих зонах могут оставаться рубцовые изменения или зоны измененной пигментации. Заболевание, как правило, имеет благоприятный прогноз, характеризуется монофазным течением и в незначительной степени обладает тенденцией к рецидивированию.
Диагностика может быть затруднена до появления характерных высыпаний. После их возникновения правильная постановка диагноза обычно не вызывает трудностей. Подтверждение диагноза возможно при проведении полимеразной цепной реакции, позволяющей выявить ДКН вируса Varicella zoster в содержимом имеющихся высыпаний.
Осложнения
Среди возможных осложнений следует отметить локальные инфекционные поражения, обусловленные инфицированием поврежденных кожных покровов стрептококком или стафилококком, вплоть до развития целлюлита. При вовлечении в патологический процесс офтальмической ветви тройничного нерва возможно развитие кератита, способного привести к тяжелым последствиям в виде поражения роговицы, вплоть до монокулярной слепоты. Редко встречаются поражения герпетической инфекцией ткани головного мозга (с развитием энцефалита) или его оболочек с возникновением серозного менингита.
Одним из наиболее частых и достаточно тяжелых осложнений ганглионита гассерова узла, обусловленного герпетической инфекцией, является постгерпетическая невралгия. Патогенез указанного состояния достаточно сложен и включает в себя по меньшей мере два основных механизма [5]. Во-первых, в его развитии принимает участие повышение возбудимости первичных афферентов вследствие поражения периферических нейронов. В результате этого возникают избыточная возбудимость ноцицепторов и, как следствие, формирование центральной сенситизации. Клинически такая совокупность патофизиологических процессов проявляется возникновением боли и развитием аллодинии. Во-вторых, вследствие дегенерации ноцицептивных нейронов возникает деафферентация вышерасположенных сенсорных систем, обусловливающая их гиперактивность. В результате этого наблюдается формирование боли, которая, однако, не сопровождается аллодинией. По мнению авторов, у одного пациента возможно сочетание обоих механизмов, с чем связано своеобразие болевого синдрома и различий в эффективности проводимой терапии.
Данное патологическое состояние характеризуется всеми типичными для нейропатического болевого синдрома клиническими характеристиками. Установление диагноза возможно в том случае, если боль сохраняется на протяжении не менее 30 сут после наступления полного заживления имеющихся высыпаний.
Факторами риска развития постгерпетической тригеминальной невралгии являются возраст старше 60 лет, женский пол, наличие продромального периода, множественность высыпаний, а также высокая интенсивность болевого синдрома в дебюте заболевания [6]. По мнению авторов исследования, болевой синдром умеренной интенсивности, не сопровождающийся развитием в последующем постгерпетической невралгии, наблюдается у более молодых пациентов и, вероятно, связан с обширным локальным повреждением тканей и воспалительным процессом при наличии множественных высыпаний. Следует подчеркнуть значимость возрастного фактора как важного предиктора развития болевого синдрома – у пациентов, перенесших опоясывающий герпес в возрасте старше 90 лет, постгерпетическая невралгия возникает примерно в половине случаев [5]. Неблагоприятным прогностическим фактором развития болевого синдрома является выявление вируса Varicella zoster в крови.
Как и в отношении подавляющего большинства хронических нейропатических болевых синдромов, исключительно важную роль в развитии постгерпетической невралгии играет совокупность психосоциальных факторов. Наличие предшествующих депрессивных и тревожных расстройств, недостаточная социальная адаптированность пациента, нарушение социальных связей, проживание вне семьи и др. могут повышать вероятность развития болевого синдрома.
Течение постгерпетической невралгии может быть различным. У части пациентов наблюдается значительный регресс или полное исчезновение имеющегося болевого синдрома за период времени около полугода. К сожалению, возможно менее доброкачественное течение, когда болевой синдром приобретает хронический характер и приводит к инвалидизации пациента и резкому снижению качества его жизни [10]. Риск возникновения тяжелого болевого синдрома нарастает с возрастом, так, более чем у 5% пожилых больных интенсивный болевой синдром сохраняется более 12 мес. [5]. Особенности течения заболевания могут быть связаны с различиями патогенеза болевого синдрома, направленностью и интенсивностью компенсаторных реакций организма, а также с эффективностью и адекватностью проводимой терапии, в частности, ее своевременным началом.
Достаточно часто наряду с развитием постгерпетической невралгии у пациентов наблюдаются двигательные нарушения в виде периферических парезов черепных нервов (наиболее часто – лицевого нерва) [1]. Данная форма герпетической инфекции известна в качестве синдрома Рамсея Ханта. Не получено убедительных данных о прогностической значимости моторных нарушений в отношении частоты и длительности болевого синдрома.
Лечение
Наиболее эффективным методом лечения пациентов с опоясывающим герпесом является применение противововирусных препаратов. В настоящее время убедительно продемонстрирована высокая эффективность валацикловира (Вирдел, фармацевтическая компания «Штада») при лечении пациентов с опоясывающим герпесом, интерес представляет рекомендация применения правила «50-50-50» [8]. Показано, что максимальная эффективность противовирусной терапии наблюдается при ее начале не позже чем через 50 ч от момента появления высыпаний, у пациентов в возрасте старше 50 лет и при наличии не менее 50 элементов высыпаний. При соблюдении указанного правила возможно сокращение сроков заживления имеющихся кожных повреждений, а также снижение риска развития постгерпетической невралгии [9]. Авторы этого исследования продемонстрировали, что в данной ситуации все применяемые критерии оценки эффективности терапии (вероятность развития болевого синдрома, сроки его наступления, интенсивность боли) свидетельствовали о несомненном преимуществе своевременного начала терапии валацикловиром и адекватного выбора показаний для его проведения. Более позднее начало противовирусной терапии (более чем через 72 ч после появления высыпаний) обеспечивает незначительное сокращение сроков заживления [11]. Применение противовирусных препаратов в случае малого количества высыпаний (менее 50) также не связано с достоверным снижением вероятности развития нейропатического болевого синдрома.
Вероятно, несоблюдение указанного правила привело к тому, что результаты систематизированного обзора, посвященного изучению результатов противовирусной терапии, не смогли подтвердить ее эффективность в отношении предупреждения развития невралгии через 4 и 6 мес. после появления высыпаний [7]. Эти данные свидетельствуют о необходимости правильного выбора пациентов для достижения желаемого эффекта и своевременного начала лечения.
Для достижения терапевтического эффекта в виде уменьшения риска развития постгерпетической невралгии необходимо применение валацикловира (Вирдел) в суточной дозе 1000 мг 3 раза на протяжении 7 сут. Возможно использование и местных лекарственных форм противовирусных препаратов, но достижение терапевтического эффекта возможно только при их системном введении в адекватных суточных дозировках и достаточном сроке лечения. Препарат Вирдел хорошо переносится, возможно его одновременное применение с другими лекарственными средствами.
В качестве средства, потенцирующего лечебные эффекты валацикловира, предлагается одновременное назначение глюкокортикоидов. Имеются данные о том, что комбинированная терапия способна снизить интенсивность болевого синдрома в острой стадии заболевания [12]. Менее убедительны сведения о способности глюкокортикоидов уменьшить риск формирования постгерпетической невралгии. Авторы проведенных в этом направлении исследований указывают на то, что использование глюкокортикоидов ассоциировано с повышенным риском развития нежелательных побочных эффектов, в частности, обострения язвенной болезни желудка, гипергликемии, присоединения локального инфекционного процесса, причем частота такого рода осложнений повышается с возрастом. Несомненно, что проведение комбинированной терапии требует всестороннего учета возможного положительного ее эффекта и связанного с лечением риска побочных реакций, обусловленного состоянием конкретного пациента.
В том случае, если у больного имеется стойкая постгерпетическая невралгия, наблюдающаяся в отдаленном периоде после заживления высыпаний, лечение больного требует других подходов. В данной ситуации могут быть использованы представители трициклических антидепрессантов (амитриптилин, нортриптилин), которые обладают достаточно высокой эффективностью. Вместе с тем, несмотря на хороший противоболевой эффект, широкое применение этих препаратов ограничивается частым возникновением нежелательных побочных реакций, в особенности при их назначении в высоких дозировках. Достижение противоболевого эффекта при снижении риска побочных эффектов возможно за счет назначения антидепрессантов, обладающих способностью ингибировать обратный захват как серотонина, так и норадреналина. Следует отметить, что противоболевой эффект антидепрессантов при постгерпетической невралгии, как и при других нейропатических болевых синдромах, не связан только с их антидепрессивным эффектом.
Для лечения пациентов с постгерпетической невралгией традиционной широко применяются противоэпилептические препараты, в частности карбамазепин. В настоящее время распространение получили новые лекарственные средства, фармакологические эффекты которых реализуются вследствие взаимодействия с рецепторами гамма-аминомасляной кислоты – основного тормозного медиатора в центральной нервной системе (габапентин, прегабалин). Отмечается их лучшая переносимость по сравнению с противоэпилептическими препаратами предыдущих поколений. В ряде стран при постгерпетической невралгии используются слабые или даже сильные опиоиды.
Интерес представляет возможность применения локальных форм лекарственных препаратов. Так, показано, что местное использование препаратов лидокаина может быть целесообразным при наличии болевого синдрома, сопровождающегося аллодинией. Имеются также сведения о возможной эффективности капсаицина у пациентов с постгерпетической невралгией. Следует отметить, что его широкое применение ограничивается не всегда удовлетворительной переносимостью терапии.
Таким образом, имеющиеся сведения об эффективности использования валацикловира (Вирдел) у пациентов с опоясывающим герпесом позволяют рекомендовать его широкое применение у данного контингента больных. Своевременное начало лечения, правильный отбор больных для назначения препарата способны повысить эффективность проводимой терапии, профилактировать развитие постгерпетической невралгии.