Геморрагический инфаркт надпочечников что это такое
Острая надпочечниковая недостаточность
Общая информация
Краткое описание
Острая надпочечниковая недостаточность (ОНН) – неотложное состояние, возникающее в результате резкого снижения продукции гормонов корой надпочечников, клинически проявляющееся адинамией, сосудистым коллапсом, постепенным затемнением сознания [1].
Название протокола: Острая надпочечниковая недостаточность
Код протокола:
Код МКБ-10: Е 27.2
Сокращения, используемые в протоколе:
ОНН – острая надпочечниковая недостаточность
ОРИТ – отделение реанимации и интенсивной терапии
КТ – компьютерная томография
МРТ – магнитно-резонансная томография
Дата разработки протокола: апрель 2013 г.
Категория пациентов: пациенты с кризами, проявляющимися рвотой, диареей, коллаптоидным состоянием, потемнением кожи.
Пользователи протокола: врачи эндокринологических и терапевтических стационаров, ОРИТ.
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий (все обследования производятся только в стационаре!)
Основные:
— ОАМ,
— ОАК,
— биохимический анализ крови (общий белок, мочевина, креатинин, СКФ, глюкоза),
— определение уровней электролитов крови,
— рН крови,
— ЭКГ.
Дополнительные:
— по показаниям КТ надпочечников,
— МРТ головного мозга,
— люмбальная пункция,
— рентгенография органов грудной клетки,
— УЗИ органов брюшной полости и по показаниям др. методы, направленные на диагностику интеркурентных заболеваний.
Диагностические критерии
Жалобы и анамнез
Надпочечниковые (аддисонические кризы, ОНН) в анамнезе.
Развитие ОНН во время стрессовых ситуаций может происходить при латентно протекающей болезни Аддисона, синдроме Шмидта, у больных с двусторонней адреналэктомией, произведенной у больных болезнью Иценко-Кушинга (синдром Нельсона), адреногенитальном синдроме, вторичной надпочечниковой недостаточности, вызванной в т.ч. длительным экзогенным введением кортикостероидов по поводу неэндокринных заболеваний.
ОНН может развиться у больных и без предшествующего патологического процесса в надпочечниках – синдром Уотерхауса-Фридериксена: тромбоз или эмболия вен надпочечников на фоне менингококковой, пневмококковой или стрептококковой бактериемии, при поражении вирусом полиомиелита. Синдром может развиться в любом возрасте: у новорожденных, взрослых и в преклонном возрасте.
Провоцирующие факторы: психические и физические стрессы, малые и большие операции, охлаждение, интеркурентные заболевания.
Физикальное обследование:
Развитие ОНН для больных с хроническими заболеваниями надпочечников представляет большую угрозу для жизни.
Клинические проявления криза, как правило, проходят три последовательные стадии:
1 стадия – усиление слабости, гиперпигментации кожных покровов и слизистых (при первичной ХНН); головная боль, нарушение аппетита, тошнота, снижение АД, отсутствие эффекта от применения гипертензивных лекарственных препаратов – АД повышается только в ответ на введение глюко- и минералокортикоидов.
2 стадия – резкая слабость, озноб, боли в животе, гипертермия, тошнота и многократная рвота с выраженными признаками дегидратации, олигурия, сердцебиение, прогрессирующее падение АД.
3 стадия – коматозное состояние, сосудистый коллапс, анурия и гипотермия.
У больных с внезапным нарушением функции надпочечников в результате кровоизлияния, некрозов клинические симптомы острого гипокортицизма могут развиться без предшественников. Продолжительность аддисонического криза может быть различной – от нескольких часов до нескольких дней.
Лабораторные исследования:
Лабораторные методы диагностики ОНН.
Определение содержания кортизола, альдостерона и АКТГ в плазме не всегда можно провести быстро. Кроме того, однократный показатель уровня гормонов не всегда точно отражает функциональное состояние коры надпочечников.
Надежными критериями ОНН являются: гиперкалиемия, гипонатриемия, снижение содержания хлоридов в крови, гипогликемия, относительный лимфоцитоз.
Характерно снижение соотношения Na/K до 20 и ниже. При норме 32.
Часто гиперазотемия, ацидоз, сгущение крови и повышению гематокрита.
Консультации специалистов: по показаниям кардиолога, хирурга, нефролога.
Дифференциальный диагноз
Лечение
Цель лечения: устранение надпочечниковой недостаточности.
Тактика лечения:
Медикаментозное лечение:
— Немедленная заместительная терапия препаратами глюко- и минералокортикоидного действия
— Мероприятия по выведению больного из шокового состояния
Предпочтение отдается препаратам гидрокортизона. Сочетают три способа введения гидрокортизона: внутривенно струйно, капельно, внутримышечно.
Начинают с назначения 100-150 мг гидрокортизона натрия сукцината внутривенно струйно. Такое же количество препарата растворяют в 500 мл изотонического раствора хлорида натрия и 5% раствора глюкозы с добавлением 50 мл 5% аскорбиновой кислоты и вводят внутривенно капельно в течение 3-4 часов со скоростью 40-100 капель в минуту.
Одновременно с внутривенным введением водорастворимого гидрокортизона производят введение суспензии гидрокортизона внутримышечно по 50-75 мг каждые 4-6 часов. Доза зависит от тяжести состояния и динамики АД, нормализации электролитных нарушений.
В течение первых суток общая доза гидрокортизона составляет 400-600 мг, реже 800-1000 мг, иногда и больше. Внутривенное введение гидрокортизона продолжают до выведения больного из коллапса и повышения АД выше 100 мм рт.ст. Далее назначают его внутримышечное введение 4-6 раз в сутки в дозе 50-75 мг с постепенным уменьшением дозы до 25-50 мг и увеличением интервалов введения до 2-4 раз в сутки в течение 5-7 дней. Затем больных переводят на пероральное лечение преднизолоном в дозе 10-20 мг в сутки, сочетая с назначением гидрокортизона 30 мг в сутки или кортизона ацетата в дозе 25-50 мг в сутки.
В редких случаях возникает необходимость сочетать введение гидрокортизона с назначением препаратов дезоксикортикостерона ацетата, который вводят внутримышечно по 5 мг (1 мл) 2-3 раза в первые сутки и 1-2 раза во вторые сутки. Затем доза дезоксикортикостерона ацетата снижается до 5 мг ежедневно или через день, в последующем – через два дня. Нужно помнить, что масляный раствор дезоксикортикостерона ацетата всасывается медленно, эффект может проявиться лишь через несколько часов от начала инъекции.
Лечебные мероприятия по борьбе с обезвоживанием и явлениями шока включают в/в капельное введение изотонического раствора хлорида натрия и 5% раствора глюкозы – в первые сутки до 2,5-3,5 литров. При многократной рвоте, выраженной гипотонии и анорексии рекомендуется внутривенное введение 10-20 мл 10% раствора хлорида натрия. После купирования симптомов желудочно-кишечной диспепсии (тошноты, рвоты) больному назначают прием жидкости внутрь. При необходимости назначают полиглюкин в дозе 400 мл.
Лечение препаратами глюко- и минералокортикоидов должно проводиться в адекватных количествах под контролем содержания натрия, калия, гликемии и АД. Недостаточная эффективность лечения аддисонического криза может быть связана с малой дозой глюкокортикоидов, растворов солей, быстрым снижением дозировки препаратов.
Применение преднизолона, мало влияющего на задержку жидкости, вместо гидрокортизона ведет к более медленной компенсации обменных процессов во время аддисонического криза.
В дополнение к патогенетической гормональной и инфузионной терапии проводится этиотропное лечение, направленное на устранение причины ОНН (антитоксическая, противошоковая, гемостатическая, антибактериальная терапия и т.д.). Симптоматическое лечение состоит в назначении кардиотропных, аналептических, седативных и других препаратов по показаниям.
Осложнения гормональной терапии связаны с передозировкой гормональных препаратов, приводящей к гипернатриемии. Типичны: отечный синдром (отеки на конечностях, лице, в полостях), парестезии, параличи, нарушения психики от расстройства настроения и сна до выраженного беспокойства, галлюцинаций.
Для их купирования достаточно сократить дозу дезоксикортикостерона ацетата или временно отменить его, прервать введение поваренной соли. Назначают хлористый калий в растворе или в порошке до 4 г в сутки. При острой гипокалиемии показано внутривенное введение 0,5% раствора хлорида калия в 500 мл 5% раствора глюкозы. При явлениях отека мозга назначают маннитол, мочегонные препараты.
Другие виды лечения: нет.
Хирургическое вмешательство:
Не приведет к излечению пациента, более того, крайне опасно для его жизни!
Профилактические мероприятия:
Обучение больного, страдающего любой формой хронической надпочечниковой недостаточности, регулярному приему адекватных доз глюко- и минералокотрикоидных препаратов, а также самостоятельному увеличению их дозировок вдвое при любых стрессах (интеркуррентные заболевания, операции, эмоциональные напряжения и др).
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе
Ликвидация клинических и лабораторных признаков гипокортицизма: адинамии, утраты сознания, выраженной гиперпигментации, артериальной гипертонии, гиперкалиемии, гипонариемии, гипохлоридемии, гипогликемии.
Надпочечниковая недостаточность
*Пятилетний импакт фактор РИНЦ за 2020 г.
Читайте в новом номере
ММА имени И.М. Сеченова
ММА имени И.М. Сеченова
Н адпочечниковая недостаточность (недостаточность коры надпочечников, гипокортицизм, НН) – клинический синдром, обусловленный недостаточной секрецией гормонов коры надпочечников в результате нарушения функционирования одного или нескольких звеньев гипоталамо-гипофизарно-надпочечниковой системы (ГГНС).
Согласно начальной локализации патологического процесса, НН подразделяют на первичную (поражение самой коры надпочечников, 1-НН) и центральные формы: вторичную, являющуюся результатом нарушения секреции адренокортикотропного гормона (АКТГ) и третичную, развивающуюся при дефиците кортикотропин-рилизинг-гормона (КРГ). Вторичную и третичную НН объединяют в центральные формы в связи со сложностью их дифференциальной диагностики в клинической практике. Нередко их обозначают “вторичная НН” (2-НН).
Причинами 1-НН могут быть:
1. Аутоиммунная деструкция коры надпочечников (80–85% всех случаев 1-НН):
2. Туберкулезное поражение надпочечников (5–10 %).
3. Адренолейкодистрофия (около 6% всех случаев 1-НН).
4. Метастатическое поражение коры надпочечников.
5. Поражение надпочечников при диссеминированных грибковых инфекциях.
6. ВИЧ-ассоциированный комплекс.
7. Ятрогенная 1-НН (двусторонняя адреналэктомия по поводу болезни Иценко – Кушинга, двустороннее кровоизлияние в надпочечники на фоне терапии антикоагулянтами).
Центральные формы надпочечниковой недостаточности: гипоталамо-гипофизарные заболевания (пангипопитуитаризм, опухоли гипофиза, оперативные вмешательства на гипофизе и др.).
1-НН является относительно редким заболеванием – от 40–60 до 100–110 новых случаев на 1 млн взрослого населения в год. Истинная частота центральных форм НН неизвестна, но ее наиболее частой причиной является подавление ГГНС на фоне хронической терапии глюкокортикоидами. В связи с тем что в клинической практике наиболее часто встречается 1–НН (более 95%), рассмотрению различных аспектов этого вида гипокортицизма отведено основное место в статье.
Клиническая картина заболевания, связанного с деструкцией надпочечников патологическим процессом, впервые достаточно полно была описана в 1855 г. английским врачом Томасом Аддисоном (1793–1860). С тех пор 1-НН туберкулезной и аутоиммунной этиологии обозначается как болезнь Аддисона.
Этиология первичного гипокортицизма
Аутоиммунное поражение коры надпочечников
Аутоиммунная деструкция коры надпочечников (аутоиммунный адреналит) в настоящее время является основной причиной 1-НН. На ее долю в развитых странах приходится до 90% и более случаев 1-НН. Следует отметить, что если во второй половине XIX и начале XX века аутоиммунная деструкция составляла не более 15-20% от всех случаев болезни Аддисона, то на протяжении XX столетия соотношение этиологических факторов первичного гипокортицизма постепенно изменялось в сторону преобладания аутоиммунной деструкции над туберкулезной. Так, в 40–50-е годы на долю туберкулеза надпочечников приходилось 48% случаев 1-НН, тогда как в 80–90-е годы этот показатель уменьшился до 15% (рис. 1). В ближайшем будущем в связи со значительным ростом заболеваемости туберкулезом можно ожидать некоторого увеличения частоты 1-НН туберкулезной этиологии.
Рис. 1. Динамика этиологической структуры первичного гипокортицизма (% от общего числа обследованных)
Аутоиммунные полигландулярные синдромы
Принципиальным аспектом при обсуждении этиологии 1-НН являются аутоиммунные полигландулярные синдромы (АПС). АПС представляют собой первичное аутоиммунное поражение двух и более периферических эндокринных желез, приводящее, как правило, к их недостаточности, часто сочетающееся с различными органоспецифическими неэндокринными заболеваниями аутоиммунного генеза. В настоящее время на основании клинических и иммуногенетических особенностей выделяют АПС 1-го и 2-го типов (АПС-1 и АПС-2) (табл. 1 и 2).
АПС-2 – наиболее распространенный, но менее изученный вариант АПС. В свою очередь самым частым вариантом АПС-2 является синдром Шмидта, представляющий собой сочетание 1-НН и аутоиммунных тиреопатий (аутоиммунный тиреоидит или диффузный токсический зоб). Реже встречается сочетание 1-НН с сахарным диабетом I типа (синдром Карпентера).
Многие из заболеваний в рамках АПС-2 ассоциированы с антигенами гистосовместимости – НLА-В8, НLА-DR3, НLА-DR4, НLА-DR5. Тем не менее в настоящее время не выявленно каких-либо существенных иммуногенетических различий между изолированным аутоиммунными эндокринопатиями и таковыми в рамках АПС-2. В большинстве случаев АПС-2 встречается спорадически, однако описано немало случаев семейных форм, при которых заболевание наблюдается у разных членов семьи в нескольких поколениях. АПС-2 примерно в 8 раз чаще встречается у женщин, манифестирует в среднем возрасте (между 20 и 50 годами), при этом интервал между клиническим дебютом его отдельных компонентов может составить более 20 лет. У 40–50% больных с исходно изолированной хронической НН (1-ХНН) рано или поздно развивается другая аутоиммунная эндокринопатия.
АПС-1 (APECED-Autoimmune polyendocrinopathy-candidiasis-ectodermal-dystrophy, MEDAC-Multiple Endocrine Deficiency Autoimmune Candidiasis, кандидо-полиэндокринный синдром) – редкое заболевание с аутосомно-рецессивным типом наследования или встречающееся реже спорадически, для которого характерна классическая триада, описанная Уайткером: слизисто-кожный кандидоз, гипопаратиреоз, 1-ХНН. АПС-1 дебютирует, как правило, в детском возрасте. В подавляющем большинстве случаев первым проявлением является слизисто-кожный кандидоз, развивающийся в первые 10 лет жизни, чаще в возрасте около 2 лет, при этом наблюдается поражение слизистых оболочек полости рта, гениталий, а также кожи, ногтевых валиков, ногтей, реже встречается поражение желудочно-кишечного тракта (ЖКТ), дыхательных путей. На фоне слизисто-кожного кандидоза у 84% пациентов появляется гипопаратиреоз, который у 88% больных развивается в первые 10 лет. Наиболее существенным открытием последних лет в области исследования АПС является открытие гена, мутации которого приводят к развитию АПС-1. Этот ген расположен на хромосоме 21q22.3 и получил название AIRE-1 (от autoimmune regulator). Открытие гена AIRE-1 имеет важное общемедицинское значение. Генетический компонент предполагается в качестве одного из принципиальных факторов развития большинства аутоиммунных заболеваний. Однако с позиции генетики аутоиммунные заболевания относятся к полигенным или заболеваниям с наследственной предрасположенностью.
В отношении АПС-1 мы имеем дело с единственным известным в патологии человека (!) аутоиммунным заболеванием с моногенным, т.е. менделевским, характером наследования, когда аутоиммунный процесс в большинстве эндокринных желез и многих других органах обусловлен мутацией одного единственного гена.
В проведенном нами исследовании при динамической оценке соотношения частоты изолированной 1-НН и 1-НН в рамках АПС было выявлено, что если в 30–50-х годах ХХ века 1-ХНН в рамках АПС встречалась в 13% случаев, то к 80–90-м годам этот показатель вырос до 34%, в связи с чем можно сделать вывод об очередном этапе патоморфоза болезни Аддисона, который заключается в постепенном переходе этой патологии в разряд АПС, в первую очередь АПС-2.
Как уже указывалось, деструкция коркового вещества надпочечников туберкулезным процессом занимает второе место в ряду этиологических факторов 1-НН. Туберкулез надпочечников развивается вследствие гематогенного распространения микобактерий. Обычно в процесс вовлекается как корковое, так и мозговое вещество (последний феномен клинического значения, по-видимому, практически не имеет). Как и в случае аутоиммунного поражения, при туберкулезном процессе НН клинически манифестирует только при разрушении 90% коркового вещества обоих надпочечников. При туберкулезе надпочечников в большинстве случаев у больных имеются следы ранее перенесенного туберкулеза или активный процесс.
Метастатическое поражение надпочечников
Само по себе поражение надпочечников метастазами опухолей встречается достаточно часто. Так, отмечено, что метастазы рака молочной железы поражают надпочечники в 58% случаев, бронхогенного рака легкого – в 36–40%, меланомы – в 33% случаев. Вместе с тем 1-НН при этом развивается очень редко, поскольку, как указывалось, для этого необходимо разрушение 90% коры обоих надпочечников. Наиболее часто опухолью, метастазы которой вызывают развитие клинической картины гипокортицизма, является неходжкинская крупноклеточная лимфома, несколько реже причиной заболевания являются метастазы бронхогенного рака легкого.
Поражение надпочечников при ВИЧ-инфекции
Субклиническая 1-НН выявляется у 8–12 % больных ВИЧ-инфекцией. Наиболее часто она развивается в результате поражения ткани надпочечников инфильтративным процессом с последующей ее деструкцией (цитомегаловирусная инфекция, грибковые инфекции, саркома Капоши, лимфома и т.д.). Применение различных медикаментозных препаратов, влияющих на стероидогенез (кетоконазол, рифампицин, фенитоин), также может стать причиной 1-НН.
Патогенез и клинические проявления надпочечниковой недостаточности
Первичная надпочечниковая недостаточность
В основе 1-НН лежит абсолютный дефицит кортикостероидов. Дефицит альдостерона приводит к потере через почки и ЖКТ натрия и воды с развитием дегидратации, гиповолемии, гипотонии, а также прогрессирующей гиперкалиемии. Дефицит кортизола – основного адаптогенного гормона человеческого организма – приводит к снижению сопротивляемости к различным эндо- и экзогенным стрессорам, на фоне которых (чаще всего на фоне инфекций) и происходит декомпенсация НН. Принципиальное значение играют выпадение такой функции кортизола, как стимуляция глюконеогенеза и гликогенолиза в печени, а также пермиссивные эффекты кортизола в отношении тиреоидных гормонов и катехоламинов.
Клиническая картина 1-НН была достаточно полно описана самим Томасом Аддисоном. В этом плане за последние 150 лет к этому описанию прибавились лишь незначительные дополнения.
1-НН манифестирует в среднем возрасте (между 20 и 50 годами). В настоящее время заболевание достоверно чаще встречается у женщин, что связывают с преобладанием 1-НН аутоиммунного генеза. Болезнью Аддисона туберкулезной этиологии мужчины и женщины болеют одинаково часто.
Гиперпигментация кожи и слизистых – наиболее известный и типичный симптом 1-НН, который патогенетически связан с тем, что при 1-НН имеется гиперсекреция не только АКТГ, но его предшественника – пропиомеланокортина, из которого, помимо АКТГ, в избытке образуется меланоцитстимулирующий гормон. Гиперпигментация наиболее заметна на открытых частях тела (лицо, руки, шея), в местах трения (кожные складки, места трения одеждой), местах естественного скопления меланина. Принципиальное значение имеет гиперпигментация слизистых (полость рта, десны, слизистая щек на уровне зубов, места трения зубных протезов).
Похудание – типичный симптом НН; прогрессирующее увеличение массы тела пациента практически исключает диагноз. Потеря массы, как правило, значительная, достигает 5–20 кг.
Общая и мышечная слабость – в начале заболевания может быть выражена умеренно (снижение работоспособности) и достигает значительных степеней при декомпенсации заболевания (вплоть до адинамии). Характерным симптомом 1-НН является психическая депрессия.
Кардинальный симптом 1-НН – артериальная гипотензия. Выраженная систолическая и диастолическая гипертензия в большинстве случаев позволяет исключить диагноз.
Той или иной выраженности диспепсические расстройства имеются практически всегда. Чаще это плохой аппетит и тошнота, периодически возникающие разлитые боли в животе, реже – рвота, расстройство стула. Характерный симптом 1-НН, патогенетически связанный с выраженной потерей натрия, – пристрастие к соленой пище. В ряде случаев мы наблюдали употребление пациентами соли в чистом виде, тем не менее многие пациенты этой жалобы вообще не предъявляли. Гипогликемические приступы – редкий симптом 1-НН, чаще они возникают при 2-НН в связи с незначительной выраженностью других симптомов. Принципиально можно отметить, что ни один из отдельно взятых перечисленных симптомов 1-НН не является специфичным для этого заболевания. Значение имеет лишь сочетание этих симптомов.
В клинической картине у больных с АПС-2 превалируют проявления 1-НН. Гиперпигментация при этом может быть выражена слабо, особенно при сочетании 1-НН и гипотиреоза. Типичной ошибкой является интерпретация умеренного повышения уровня тиреотропного гормона (ТТГ) в фазе декомпенсации 1-НН как первичного гипотиреоза. Такое повышение уровня ТТГ связывается с аденогипофизарной дисфункцией на фоне гипокортицизма. Тест необходимо повторить после достижения клинико-лабораторной компенсации 1-НН, дополнив его исследованием уровня антитиреоидных антител и УЗИ щитовидной железы. Типичными признаками развития 1-НН на фоне сахарного диабета 1-го типа являются снижение необходимой для пациента дозы инсулина и склонность к гипогликемиям, сочетающиеся, несмотря на, казалось бы, более легкое течение диабета, с похуданием, диспепсическими расстройствами, гипотонией.
Важнейшим патогенетическим отличием 2-НН является отсутствие дефицита альдостерона. Дефицит АКТГ в данном случае приводит к недостаточности кортизола и андрогенов, но не затрагивает практически независимую от аденогипофизарных влияний продукцию альдостерона, секреция которого регулируется системой ренин–ангиотензин–натрий-калий. В этой связи симптоматика 2-НН будет достаточно бедной. Не будут выражены такие симптомы, как артериальная гипотензия, диспепсические расстройства, пристрастие к соленой пище. Принципиальным клиническим отличием 2-НН является отсутствие гиперпигментации кожи и слизистых. На первый план в клинической картине выступают общая слабость, похудание, реже гипогликемические эпизоды. Облегчает диагностику наличие анамнестических или клинических данных о гипофизарной патологии, операциях на гипофизе, длительном приеме кортикостероидов.
Наиболее частой причиной острого гипокортицизма является декомпенсация или острая манифестация хронических форм НН, этиология которой была разобрана ранее. Таким образом, практически всегда будет определяться выраженная симптоматика, характерная для хронической НН. Реже речь идет о геморрагическом инфаркте надпочечников, в основе патогенеза которого лежит ДВС-синдром при септических состояниях (синдром Уотерхауса–Фридериксена) и различных коагулопатиях. В патогенезе острого гипокортицизма принципиальное значение имеет циркуляторная недостаточность и дегидратация. Выделяют три основные формы острой НН.
1. Сердечно-сосудистая. Доминируют явления коллапса и острой сердечно-сосудистой недостаточности.
2. Гастроинтестинальная. Доминируют диспепсические симптомы: выраженная рвота, понос. Эту форму необходимо дифференцировать с пищевыми токсикоинфекциями.
3. Церебральная форма (менингоэнцефалитическая). Пациенты в прострации, нередко делириозном состоянии, выражена неврологическая симптоматика.
Как правило, имеет место сочетание всех трех групп симптомов той или иной выраженности.
Диагноз острой НН, как правило, базируется исключительно на данных клинической картины; определенное значение отводится выявлению характерного нарушения уровня электролитов с помощью экспресс-методов.
Неспецифические лабораторные сдвиги
Для хронической 1-НН характерны гиперкалиемия и реже гипонатриемия. Кроме того, в крови часто отмечаются нормохромная или гипохромная анемия, умеренная лейкопения, относительный лимфоцитоз и эозинофилия. Эти данные имеют ограниченное значение в клинической практике.
Исследования уровня гормонов
Тестом первого уровня в диагностике НН является определение суточной экскреции свободного кортизола с мочой. Такие исследования, как определение экскреции 17-оксикортикостреоидов (17-ОКС), 11-оксикортикостероидов (11-ОКС) и 17-кетостероидов (17-КС), считаются малоинформативными и не должны использоваться ни для диагностики НН, ни в клинической медицине в целом. (Типичная диагностическая ошибка – исследование уровня экскреции 17-КС для диагностики гиперандрогенемии в гинекологической практике.)
Определение уровня кортизола крови имеет ограниченное диагностическое значение, поскольку у многих больных НН он нередко оказывается на нижней границе нормы. Тем не менее значение может иметь выраженное снижение этого показателя – уровень кортизола менее 3 мкг/дл (83 нмоль/л) является абсолютно диагностичным в отношении НН.
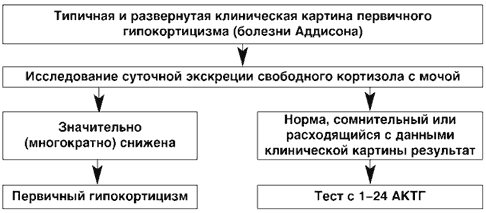
При развернутой клинической картине первичного гипокортицизма обнаружение значительного снижения суточной экскреции свободного кортизола с мочой позволяет поставить диагноз и приступать к лечению (рис. 2).
Рис. 2. Схема лабораторной диагностики первичного гипокортицизма при развернутой клинической картине
При стертой клинической картине 1-НН, а также при пограничных или сомнительных результатах определения экскреции кортизола пациентам показано проведение теста с 1-24 АКТГ (первые 24 аминокислоты 39-аминокислотной молекулы АКТГ) (рис. 3). Стимуляционный тест с исследованием уровня кортизола в плазме крови через 30 и 60 мин после внутривенного введения 250 мг (25 ЕД) 1-24 АКТГ на 5 мл физиологического раствора – классическое исследование в диагностике первичного гипокортицизма. Повышение уровня кортизола более 20 мкг/дл (550 нмоль/л) надежно исключает НН. Для примера, у здорового человека максимальную стимуляцию коры надпочечников вызывает введение всего 1 мкг 1-24 АКТГ.
Рис. 3. Лабораторная диагностика надпочечниковой недостаточности при стертой клинической картине
В клинической практике чрезвычайно редко возникает необходимость дифференцировать с помощью лабораторных методов 1-НН и 2-НН. Для этого может быть использовано определение уровня АКТГ, который будет повышен при 1-НН (более 100 пг/мл) и снижен при 2-НН. Следует отметить, что определение уровня АКТГ собственно для диагностики НН самостоятельного значения не имеет. Кроме того, для 1-НН будет характерно повышение активности ренина в плазме крови (или повышение уровня ренина), что связано с развивающимся при 1-НН дефицитом альдостерона, который не наблюдается при 2-НН.
Подходы к лабораторной диагностике вторичного гипокортицизма несколько отличаются (рис. 4). При недавно развившейся 2-НН, например сразу после оперативных вмешательств на гипофизе, введение 1-24 АКТГ приведет к адекватному выбросу кортизола, поскольку кора надпочечников еще не успевает атрофироваться. То же самое относится к субклинической 2-НН, например при крупных аденомах гипофиза. В этой ситуации введение такой большой дозы АКТГ, как 250 мкг, может вызвать адекватную реакцию умеренно гипотрофированной коры надпочечника. Таким образом, тест с 1-24 АКТГ будет иметь диагностическое значение лишь при длительно существующей и выраженной 2-НН. В целом наибольшее значение в диагностике 2-НН имеют тесты с инсулиновой гипогликемией и метирапоном (метопироном).
Рис. 4. Лабораторная диагностика вторичного гипокортицизма
В тесте с инсулиновой гипогликемией инсулин короткого действия вводится внутривенно в дозе 0,1–0,15 ЕД/кг. Тест будет иметь диагностическое значение, если у пациента происходит снижение уровня гликемии менее 2,2 ммоль/л и развивается гипогликемическая симптоматика. Если на этом фоне уровень кортизола крови превысит 20 мкг/дл (550 нмоль/л), можно говорить о нормальном функционировании ГГНС и об отсутствии как 2-НН, так и 1-НН. Тест противопоказан пациентам с тяжелой сердечной и другой патологией, аритмиями, эпилепсией.
После лабораторного подтверждения наличия у пациента НН следующим этапом является выяснение ее причины. В клинической практике после установления диагноза 1-НН наиболее оптимально сразу исключить ее туберкулезную этиологию. С этой целью проводят рентгенографию грудной клетки, обследование у фтизиатра. При отсутствии данных о туберкулезном процессе (а это наиболее частая ситуация) устанавливается диагноз предположительно идиопатической (аутоиммунной) болезни Аддисона. Веским аргументом в пользу этого диагноза будет наличие у пациента сопутствующих аутоиммунных эндокринопатий, т.е. фактически АПС. Следует отметить, что вполне возможно сочетание у пациента старых туберкулезных изменений в легких и 1-НН аутоиммунного генеза. Такие случаи неоднократно описывались в литературе и наблюдались нами.
Исследованием, которое могло бы легко решить эту диагностическую проблему, является определение циркулирующих антител к 21-гидроксилазе (P450c21). Указанные антитела являются высокочувствительным и специфичным маркером 1-НН аутоиммунного генеза. Так, в нашем исследовании указанные антитела были обнаружены в 83–90% случаев при идиопатической 1-НН, имевшей длительность до 15 лет, и не были выявлены ни у одного пациента с туберкулезом надпочечников. К сожалению, в настоящее время, это исследование не получило широкого клинического распространения.
Традиционно в этиологической диагностике 1-НН инструментальным методам, позволяющим визуализировать надпочечники (рентгеновское исследование, компьютерная томография), отводится небольшая роль. Тем не менее ряд авторов сообщают, что в большинстве случаев туберкулеза надпочечников имеется увеличение органов по данным компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ), а в отдельных относительно редких случаях могут быть обнаружены кальцинаты. Наибольшее значение указанные методы имеют в этиологической диагностике 2-НН.
Лабораторным маркером АЛД является высокий уровень ДЖК. Это исследование особенно показано при сочетании 1-НН с различного рода неврологической симптоматикой (в частности, с периферической нейропатией). Для установления диагноза АЛД определенное значение имеют электромиография, а также КТ и МРТ головного мозга.
Заместительная терапия при остром гипокортицизме и тяжелой декомпенсации хронического гипокортицизма
1. Не дожидаясь результатов лабораторных исследований (при возможности предварительный забор крови для определения уровня кортизола, АКТГ, калия, рутинный гематологический и биохимический анализы), как можно раньше, начинают внутривенное введение 2–3 л физиологического раствора (со скоростью 500 мл/час; при коллаптоидном состоянии струйно), возможно в сочетании с 5–10% раствором глюкозы. За 1-е сутки вводится минимум 4 л жидкости. Введение калийсодержащих и гипотонических растворов, а также диуретиков противопоказано.
2. 100 мг гидрокортизона внутривенно сразу, затем – каждые 6 ч на протяжении 1-х суток. Как альтернатива (на время доставки в клинику) – 4 мг дексаметазона внутривенно (или эквивалентная доза преднизолона – 40 мг), с последующим переходом на терапию гидрокортизоном. Параллельно – симптоматическая терапия, чаще всего антибиотикотерапия вызвавших декомпенсацию заболевания инфекционных процессов.
3. На 2–3-и сутки при положительной динамике доза гидрокортизона уменьшается до 150-200 мг/сут (при стабильной гемодинамике вводится внутримышечно). Назначение минералокортикоидов не требуется до тех пор, пока суточная доза гидрокортизона не будет достигать менее 100 мг/сут.
При умеренно выраженной декомпенсации, а также впервые выявленном заболевании терапию, как правило, начинают с внутримышечного введения 100–150 мг гидрокортизона в сутки (например, утром 75 мг, в обеденное время 50 мг и вечером еще 25 мг). Через несколько дней дозу препарата снижают и переходят на поддерживающую заместительную терапию таблетированными кортикостероидами. Следует отметить, что выраженный положительный эффект от терапии кортикостероидами имеет важное диагностическое значение. При наличии НН пациенты буквально на 1–3-и сутки отмечают заметное улучшение самочувствия.
Заместительная терапия хронического гипокортицизма
Заместительная терапия минералокортикоидами
Современная заместительная терапия 1-НН минералокортикоидами подразумевает использование только одного препарата – флудрокортизона. Препарат дезоксикортикостерона ацетат обладает недостаточной минералокортикоидной активностью, инактивируется при первом прохождении через печень; в настоящее время его не используют, он снят с производства.
Флудрокортизон назначают 1 раз в сутки в дозе 0,05–0,1 мг (как правило, ежедневно утром). В клинической практике рекомендуется использование следующих критериев адекватности терапии флудрокортизоном:
Заместительная терапия глюкокортикоидами
В арсенале врача имеется большое число глюкокортикоидов, которые потенциально могут использоваться для заместительной терапии НН.
Наиболее используемым в мире препаратом для заместительной терапии НН является таблетированный гидрокортизон, после него следует значительно реже использующийся кортизона ацетат. В России таблетированный гидрокортизон до настоящего времени практически не использовался и большая часть пациентов получает синтетические глюкокортикоиды, реже кортизона ацетат. Отрицательным свойством синтетических препаратов является их относительно узкий терапевтический диапазон. С особой осторожностью следует назначать препараты длительного действия (дексаметазон), при использовании которых высока частота развития передозировки. Препаратом выбора у детей и подростков является именно гидрокортизон, поскольку на фоне терапии синтетическими препаратами в ряде исследований была выявлена задержка роста детей с НН. В этой связи при использовании синтетических глюкокортикоидов можно предполагать большую частоту развития синдрома остеопении, чем при терапии гидрокортизоном.
С другой стороны, при терапии гидрокортизоном и кортизона ацетатом определенные сложности создает относительно короткий период действия препаратов. При классическом двухразовом приеме указанных препаратов достаточно типичны жалобы пациентов на слабость в вечерние часы и рано утром до приема гидрокортизона.
Можно выделить следующие критерии адекватности глюкокортикоидного компонента заместительной терапии НН:
• минимально выраженные жалобы на слабость и низкую работоспособность;
• отсутствие выраженной гиперпигментации кожи и ее постепенный регресс;
• поддержание нормальной массы тела, отсутствие жалоб на постоянное чувство голода и признаков передозировки (ожирение, кушингоидизация, остеопения, остеопороз).
Надежные объективные (лабораторные) критерии адекватности заместительной терапии НН глюкокортикоидами на сегодняшний день отсутствуют и подбор терапии базируется практически исключительно на данных клинической картины и опыте врача.
Принципы лечения АПС и АЛД
Лечение АПС заключается в заместительной терапии недостаточности пораженных эндокринных желез. Следует иметь в виду, что при сочетании гипотиреоза и НН терапия L-тироксином назначается лишь после компенсации НН. Проводя заместительную терапию при сочетании гипопаратиреоза и 1-НН, следует иметь в виду, что в норме кортизол и витамин D оказывают прямо противоположные эффекты на кишечную абсорбцию кальция. Таким образом, при дефиците кортизола имеется повышенный риск передозировки препаратами витамина D. С другой стороны, назначение больших доз кортикостероидов даже при декомпенсации 1-НН, сочетающейся с гипопаратиреозом, может спровоцировать выраженную гипокальциемию.
В настоящее время отсутствуют методы лечения и предупреждения АЛД, доказавшие свою эффективность. Для лечения предлагается диета, иммуносупрессивная терапия, пересадка костного мозга, генная терапия.
Перспективным направлением лечения НН является добавление к стандартной описанной терапии препаратов основного надпочечникового андрогена дегидроэпиандростерона.
1. Мельниченко Г.А., Фадеев В.В. Лабораторная диагностика надпочечниковой недостаточности. // Пробл. эндокринол. 1997; 43 (5): 39-47.
2. Мельниченко Г.А., Фадеев В.В., Бузиашвили И.И. Этиологические аспекты первичной хронической надпочечниковой недостаточности. // Пробл. эндокринол. 1998; 44 (4): 46-55.
3. Фадеев В.В., Бузиашвили И.И., Дедов И.И. Этиологическая и клиническая структура первичной хронической надпочечниковой недостаточности: ретроспективный анализ 426 случаев. // Пробл. эндокринол. 1998; 44 (6): 22-6.
4. Фадеев В.В., Шевченко И.В., Мельниченко Г.А. Аутоиммунные полигландулярные синдромы. // Пробл. эндокринол. 1999; 45 (1): 47-54.
5. Czerwiec F.S., Cutler G.B. Modern approach to corticosteroid replacement therapy. // Curr. Options in Endocrinol and Diabetes. 1996; 3: 239-46.
6. Oelkers W. Dose-response aspects in the clinical assessment of the hypothalamo-pituitary-adrenal axis, and the low-dose adrenocorticotropin test. // Eur. J. Endocrinol. 1996; 135: 27-33.