Что включает в себя комплекс сердечно легочной реанимации
Сердечно-легочная реанимация у взрослых
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при п
В основе мероприятий, проводимых у пациентов с остановкой кровообращения и дыхания, лежит концепция «цепочки выживания». Она состоит из действий, выполняемых на месте происшествия, при транспортировке, в операционной и отделении реанимации, а также при последующей реабилитации. Самым уязвимым и при этом очень важным звеном является первичный реанимационный комплекс, проводимый на месте происшествия, поскольку через 3–5 мин после остановки кровообращения и дыхания при обычной температуре тела развиваются необратимые изменения головного мозга пострадавшего.
Возможны как первичная остановка дыхания, так и первичная остановка кровообращения. Выявление первичной остановки дыхания (инородные тела дыхательных путей, электротравма, утопление, поражение центральной нервной системы (ЦНС) и др.) маловероятно на догоспитальном этапе, так как к моменту прибытия бригады скорой помощи успевает развиться фибрилляция желудочков или асистолия.
Причиной первичной остановки кровообращения могут быть острый инфаркт миокарда, аритмия различного характера, электролитный дисбаланс, тромбоэмболия легочной артерии, разрыв и расслоение аневризмы аорты и т. д.
Различают три варианта прекращения сердечной деятельности: асистолия, фибрилляция и электромеханическая диссоциация. Асистолия может быть первичной или вторично развиться после фибрилляции желудочков. В первом случае шансов на успех реанимации больше, во втором, при истощении резервов миокарда, — меньше. Иногда изолинию на электрокардиограмме (ЭКГ) воспринимают как асистолию, но она может наблюдаться и при неисправности электрокардиографа, случайном отсоединении электродов, низкоамплитудной ЭКГ и т. п. Электромеханическая диссоциация характеризуется наличием электропродукции сердца, но отсутствием сокращения миокарда.
При фибрилляции возникают разрозненные, беспорядочные, неэффективные сокращения миокарда. И здесь имеют значение применение прекордиального удара и рано выполненная дефибрилляция.
Признаками остановки кровообращения являются: потеря сознания; отсутствие пульса на сонных артериях; остановка дыхания; судороги; расширение зрачков и отсутствие их реакции на свет; изменение цвета кожных покровов.
Для подтверждения остановки сердца достаточно наличие первых трех признаков.
Сердечно-легочная реанимация (СЛР) не показана, и ее можно не начинать в случаях: если установлено, что с момента остановки сердца (при нормальной температуре окружающей среды) прошло свыше 25 мин; больные заранее зафиксировали свой отказ от СЛР.
В иных случаях при оказании помощи на догоспитальном этапе СЛР начинается немедленно.
Поводом для прекращения СЛР является отсутствие признаков восстановления кровообращения и дыхания при использовании всех доступных методов СЛР в течение 30 мин.
СЛР на догоспитальном этапе
Она включает в себя элементарное поддержание жизни (по П. Сафару) или первичный реанимационный комплекс (по А. Зильберу):
Кроме того, производятся мероприятия (рис. 1) специализированного реанимационного комплекса (по А. Зильберу), включающего:
Восстановление проходимости дыхательных путей. При возникновении неотложных состояний проходимость дыхательных путей часто нарушается в результате западения языка, аспирации рвотными массами, кровью. Необходимо очистить ротоглотку и выполнить «тройной прием Сафара» — разогнуть голову в шейном отделе позвоночника; выдвинуть нижнюю челюсть вперед и вверх; открыть рот. Если невозможно исключить перелом шейного отдела позвоночника и разгибать голову нельзя, ограничиваются выдвижением челюсти и открытием рта.
Если зубной протез цел, его оставляют в полости рта, так как это сохраняет контур рта и облегчает проведение ИВЛ.
При обструкции дыхательных путей инородным телом пострадавшего укладывают на бок и производят 3–5 резких ударов нижней частью ладони в межлопаточной области, затем пальцем пытаются удалить инородное тело из ротоглотки. Если этот метод неэффективен, то выполняют прием Геймлиха: ладонь реаниматолога укладывается на живот между пупком и мечевидным отростком, вторую руку укладывают на первую и производят толчок снизу вверх по средней линии. После чего также пальцем пытаются удалить инородное тело из ротоглотки.
В связи с опасностью инфицирования реаниматолога при контакте со слизистой рта и носа, а также для повышения эффективности ИВЛ используется ряд приспособлений: устройство «ключ жизни»; пероральный воздуховод; трансназальный воздуховод; фаринго-трахеальный воздуховод; двухпросветный пищеводно-трахеальный воздуховод (комбитьюб); ларингеальная маска.
Большим шагом вперед явилось создание ларингеальной маски. Ларингеальный масочный воздуховод представляет собой интубационную трубку, которая не проходит через голосовую щель в трахею, а имеет на дистальном конце миниатюрную маску, которая надевается на гортань. Манжета, прилегающая к краю маски, раздувается вокруг гортани, обеспечивая герметичность по ларингеальному периметру. Ларенгеальная маска обладает множеством преимуществ, в том числе позволяет обойтись без разгибания головы в шейном отделе, если к этому имеются противопоказания.
Каждый врач скорой помощи должен уметь выполнять интубацию трахеи. Этот метод позволяет обеспечить оптимальную проходимость дыхательных путей, снизить вероятность регургитации при проведении комплекса реанимационных мероприятий, обеспечить более высокое внутрилегочное давление. Кроме того, через интубационную трубку можно вводить некоторые медикаменты.
ИВЛ. Искусственное дыхание — это вдувание воздуха или обогащенной кислородом смеси в легкие пациента без или с применением специальных устройств. Выдыхаемый человеком воздух содержит от 16 до 18% кислорода, поэтому эффективнее ИВЛ атмосферным воздухом, либо кислородо-воздушной смесью. Каждое вдувание должно занимать 1–2 с, а частота дыхательных движений составлять 12–16 в минуту. Адекватность ИВЛ оценивается по периодическому расширению грудной клетки и пассивному выдыханию воздуха.
Бригадой скорой помощи обычно используются либо воздуховод, либо лицевая маска и мешок Амбу, либо интубация трахеи и мешок Амбу.
Непрямой массаж сердца. После остановки кровообращения в течение 20–30 мин в сердце сохраняются функции автоматизма и проводимости, что позволяет его «запустить». Основной целью массажа сердца является создание искусственного кровотока. За время проведения непрямого массажа сердца происходит сжатие не только сердца, но и легких, которые содержат большое количество крови. Этот механизм принято называть грудным насосом.
При проведении непрямого массажа сердца пациент должен находиться на твердой поверхности. Одна ладонь реаниматолога располагается на нижней трети грудины по средней линии, вторая упирается в тыльную поверхность первой. Время надавливания и отпускания — 1 с, интервал между компрессиями — 0,5–1 с. Грудина у взрослого должна «продавливаться» на 5–6 см. При выполнении каких-либо лечебных мероприятий перерыв в тракциях не должен превышать 5–10 сек. Критериями эффективности непрямого массажа сердца являются появление пульсовых толчков на сонных артериях, артериальное давление на уровне 60–70 мм рт. ст., изменение цвета кожных покровов.
Если помощь оказывает один реаниматолог, то на два вдувания воздуха выполняются 15 тракций, если работают два реаниматолога, то на одно вдувание воздуха осуществляется 5 тракций.
 |
| Рисунок 2. Алгоритм неотложной помощи при фибрилляции желудочков |
Электрическая дефибрилляция сердца (ЭДС). Это важнейший компонент СРЛ. ЭДС эффективна только при сохранности энергетического ресурса миокарда, т. е. при регистрации на ЭКГ крупноволновых осцилляций от 0,5 до 1 мВ и более (рис. 2). Если же отмечаются низкие, аритмичные, полиморфные осцилляции, а также асистолия, то начинают с ИВЛ, непрямого массажа и медикаментозной терапии (рис. 3), добиваются перехода асистолии или мелковолновой фибрилляции желудочков в крупноволновую фибрилляцию и применяют ЭДС.
Первый разряд для ЭДС — 200 Дж, при неэффективности второй — 300 Дж, при неэффективности третий — 360 Дж. Перерыв между разрядами минимальный — для контроля ритма. Непрямой массаж сердца и ИВЛ прерываются только на момент разряда. Если первая серия из трех разрядов оказывается неэффективной, то на фоне продолжающейся ИВЛ, непрямого массажа сердца, медикаментозной терапии проводится вторая серия разрядов в той же последовательности.
В настоящее время на догоспитальном этапе применяются автоматические наружные дефибрилляторы, в этом случае ЭКГ регистрируется с электродов дефибриллятора, приложенных к грудной клетке. Дефибриллятор регистрирует ритм сердца и производит его автоматический анализ; при выявлении желудочковой тахикардии или фибрилляции желудочков конденсаторы автоматически заряжаются, и прибор дает разряд. Эффективность автоматических дефибрилляторов очень высока. Кроме автоматических, используются полуавтоматические наружные дефибрилляторы.
Медикаментозная терапия при сердечно-легочной реанимации. Медикаменты при СЛР могут вводиться: в периферическую вену; в центральную вену; в трахею.
По понятным причинам внутримышечный путь введения не показан. При наличии возможности катетеризируется периферическая вена. Если реаниматолог опытный и хорошо владеет методикой пункции центральной вены, можно использовать этот способ. Проблема в том, что в этом случае приходится прерывать реанимационные мероприятия, а перерыв больше, чем на 5–10 с нежелателен. Внутритрахеальный путь удобен, если выполнена интубация трахеи, в крайнем случае можно ввести препараты в трахею через перстнещитовидную мембрану. Эндотрахеально допустимо вводить адреналин, атропин, лидокаин. Препараты лучше развести в 10–20 мл 0,9% раствора натрия хлорида.
Адреналин остается средством выбора при остановке кровообращения. При асистолии и электромеханической диссоциации он «тонизирует» миокард и помогает «запустить» сердце, мелковолновую фибрилляцию переводит в крупноволновую, что облегчает ЭДС. Дозы: по 1–2 мг внутривенно струйно с интервалом 5 мин, суммарно обычно — до 10-15 мг.
М-холинолитик атропин снижает тормозящее влияние ацетилхолина на синусовый узел и атриовентрикулярную проводимость и, возможно, способствует высвобождению катехоламинов из мозгового слоя надпочечников. Он показан при брадисистолии и асистолии. Дозы — 1 мг, можно повторить через 5 мин, но не более 3 мг за время реанимации.
Все антиаритмические препараты оказывают депрессивное действие на миокард и небезвредны для организма пациента. При развившейся фибрилляции желудочков их следует вводить лишь в случае нескольких неудачных попыток ЭДС, поскольку они, подавляя желудочковую эктопию затрудняют восстановление самостоятельного ритма. Лидокаин считается одним из наиболее эффективных средств при рефрактерной фибрилляции желудочков, устойчивой желудочковой тахикардии и тахикардиях неясной этиологии с широким комплексом QRS. Доза для насыщающего внутривенного введения — 1,5 мг/кг струйно (обычно — 75–100 мг). Одновременно начинается введение поддерживающей дозы 2–4 мг в мин. Для этого 1 г лидокаина разводится в 250 мл 5% раствора глюкозы.
Показанием к введению гидрокарбоната натрия можно считать затянувшуюся более чем на 15 мин реанимацию, если остановке сердца предшествовали выраженный метаболический ацидоз или гиперкалиемия. Доза — 1 ммоль/кг, внутривенно однократно, при повторном введении она уменьшается вдвое. Некоторые авторы считают, что при адекватных реанимационных мероприятиях гидрокарбонат натрия следует вводить только под контролем кислотно-основного состояния, поскольку организм значительно хуже адаптируется к алкалозу, чем к ацидозу.
В качестве инфузионных растворов целесообразно использовать 0, 9% раствор хлорида натрия, но наиболее эффективен раствор лактата Рингера по Хартману, а из коллоидов — растворы со средней молекулярной массой, содержащие гидроксиэтилкрахмал — волювен или венофундин.
Во всех случаях показана экстренная госпитализация по витальным показаниям в отделение реанимации и интенсивной терапии.
И. Г. Труханова, доктор медицинских наук, доцент
Е. В. Двойникова, кандидат медицинских наук, доцент
Самарский государственный медицинский университет, Самара
Проведение сердечно-легочной реанимации
Современные протоколы проведения СЛР
В 2005 году были приняты международные рекомендации (International Liaison Committee on Resuscitation) по проведению СЛР.
Протокол сердечно-легочной реанимации 2005 года
В основном изменения коснулись первичного реанимационного комплекса. Они направлены на упрощение процедуры СЛР для реаниматоров. Для проведения СЛР реаниматор помещает руки в центре груди. Соотношение вдох/компрессия должно быть 2:30, вне зависимости от количества человек, проводящих сердечно-легочную реанимацию. Каждый спасательный вдох осуществляется за 1 секунду, а не за 2 секунды;
В начале СЛР двух «спасательных» вдохов не проводится, а сразу приступают к компрессии сердца. Не задерживайте проведение дефибрилляции, если СЛР проводится в условиях стационара. Если сердечный ритм после дефибрилляции не восстанавливается, не проводится серия из трех повторных разрядов большей мощности, а незамедлительно приступают к выполнению массажа сердца. Следующие попытки дефибрилляции проводятся только после 2 минут реанимации (т.е. приблизительно после 5 циклов дыхание/компрессия 2:30).
Если есть сомнение относительно того, является ли ритм асистолией или мелко-волновой фибрилляцией желудочков, следует не пытаться осуществлять дефибрилляцию. Вместо этого продолжать компрессии грудной клетки и искусственное дыхание. Начальная энергия дефибрилляции бифазных дефибрилляторов 150-200 J. Для второго и последующих разрядов – 150-360 J. Энергия монофазных дефибрилляторов – 360 J для первого и последующих разрядов.
Если доказано, или подозревается, что причиной остановки сердца является тромбоэмболия легочной артерии (ТЭЛА), а стандартная СЛР неэффективна, необходимо рассмотреть возможность проведения тромболитической терапии. Если тромболитики были использованы, СЛР необходимо проводить в течение 60-90 мин.
СЛР у детей
Соотношение вдох/компрессия должно быть 2:30, если сердечно-легочную реанимацию проводит один реаниматор. Соотношение вдох/компрессия должно быть 2:15, если сердечно-легочную реанимацию проводят два реаниматора.
Протокол сердечно-легочной реанимации 2010 года
На сегодняшний день большинство отечественных и зарубежных специалистов ориентируется на рекомендации 2010 г Американской ассоциации сердечных заболеваний по проведению СЛР. Они являются дальнейшим развитием рекомендаций 2005 г и содержат целый ряд важных уточнений.
Остановимся на наиболее значимых. Предложено заменить последовательность основных мероприятий по поддержанию жизнедеятельности A-B-C (освобождение дыхательных путей, искусственное дыхание, компрессионные сжатия) последовательностью C-A-B (компрессионные сжатия, освобождение дыхательных путей, искусственное дыхание) для взрослых, детей и грудных детей.
Подчеркивается важность качественного выполнения СЛР: компрессия грудной клетки должна выполняться с надлежащей частотой (не менее 100 сжатий в минуту), амплитудой (для взрослых 5-6 см) и с полным расправлением грудной клетки после каждого сжатия. Следует избегать гипервентиляции во время проведения СЛР. Рекомендуется ЧД – 8-10 в 1 минуту, дыхательный объем – 6-8 мл/кг идеальной массы тела больного.
Определить параметры гемодинамики (АД, ЧСС, ЦВД). Осуществить надежный венозный доступ (катетеризация периферических или центральных вен). Оцените степень неврологического дефицита (по шкале комы Глазго), соматическое состояние пациента. Назначьте необходимые инструментальные (рентгенография органов грудной клетки, ЭКГ, эхокардиография и др.) и лабораторные исследования.
Базисные мероприятия
Проводятся до выхода больного из тяжелого состояния. Терапия должна быть направлена на достижение следующих параметров гомеостаза:
Приподнятое положение головного конца кровати на 20-45 градусов – после стабилизации гемодинамики.
Профилактика нарушений ритма
В тех случаях, когда остановка сердца была вызвана фибрилляцией желудочков или желудочковой тахикардией, введите внутривенно 300-900 мг (суточная доза) амиодарона.
Группа с предполагаемым благоприятным исходом
Если после короткой СЛР быстро восстановилась сердечная деятельность и дыхание, гемодинамика стабильна, в течение 20 минут восстановилось ясное сознание или имеется неглубокий сопор (13-15 баллов ШГ), но пациент правильно отвечает на вопросы, мероприятия по лечению постреанимационной болезни сводятся к минимуму.
Обычно назначается умеренная седативная терапия (бензодиазепины), про-одится профилактика нарушений ритма сердца, устанавливается динамическое наблюдение за больным (обязательно – ЭКГ-мониторинг), проводится лечение заболевания или состояния, которые явилась причиной остановки сердца.
Группа, с неясным, или с, возможно, неблагоприятным исходом
Часто сознание больного спустя 20 минут после СЛР остается нарушенным. Не только пациенты, находящиеся в коме, но и пациенты, не способные осмысленно реагировать на голосовые команды, должны быть включены в эту группу. Заметим, что неврологический прогноз для этой группы не слишком оптимистичен – только 3-20% из оживленных пациентов могут возобновить свой прежний образ жизни.
Эти пациенты требуют использования всего арсенала профилактических и восстановительных средств, которые имеются в распоряжении врача. Центральное место в этом списке занимает умеренная гипотермия – именно ее применение позволило улучшить исходы и процент выживших больных после СЛР.
Считается, что ранняя оценка неврологического статуса не позволяет судить о прогнозе. Тем не менее, кома 3-6 баллов по ШГ, наличие судорог в первый час после реанимации предполагают плохой прогноз. Если кома сохраняется в течение 48 часов, вероятность плохого неврологического прогноза очень высока. При сохранении глубокой комы (≤ 5 ШГ) спустя 72 часа после остановки кровообращения, в дальнейшем практически у всех больных развивается персистирующее вегетативное состояние.
У многих пациентов этой группы развиваются нарушения гемодинамики. В большинстве случаев причиной является системная воспалительная реакция (SIRS). Гипотензия в основном обусловлена вазодилатацией. Патогенез этого состояния очень напоминает патогенез септического шока. Реже гипотензия связана со снижением сократимости миокарда – например, вследствие инфаркта миокарда, декомпенсации ХСН, миокардита и т.д.
Лечение
Искусственная вентиляция легких
ИВЛ должна начаться немедленно, как только медики установили, что пациент соответствует группе с неясным, или с, возможно, неблагоприятным исходом. Используют режимы искусственной вентиляции легких, которые позволяют поддерживать достаточную оксигенацию крови и избежать повышения внутричерепного давления – насыщение артериальной крови кислородом 94% до 96%, РаO2 > 70 8 баллов, ИВЛ прекращают.
Седативная терапия
Седативная терапия позволяет уменьшить потребление мозгом кислорода, метаболические потребности организма, синхронизировать больного с аппаратом ИВЛ. Большинство препаратов, используемых для седации, обладают противосудорожной активностью.
Внимание. Практически во всех случаях следует сочетать введение наркотических анальгетиков (морфин, фентанил) и гипнотиков (пропофол, мидазолам, диазепам).
Из-за лучшей управляемости удобнее всего использовать в/в инфузию пропофола. Бензодиазепины (одни, или в сочетании с наркотическими анальгетиками) более доступны и широко применяются для этих целей. Дозировки подбирают индивидуально, ориентируясь на общепринятые критерии: ликвидация психомоторного возбуждения, синхронизация с аппаратом ИВЛ, уменьшение тахикардии, стабилизация АД и т.д.
Барбитураты в настоящее время рекомендуется назначать только как средство для контроля повышенного ВЧД, или для лечения резистентного к обычной терапии судорожного синдрома. Обычно, как уже упоминалось выше, через сутки проведение седативной терапии прекращают и оценивают неврологический статус больного.
Лечебная гипотермия
Использование умеренной гипотермии после СЛР на протяжении 12-24 часов, достоверно улучшает прогноз для жизни у больных с остановкой сердца. На сегодняшний день применение терапевтической гипотермии рассматривается как стандарт лечения коматозных пациентов после остановки сердца. Чем раньше будет достигнут оптимальный температурный уровень (центральная температура 32-34°C), тем лучше исходы. По оценке специалистов, каждый час задержки с выполнением гипотермии приводит приблизительно к 20% увеличению смертности.
Противопоказанием служат: наличие глубокой гипотонии, необходимость использовать высокие дозы вазопрессоров для поддержания гемодинамики, бесперспективность реанимационных мероприятий, коагулопатии.
Блокирование центра теплорегуляции
Дрожь – естественная реакция организма на охлаждение, увеличивает скорость обмена веществ и предотвращает или замедляет достижение заданной температуры. Обычно наблюдается при изменении температуры от 37°С к 35°C. При более низкой температуре дрожь обычно прекращается. Седация должна предотвратить возникновение дрожи и блокировать центр терморегуляции, но для этого она должна быть достаточно глубокой. Следует также обратить внимание, что гипотермия снижает клиренс седативных средств, анальгетиков, мышечных релаксантов.
Внимание. Фактически должна проводиться самая обычная общая внутривенная анестезия с использованием наркотических анальгетиков (фентанил), мышечных релаксантов, гипнотиков (пропофол). При этом пациент, пусть медленно, будет пассивно охлаждаться, даже если не принимать специальных мер. Магния сульфат эффективно устраняет дрожь. Вызывая периферическую вазодилатацию, увеличивает скорость теплоотдачи. Вводят в/в 4-5 г магния сульфата за 10-20 минут. Затем в/в инфузия со скоростью 1-2 г/ч, пока температура пациента не снизится до 33°C.
Методика проведения гипотермии
Всем пациентам, которым планируется использовать гипотермию, требуется проведение искусственной вентиляции легких. Определенная проблема заключается в том, как при отсутствии специальной аппаратуры для гипотермии быстро снизить температуру тела до оптимального уровня.
Рекомендуется такой порядок действий:
1. Внутривенно вводится приблизительно 20-35 мл/кг охлажденного до 2-5°C 0,9% раствора натрия хлорида за максимально короткий срок. Что позволит снизить температуру тела больного приблизительно на 1°C. Как правило, больные после СЛР имеют определенную степень гиповолемии. И большинство пациентов, даже с кардиальной патологией, хорошо переносят этот объем инфузии. Но у больных с выраженной сердечной недостаточностью, при наличии почечного повреждения, введение столь больших объемов жидкости может быть противопоказано. В отделении надо иметь постоянный запас охлажденных до 2-5°C солевых растворов.
2. Используют другие доступные способы охлаждения:
3. Измеряется центральная температура. Датчик для измерения температуры, в зависимости от его назначения, устанавливается в пищеводе, носоглотке или в наружном слуховом проходе или в мочевом пузыре. При снижении температуры тела до 33°C охлаждение прекращают. В дальнейшем колебания температуры стараются свести к минимуму – 1
Сердечно-легочная реанимация на догоспитальном этапе
Каковы наиболее частые причины внезапной смерти? Что можно сделать в случаях остановки дыхания и кровообращения на догоспитальном этапе? Почему внутрисердечный путь введения лекарственных средств — «путь отчаяния»? Сердечно-легочная реанимация — э
Каковы наиболее частые причины внезапной смерти?
Что можно сделать в случаях остановки дыхания и кровообращения на догоспитальном этапе?
Почему внутрисердечный путь введения лекарственных средств — «путь отчаяния»?
Сердечно-легочная реанимация — это комплекс мероприятий, направленных на оживление организма в случае остановки кровообращения и/или дыхания. Своевременное (в течение первых минут) начало реанимационных мероприятий может предотвратить необратимое повреждение мозга и, возможно, наступление биологической смерти.
Большинство случаев внезапной смерти имеют кардиальную причину.
Основными признаками остановки кровообращения являются потеря сознания, остановка дыхания и отсутствие пульса (следует оценивать наличие пульса на сонных артериях).
Сердечно-легочная реанимация (СРЛ) состоит из двух основных частей.
Алгоритм действий при проведении ОРМ представлен на рис. 1.
Способы введения лекарственных препаратов при СЛР
Внутривенный. При налаженном периферическом венозном доступе возможно введение лекарственных препаратов в периферическую вену, но после каждого болюсного введения необходимо поднимать руку больного для ускорения доставки препарата к сердцу, сопровождая болюс введением некоторого количества жидкости (для его проталкивания). С целью обеспечения доступа в центральную вену предпочтительно катетеризировать подключичную или внутреннюю яремную вену. Введение лекарственных препаратов в бедренную вену сопряжено с их замедленной доставкой к сердцу и уменьшением концентрации.
Эндотрахеальный. Если интубация трахеи произведена раньше, чем обеспечен венозный доступ, то атропин, адреналин, лидокаин можно вводить зондом в трахею. При этом препарат разводят на 10 мл физиологического раствора, и его доза должна быть в 2–2,5 раза больше, чем при внутривенном введении. Конец зонда должен находиться ниже конца интубационной трубки; после введения препарата необходимо выполнить последовательно 2—3 вдоха (прекратив при этом непрямой массаж сердца) для распределения лекарства по бронхиальному дереву.
Внутрисердечный. «Путь отчаяния» применяется лишь в том случае, если невозможен другой способ введения. Следует по возможности воздерживаться от внутрисердечных инъекций, так как при использовании этого способа в 40% случаев повреждаются крупные коронарные артерии.
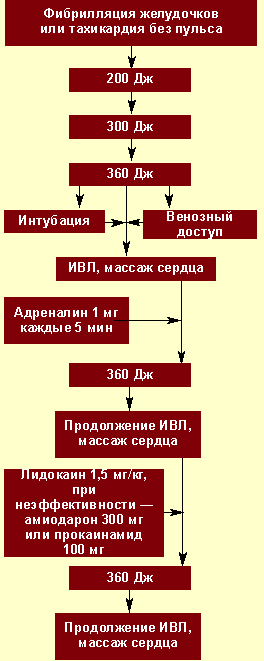
Тактика реанимации при фибрилляции желудочков и гемодинамически неэффективной желудочковой тахикардии
Начинать реанимацию необходимо с ОРМ и электрической дефибрилляции (ЭДФ). Дефибрилляцию начинают с разряда мощностью 200 Дж. При сохранении фибрилляции снова используют разряд, но более высокой мощности — 200—300 Дж, затем — 360 Дж. Начинать реанимационные мероприятия сразу с разряда максимальной мощности не следует, чтобы избежать повреждающего действия на миокард.
При неэффективности вышеперечисленных мероприятий возобновляют ОРМ, производят интубацию трахеи, налаживают венозный доступ, вводят адреналин в дозе 1 мг каждые 3—5 минут; можно вводить возрастающие дозы адреналина 1—3—5 мг каждые 3—5 минут или промежуточные дозы 2—5 мг каждые 3—5 минут. Адреналин можно заменить вазопрессином, который вводится в дозировке 40 мг в вену однократно.
При продолжении фибрилляции желудочков используют антиаритмические препараты, которые позволяют снизить порог дефибрилляции:
После введения лекарства 30—60 секунд проводят ОРМ, а затем повторно проводят ЭДФ (за это время антиаритмик достигает цели). Рекомендуется чередовать введение лекарств с ДФ по такой схеме: антиаритмик — ЭДФ (360 кДж) — адреналин — ЭДФ (360 кДж) —антиритмик — ЭДФ (360 кДж) — адреналин и т. д. Можно использовать не один, а три разряда максимальной мощности. Количество ЭДФ не ограничено.
Алгоритм действий при фибрилляции желудочков представлен на рис. 2.
Широко практиковавшееся ранее введение бикарбоната натрия (как средства борьбы с ацидозом) в настоящее время применяется значительно реже из-за ограниченных показаний:
Бикарбонат натрия вводится в дозе 1 мэкв/кг в вену (в среднем 140–180 мл 4%-ого раствора).
Тактика при электромеханической диссоциации
Электромеханическая диссоциация (ЭМД) — это отсутствие пульса и дыхания у больного с сохраненной электрической активностью сердца (на мониторе ритм виден, а пульса нет).
К сожалению, прогноз при этом виде нарушения деятельности сердца плохой, если не устраняется причина, вызвавшая остановку кровообращения (ацидоз, гиповолемия, гипоксия, гипотермия, тампонада сердца, напряженный пневмоторакс).
Лечение ЭМД включает ОРМ, внутривенное введение адреналина — 1 мг каждые 3—5 минут и атропина 1 мг каждые 3—5 минут, электрокардиостимуляцию, на 15-й минуте реанимации введение бикарбоната натрия. Необходимо попытаться устранить причину ЭМД.
Тактика при асистолии
Тактика устранения этой причины остановки кровообращения практически не отличается от схемы лечения ЭМД. Необходимо обратить внимание на то, что ЭКГ в одном отведении при мелковолновой фибрилляции желудочков может имитировать экстрасистолию, поэтому асистолия должна быть подтверждена в нескольких отведениях ЭКГ. Электрическая дефибрилляция в этом случае не только не показана, но даже вредна, так как она усиливает ваготонию. Лечение включает ОРМ, в вену вводится адреналин — 1 мг каждые 3—5 минут, атропин — 1 мг каждые 3—5 минут, проводится электрокардиостимуляция, на 15-й минуте реанимации показано введение бикарбоната натрия. Необходимо попытаться устранить причину асистолии. Алгоритм действий при асистолии представлен на рис. 3.
Заключение
В случае успешно проведенных реанимационных мероприятий необходимо:
А. Л. Верткин, доктор медицинских наук, профессор
О. Б. Талибов, кандидат медицинских наук
О. Н. Ткачева
МГМСУ, ННПОСМП, Москва

