Что будет если перестать колоть инсулин
Отмена инсулина
На сервисе СпросиВрача доступна консультация эндокринолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Можно, конечно, инсулин не вызывает зависимости.
Если уровень глюкозы крови в пределах целевых значений на фоне отмены инсулина, то ничего страшного нет.
Если Манинил «работает» (то есть глюкоза крови в целевых значениях), значит собственная секреция инсулина все же есть (потому что данный препарат стимулирует выброс собственного инсулина).
Другой вопрос, что повышение уровня глюкозы до 28 ммоль/л, может свидетельсотвать об отсутствии собственной секреции инсулина (почему глюкоза и выросла до таких значений).
И есть риск, что после стимуляции выброса инсулина на фоне Манинила, инсулин опять перестанет вырабатываться и сахар опять будет высоким, поэтому инсулин должен быть все равно в доме.
Также Манинил (глибенкламид) имеет ограничение по применению, например, он противопоказан при выраженном снижение скорости фильтрации в почках, поэтому необходимо знать уровень креатинина, чтобы продолжить прием препарата.
«Мой сын — диабетик первого типа, но мы обошлись без инсулина». Личный опыт
Здравствуйте! Меня зовут Полина. Мой сын болен диабетом первого типа, но мы контролируем сахар без введения инсулина.
«Еще немного, и вы бы попали в реанимацию в состоянии комы»
В марте 2019-го наш семилетний сын был госпитализирован с диагнозом сахарный диабет первого типа. Он шел на поправку после перенесенного инфекционного мононуклеоза, и мы планировали долгожданное путешествие всей семьей.
Артем очень похудел за последние недели. И, несмотря на болезнь, постоянно просил есть. Мы даже начали подшучивать над ним, когда он открывал холодильник каждые десять минут. Много пил и писал. Мы ничего не знали о диабете и никогда не зацикливались на болезнях. Я была довольно беспечной мамой-оптимисткой. «Ничего, скоро придет в норму, — думала я. — Завтра приедет бабушка, а через несколько дней мы все вместе полетим в отпуск».
Звонок врача: «Срочно собирайтесь в больницу, сахар 12» — выбил почву из-под ног. Закидывая в пакеты тапочки, зубные щетки, я пыталась убедить себя в том, что ничего серьезного, что нас проверят и отпустят.
В приемном отделении — сахар 30. Госпитализация. «Еще немного, и вы бы попали в реанимацию в состоянии комы», — сказали врачи
Я смотрела на сына через стекло больничного бокса. Он играл в телефон, лежа под капельницей. Худой. Бледный. Мой малыш. Меня пронзало чувство вины. За все наши ссоры. За то, как в повседневности порой забываешь просто посидеть рядом, обнявшись. За то, что ругаешь за оценки. Я уже знала, осознавала, что с ним. Диабет. Уколы в живот. Навсегда. А он еще не знал. Спрашивал, когда он поправится и мы поедем домой.
Что я помню из тех дней — мозг не отдыхал ни минуты. Перекручивал, отматывал: как это, что это, почему? Где я допустила ошибку? Как этого можно было избежать? Вина. Вина.
Муж остался в больнице с Артемом, я была дома с младшим годовалым сыном. Днем и ночью мы с мужем присылали друг другу статьи, видео, исследования, читали, изучали. Это отвлекало. Просыпаешься утром — вспоминаешь, что это не сон. Где-то внутри что-то обрывается. И чтобы не сойти с ума, начинаешь действовать. Думать, читать, изучать. Строить планы. Вырабатывать свою систему. Советоваться. И в очередной раз понимать, что верить нужно себе.
Да, я внимательно слушала врачей, утверждающих, что жить нужно как раньше, необходимо лишь научиться правильно колоть инсулин, рассчитывать коэффициенты и дозировки. Что сейчас много современных гаджетов, помпы и т. д. Но нет. Мой мозг в это время переваривал другую информацию
Необходимо максимально сохранить собственную секрецию инсулина. Поддержать организм, помочь ему. Бета-клетки не восстанавливаются? Аутоиммунный процесс в любом случае рано или поздно сделает свое дело? Как бы ни было, мы должны попробовать, мы должны помочь организму в этой ситуации, сгладить острое состояние.
В школе диабета я узнала, что, если когда-то изобретут препарат для лечения сахарного диабета первого типа, то он будет работать только на тех, у кого осталась своя секреция, остались свои клетки. Мы зацепились за эту мысль и стали искать информацию, как сохранить оставшиеся клеточки.
Так началась наша новая жизнь
Когда сына выписали, у нас дома не осталось ни одного продукта с глютеном, сахаром и никакого намека на молоко. Это тот путь, что мы выбрали. БГБКБС — без глютена, казеина и сахара. Из множества изученной информации: веганство, жесткие аутоиммунные протоколы, кето, сыроедение — я, наверно, каким-то чутьем поняла, что наш путь — это безглютеновая и безказеиновая диета. А после всей той информации, что мы с мужем изучили, мы поняли, что к прежнему питанию уже не вернемся. Даже если чудом диабет уйдет из нашей жизни.
Убрать из рациона пустые быстрые углеводы, глютен в любом виде, молочную продукцию первое время было непросто. Но мы знали, для чего мы это делаем, и это придавало сил. Для здоровья сына, для здоровья семьи.
У нас никогда не звучит: «Это нельзя, потому что диабет». Наша мотивация: «Мы хотим быть здоровыми»
Для лучшего понимания реакции организма на изменения в питании мы установили систему беспрерывного мониторинга глюкозы. Это очень нужная вещь, особенно для недавно заболевших. Врачи рекомендуют измерять сахар лишь через два часа после приема пищи, но это большая ошибка.
Миниатюрный датчик устанавливается один раз в две недели на предплечье, небольшая иголка вводит гибкий усик под кожу. Один небольшой укол раз в две недели против десятка ежедневных уколов в пальцы — это очень удобно. Замерять сахар в крови можно специальным прибором неограниченное количество раз. Ребенок может делать это самостоятельно в школе, в спортивной секции, в любой обстановке — быстро и безболезненно. Сын сразу привык к датчику, с ним он и купается, и спит, и занимается спортом
Не имей мы мониторинга глюкозы, было бы трудно справиться с диабетом. Не помогло бы ни мое страстное желание снизить аутоиммунную нагрузку на организм посредством правильного питания, ни готовность сына следовать по этому пути ради здоровья. Благодаря датчику Libre я видела малейшие изменения, реакцию организма сына на любой продукт, анализировала и выстраивала свою систему. Я поняла, что дело не только в количестве углеводов, но и в качестве, и в правильном сочетании и распределении. Первые полгода после манифеста я просто училась. Делала кучу ошибок и получала опыт.
Через несколько недель после манифеста из-за низкого сахара в промежутках между приемами пищи мы убрали базовый инсулин. Подколки на еду сохранялись до сентября прошлого года, становясь все реже
Мы не ставили цели отказываться от инсулина. Я даже не могла допустить, что такое возможно. Тем не менее с каждым разом доставая шприц, я замечала, что делаю это все реже и реже. Последний укол мы сделали в сентябре 2019 года.
Проблема диабета — не только в нехватке своего инсулина
В октябре мы с Артемом поехали в санаторий на три недели. Конечно, шприцы взяли с собой. Но они не пригодились. Там же, в санатории, я начала вести свою страничку в Instagram. Мой опыт получил большой отклик. Я познакомилась с огромным количеством людей, которым близок мой подход. Это потрясающие родители, для которых неприемлем подход «ешь все и коли». Это люди, которые ищут информацию, улучшают состояние своих детей, работая с ЖКТ, вирусной и паразитарной нагрузкой. Дети расцветают на глазах, многие уменьшают дозировки инсулина, но и это не главное.
Главное — и я не устану об этом говорить — общее состояние здоровья. Меня категорически не устраивает позиция: «Это неизлечимое генетически обусловленное заболевание. Успокойтесь и просто колите инсулин». Да, инсулин нужен и важен! Но также очень важно находить причины, по которым организм страдает.
Скрытые воспалительные процессы. Проблемы с желчеоттоком и в целом с пищеварением. Состояние кишечника. Баланс всех органов и систем. Дефициты витаминов и микроэлементов. Это все огромная многоступенчатая работа.
Я всего лишь мама. Я всего лишь делюсь своим опытом, не призывая никого повторять. Проблема диабета не только в нехватке своего инсулина. Есть причины, которые привели нас в эту точку. А значит, есть над чем работать.
На данный момент диабет в нашей семье полтора года. Полтора года правильного питания у всей семьи. У нас с мужем улучшилось состояние кожи, самочувствие. Дети болеют намного реже и справляются с этим намного легче. У меня масса новых знаний о человеческом организме, нашем здоровье. Желание узнавать все больше, учиться, изучать. Много новых друзей и единомышленников.
Страничка героини в Instagram.
Другие истории болезней читайте в рубрике «Личный опыт»:
Диабет — не приговор. Эндокринолог о том, как «договориться» с болезнью
В Беларуси люди с сахарным диабетом составляют примерно 4-5% населения. Что касается мировой статистики, тут показатель уже давно отчаянно стремится к 10%. Сам диагноз ужасно пугает пациентов. Как с ним жить, и можно ли как-то облегчить свою участь? Советами делится врач-эндокринолог Лариса Кондратенко.
— Сахарный диабет — это заболевание, характеризующееся хроническим повышением уровня сахара в крови вследствие абсолютного или относительного дефицита инсулина — гормона поджелудочной железы. Заболевание приводит к нарушению всех видов обмена веществ, поражению сосудов, нервной системы, а также других органов и систем.
Наиболее распространен сахарный диабет 2-го типа (в Беларуси это 93%). Им чаще всего страдают люди с избыточным весом и ожирением. В основе сахарного диабета 2-го типа лежит нарушение биологического действия инсулина. Как правило, диагностируется после 40 лет.
— Какие осложнения болезни доставляют человеку особый дискомфорт?
—В первую очередь диабет «бьет» по сосудам. Особенно это касается сосудов глаз, почек и стоп. Также страдают сосуды сердца и головного мозга. Поэтому контроль за состоянием этих органов должен быть серьезным.
— Какова средняя продолжительность жизни человека с диабетом?
— Вы будете сильно удивлены. Согласно статистическим данным, средняя продолжительность жизни мужчин с сахарным диабетом даже выше общей по стране (69,9 года и 66 лет, соответственно). Просто потому, что после выявления проблемы пациентам приходится полностью перестраиваться на здоровый образ жизни. Кроме того, они постоянно сдают анализы, проходят различные осмотры, при малейшем отклонении от нормы врач помогает нормализировать состояние.
Диабетики точно знают, что происходит с их организмом, в то время как «обычные» граждане даже не помнят адрес своей поликлиники.
Средняя продолжительность жизни женщин с сахарным диабетом в Беларуси — 74,3 года, без диабета — 78 лет.
Перечислю несколько пунктов, которые должны стать настоящими заповедями диабетика.
Не пропускайте обследования
— Диабет — не приговор. Нет никаких поводов для паники. Важно слушать и слышать то, что говорит доктор, и прилежно соблюдать определенные правила. Однако все зависит от самодисциплины. Пациенту необходимо самому контролировать свое состояние. Врач лишь консультирует и направляет.
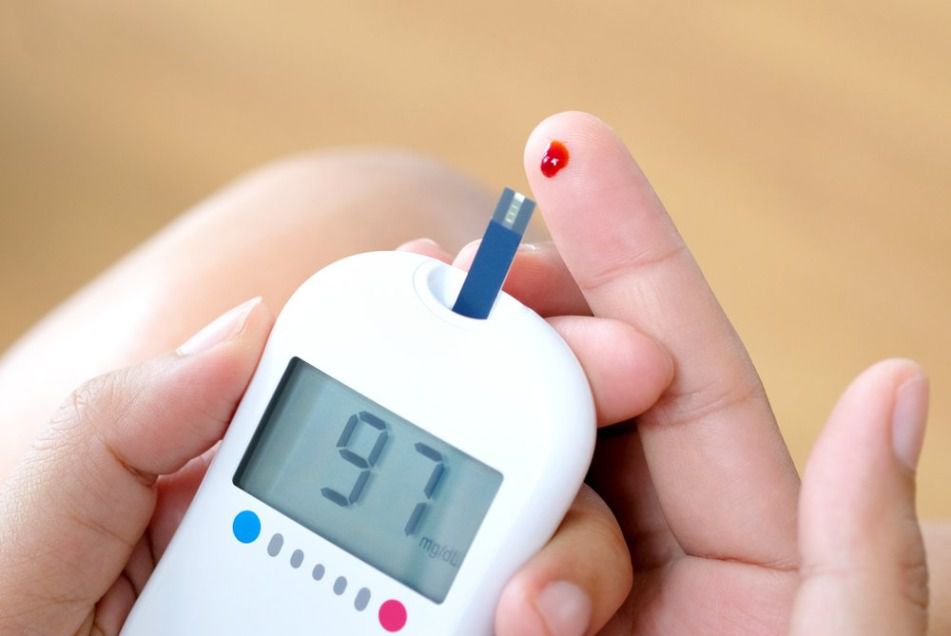
Ежедневно проверяйте сахар в крови с помощью глюкометра. Ежегодно осматривайте глазное дно, следите за состоянием стоп. Также сдавайте анализ исследования мочи на альбуминурию (выделение белка альбумина с мочой — признак нарушения нормальной деятельности почек) и анализ на гликированный гемоглобин (два раза в год).
Следите за давлением и холестерином. Ведите дневник уровня сахара, артериального давления и физической активности. Это огромная помощь специалистам, которые должны будут скорректировать ваше лечение. Кстати, сделала интересное наблюдение. Самыми прилежными среди моих пациентов всегда оказываются мужчины, которые привыкли заниматься скрупулезной вычислительной работой, например, инженеры.
Женщинам же намного сложнее выполнять все наставления. Они находят множество оправданий. Знакома я и со случаями, когда пациенты срываются, например, на праздниках, съедают в три раза больше нормы, а потом долго восстанавливаются. Это жизнь, бывает и такое. Но все-таки стоит помнить, что если вы сами о себе не позаботитесь, никто не позаботится.
Не пренебрегайте физическими нагрузками
— Как видите, ставлю эту привычку даже выше правильного питания. Избыточный вес — лучший друг диабета. Я не сторонник силовых тренировок в тренажерном зале, но легкая гимнастика должна стать регулярной. Отводите ей примерно 30-40 минут в день.
Когда едете домой, не ленитесь выйти из транспорта раньше и пройти пару остановок пешком. Это поможет вам немного расслабиться, переключиться с рабочего на домашний режим, что тоже большой плюс. Делайте то, что вам нравится. Особенно хороши танцы, плавание и скандинавская ходьба.
Прогуляйтесь перед сном, прокатитесь на велосипеде, сделайте несколько полезных упражнений.
— Употребление быстрых рафинированных углеводов должно быть сведено к минимуму. Для многих это сложно, но сладости следует исключить из своего рациона.
В первой половине дня можно разрешить себе кисло-сладкие фрукты (в зависимости от веса —250-300 г). Это киви, цитрусовые, некоторые виды яблок. Я бы в принципе советовала всем людям кушать фрукты именно в этот временной промежуток в качестве второго завтрака.
С осторожностью относитесь к дыне и арбузу, эти дары природы содержат много сахара.
Запрещены продукты на фруктозе и других сахарозаменителях. Они способствуют прогрессированию жирового гепатоза печени (состояние, при котором более 5% массы печени составляет жир, преимущественно триглицериды). Не стоит слепо доверять и продуктам с надписью «диабетический». Внимательно изучайте состав. Скорее всего, печенье и вафли все равно не будут лишены фруктозы. А вот на специальный белковый хлеб обратите внимание. Если производители добросовестны, покупка не принесет вам вреда. Однако все равно следите за общей калорийной нормой, которую вам назначил доктор.
При покупке круп не стоит выбирать хлопья быстрого приготовления. Намного полезнее для вас цельнозерновая каша, где каждое зернышко в оболочке и содержит достаточное количество клетчатки.
Вот овощи есть можно и нужно — около 500-700 г в день. Только помните, что картофель для вас не считается овощем, это, скорее, хлеб. Употребление кукурузы также необходимо ограничить.
Что касается жидкости: сколько калорий в день считается вашей нормой (рассчитывает врач), столько и миллилитров воды необходимо выпить. Кисломолочных напитков — не более 300 мл в день. Чай и кофе лучше заменить цикорием без добавления сахара. Такой напиток, между прочим, улучшает микрофлору кишечника и вообще благотворно влияет на организм.
Носите с собой необходимые препараты
— Под рукой всегда должен быть глюкометр и сахароснижающие препараты. По назначению врача полезно время от времени пропивать курс специальных витаминов. Как правило, это витамины группы В. Обратите внимание: обычные мультивитаминные комплексы вам могут не подойти.
Я не против фитотерапии. Сегодня в аптеках можно найти много сборов трав именно для диабетиков. Они действительно работают, но только в том случае, если вы дисциплинированно пропиваете курс с правильной дозировкой. Ленивым лучше и не начинать.
Следите за режимом
— Для контроля сахара и веса в принципе необходим полноценный сон. У каждого своя норма высыпания, но в среднем — это 7-8 часов.
Поднимайтесь и ложитесь вовремя. Распланируйте рабочий день так, чтобы у вас всегда было время на небольшие перерывы. Вы сами почувствуете прилив сил, если поможете организму настроиться на правильный ритм.
Относитесь ко всему проще
— Скачки волнения значительно повышают сахар в крови. Понятно, что невозможно запретить человеку эмоционально реагировать на то, что с ним происходит, но если вы знаете, что ваша нервная система неустойчива, постарайтесь ее «натренировать». Йога, медитации, арт-терапия, общение с психологом — все это пойдет на пользу. Выберите то, что вам по душе.
Чем опасен инсулин: мифы и реальность
Инсулин — гормон, который вырабатывается в поджелудочной железе. Основное его действие – регуляция углеводного обмена. Если его вырабатывается недостаточно или ткани организма перестают реагировать на его действие, то развивается сахарный диабет 1 или 2 типа. При этом заболевании нужна инсулинотерапия (регулярное введение инсулина), чтобы восполнить его нехватку.
При сахарном диабете 1 типа инсулинотерапия является главным методом контроля гипогликемии, а людям с СД 2-го типа ее назначают, когда компенсация заболевания с помощью диеты, рекомендованных физических нагрузок, лекарственной терапии становится затруднительной или невозможной.
Многие пациенты боятся начинать использовать инсулин, необоснованно отказываются от его применения, руководствуясь неверными представлениями о его действии и свойствах. Этот материал — попытка разобраться с основными мифами об инсулинотерапии; узнать, чем так опасен инсулин, можно ли отказаться от его использования?
Мне назначили инсулин, значит мой диабет очень тяжелый
Инсулин вреден для организма
Инсулин опасен и вызывает осложнения
После уколов будут отеки
Причина отёков не в инсулине, а в сильно повышенном уровне сахара в крови и состояниях, которые из-за этого развиваются. Назначение инсулина позволяет взять гликемию под контроль.
Уколы инсулина это больно
А вдруг случится гипогликемия?
Главная цель инсулинотерапии – оптимальный контроль гликемии. Это достигается двумя путями:
Для самостоятельного управления заболеванием необходимо научиться самоконтролю уровня глюкозы в крови, проведению инъекций инсулина, а также правилам коррекции доз инсулин для достижения индивидуальных целевых показателей.
В «Школе диабета» также учат узнавать признаки гипогликемии, что можно сделать, чтобы ее не допустить. Регулярные измерения глюкометром показателей уровня сахара в крови позволяют вовремя заметить снижение уровня гликемии и принять рекомендованные врачом меры.
Уколы – это сложно
Я буду вынужден колоть инсулин на виду у всех
На моем теле будут точки от проколов, синяки
От уколов инсулина толстеют
Набор массы тела в данном случае не связан с введением инсулина. Повышение веса возможно в отдельных случаях:
Кто колет инсулин, тот может не соблюдать диету!
«Подсадишь на инсулин — что же я делать буду?», сахарный диабет — болезнь не только для сладкоежек
О том, что сахарный диабет — болезнь не только для сладкоежек, слышал каждый второй красноярец, но немногие разбирались в причинах этого недуга. Зачем диабетикам нужен инсулин, какая опасность для них кроется в овсяной каше, и почему важно держать вес под контролем — в интервью с эндокринологом Российско-финского медцентра TERVE Маргаритой Хаернасовой.
Что это за болезнь такая — сахарный диабет?
Сахарный диабет — это хроническое неинфекционное заболевание. Оно характеризуется повышенным уровнем глюкозы в крови, который возникает либо из-за полного дефицита инсулина, либо в результате некорректного его взаимодействия с рецепторами организма.
То есть, когда мы говорим о диабете, мы подразумеваем либо сахарный диабет первого типа, при котором своего собственного инсулина нет, и мы его возмещаем, либо сахарный диабет второго типа, когда свой собственный инсулин есть, но он работает некорректно на уровне гормонов и рецепторов: либо рецепторы не видят инсулин, либо рецепторов мало. Или инсулин есть, его много, но рецепторы его плохо чувствуют.
В сахарном диабете первого типа никто не виноват — это генетическая поломка. Чаще всего она возникает в детском возрасте, или сразу после рождения, или до 20 лет. Сейчас планку обнаружения такого типа сахарного диабета увеличили до 35 лет. А вот сахарный диабет второго типа носит многофакторный характер, порог его диагностирования — более возрастные люди, от 45 лет и старше. Так как у таких пациентов приобретается целый багаж хронических заболеваний, нарастает масса тела, а уровень физической активности снижается.
«Вопрос в тактике лечения сахарного диабета: либо мы возмещаем отсутствие инсулина, либо используем лекарства, которые будут улучшать в организме механизмы чувствительности к нему, либо выведем лишний сахар в крови через мочу»
У людей с ожирением риск развития сахарного диабета в несколько раз выше. Например, у человека нет лишней массы тела, но есть родитель с сахарным диабетом второго типа. А у другого, допустим, диагностировано ожирение, а у его родителей заболевания не было. Так вот вероятность развития диабета выше во втором случае.
Генетика влияет, но образ жизни на этой чаше весов перевешивает. Если человек активный, питается в своей норме калорийности и потребляет столько, сколько расходует, — то, несмотря на наличие родственников с сахарным диабетом, у него меньшая вероятность развития такого недуга. А у человека, набравшего лишнего за 5 или 10 лет и далекого от любого уровня физической активности, сахарный диабет разовьется с большой долей вероятности. Вопрос только в сроках — когда организм устанет компенсировать нарастание лишней массы тела.
«Или „тащишься“, или едешь с высокой скоростью»
Сама по себе жировая ткань достаточно гормонально активна и выделяет большое количество гормоноподобных веществ. Пища поступает в организм человека и распадается на жиры, белки и углеводы. Для того, чтобы поддерживать постоянный уровень глюкозы в определенном интервале, работает компенсаторный организм — поджелудочная в своем режиме выделяет инсулин. Когда человек ест сверх нормы — поджелудочная выделяет дополнительный инсулин. А когда есть лишняя масса тела, то инсулину тяжелее работать, потому что уменьшается чувствительность к нему.
Клетки организма плохо чувствуют этот инсулин, потому что их становится меньше. Пока инсулин дойдет до клетки через жировую прослойку — пройдет время, а сахар уже не в норме, организм снова увеличивает выработку инсулина в лавинном режиме. Лишняя масса тела — определенный балласт. Когда нет жировой прослойки, ничто не мешает спокойной коммуникации между рецепторами и инсулином с глюкозой.
Я бы сравнила этот процесс с пробкой на дороге: или ты долго едешь в машине и «тащишься» до пункта назначения, или едешь на трассе с высокой скоростью и успеваешь всё сделать быстро, когда ожирения нет.
Как реагируют люди, узнав, что у них диабет?
Когда рассказываешь человеку о том, что у него — сахарный диабет первого типа, то сразу объясняешь ему весь дальнейший расклад. Сначала пациент просто не верит, что у него такая болезнь, потому что ты начинаешь рассказывать про инсулин, необходимость изменения образа жизни, а человек себя чувствует нормально.
С людьми, у которых сахарный диабет второго типа, немного проще. Человека часто предупреждали в поликлиниках о подобном развитии событий, он знал о факторах риска, был предварительно предупрежден, что такое может случиться, поэтому и воспринимает ситуацию спокойнее. Разумеется, все пациенты расстраиваются. Человек жил, не принимал никаких лекарственных препаратов, не особо задумывался о том, что ест. А теперь доктор ему сказал, что у него диабет — и нужно всё менять. Трагедии, слезы и истерики случаются редко, в основном у женщин. Мужчины вообще более логичны и менее эмоциональны, а узнав о недуге сразу спрашивают — что делать?
«Некоторые пациенты, узнав о том, что у них сахарный диабет, берут себя в ежовые рукавицы. Они настолько хорошо контролируют свой рацион и физическую активность, что мы снижаем дозы препаратов до минимума. Их мало, но они есть — это очень дисциплинированные люди»
Вторая категория пациентов — старающиеся, но время от времени бросающие лечение. Первое время после того, как они с доктором встретятся, все хорошо, а потом, через годик, они приходят с картиной уже менее радужной. Всё просто: люди устали, выгорели. Чаще всего это возрастной контингент — у всех свои пищевые привычки, свой уклад жизни. Пациенты, уставшие контролировать сахар и соблюдать предписания, приходят с декомпенсацией.
Есть третья категория людей: они изначально настроены негативно, потому что придется принимать таблетки, поэтому они выбирают ничего не делать. Мы встречаемся намного чаще, чем хотелось бы, потому что они приходят с постоянной декомпенсацией. У врачей связаны руки: доктора делают для пациентов всё — в рамках возможного, а человек с сахарным диабетом не хочет ничего менять. Мы не можем оставлять сахар «болтаться», поэтому прибегаем к инсулинотерапии. Но тут тоже возникают сложности, потому что пациенты не хотят окунаться в активную терапию.
Такие люди считают инсулин наркотическим веществом: «Подсадишь на инсулин — и никогда его потом не уберешь, что же я потом делать буду?», — частая фраза на приемах. Есть даже те, кто в принципе отказывается от лечения, а потом их на скорой привозят. И там их никто не спрашивает — инсулин ставить или нет. Они сами доводят себя до жизнеугрожающего состояния.
«Доширак» с булкой на завтрак.
У меня был один пациент. Я не могла понять, почему у него так скачет сахар. Попросила его вести дневник питания. Я обычно всегда рекомендую так делать, но тут настойчиво предложила, чтобы человек некоторое время бдительно записывал в приложении для подсчета калорийности то, что он ест. Пациент принес дневник питания, а там — «Доширак» с булкой на завтрак. А я еще понять не могу, почему сахар пляшет. И у меня спрашивают — почему таблетки не работают?
Пациент, больной сахарным диабетом первого типа, ставит инсулин на то количество углеводов, которые он потребляет, но только первое время. Человек сначала формирует свою продуктовую корзину и понимает свои «тренды по сахару в крови», то есть наблюдает, как ведет себя сахар с определенным количеством съеденных углеводов, подсчитывает, сколько требуется на них инсулина. Затем пациент адаптируется и ориентируется в еде спокойно.
«С человеком со вторым типом сахарного диабета опять же всё обстоит несколько проще. Собственная секреция у него есть, тут важно контролировать размер порций и учитывать количество и качество углеводов. Нужно понимать, что такое быстрые и сложные углеводы».
У человека есть глюкометр, и он знает, сколько сахара в крови ему стоит съесть кусочек тортика. Он замеряет сахар до его приема и после, а затем смотрит, насколько сахар повысился. У меня есть пациенты, которые в умеренных количествах едят шоколад, но при этом они не могут есть овсяную кашу, потому что сахар взлетает до небес. Работа желудочно-кишечного тракта у всех индивидуальна, поэтому человек со вторым типом сахарного диабета становится исследователем самого себя. Буквально две недели он постоянно контролирует свой рацион, а дальше контроль превращается в рутину, происходит один-два раза в неделю в разное время — нет необходимости считать калорийность постоянно. Некоторым пациентам мы рекомендуем рассчитывать калорийность порций методом тарелки или ладони — это часто работает.
Зачем нужна инсулиновая помпа?
Существует несколько способов введения инсулина — с помощью шприц-ручек и инсулиновой помпы. Последняя нужна не всегда и не всем. Чаще всего ее используют пациенты с диабетом первого типа. Для них с таким приспособлением удобнее жить. Это возможно, когда пациент готов обучиться работе с ней, ведь она — то же, что и любой гаджет — если дать пожилому человеку новейший смартфон и старенький телефон, мало вероятно, что он станет вникать в технические сложности и нюансы.
Инсулиновая помпа не заменяет поджелудочную железу, она с постоянной скоростью вводит человеку определенное количество инсулина. Эту скорость подачи человек регулирует в настройках. Поэтому очень важно разбираться в том, что такое углеводный коэффициент и фактор чувствительности к инсулину, например. Нужно уметь ориентироваться в определенных ситуациях. Например, завершилась у больного подача инсулина, а для некоторых это может сыграть критическую роль. Человек, у которого сахар самостоятельно не держится, заметил это через 5 часов — стремительно развивается гипергликемия. Если пациент вовремя заметил, то может предпринять некоторые самостоятельные шаги, а если нет, то есть угроза экстренного состояния.
Для пациентов с сахарным диабетом второго типа помпа не совсем подходит. Такие люди вообще избегают инсулинотерапии — и очень ее боятся. Им назначают инсулинотерапию чаще всего в экстренных ситуациях, когда дело доходит до реанимации. Или в ситуациях, когда человек не соблюдает диету, а все препараты уже перепробованы — остается только инсулинотерапия. Увы, но у взрослых людей все еще бытует мнение, что есть волшебная таблетка, которая полностью обратит процесс вспять — снизится масса тела, сахар крови окажется в норме. Но это не так.
Какие самые страшные последствия диабета?
Это диабетическая ретинопатия (тяжелое заболевание глаз), снижение зрения вплоть до слепоты, диабетическая стопа (появление на ее коже глубоких незаживающих язв), изменения в костной системе на фоне постоянной гипергликемии, плохая компенсация, которая может приводить к ампутации нижних конечностей, полинейропатия (множественное поражение периферических нервов). Вообще само нарушение работы нервной системы может по-разному проявляться — в виде постоянного болевого синдрома в руках и ногах, онемения, жжения, могут также появляться язвы, потому что человек плохо чувствует места избыточного давления обуви на ткани. В крайней степени — поражение почек, повышение давления, гемодиализ. Но таких пациентов, к счастью, очень мало.
Как уберечь себя от сахарного диабета?
Если вы заметили за собой совокупность таких симптомов, как лишняя масса тела, постоянная сухость во рту, учащенное мочеиспускание как днем, так и ночью, длительная заживляемость ранок, фурункулез, — это повод обратиться к эндокринологу. Или обнаружили, что теряете массу тела, хотя режим питания не меняете — едите, а наестся не можете. Это тоже «звоночки» для посещения специалиста.
Здоровому человеку нужно следить за количеством и качеством поглощенной пищи, питаться умеренно, по голоду, не переедать. Следить за собственной массой тела. Нужно питаться сбалансировано, не обходить стороной сезонные фрукты, ягоды и овощи. Обязательно необходимо следить за тем, чтобы клетчатка была в рационе.
Любому человеку важно знать, что такое свободные сахара. Их мы и должны контролировать. Это тот сахар, который добавляется производителями в продукт — в соус, например, поскольку это хороший консервант. Я бы посоветовала смотреть, из чего состоит тот или иной продукт, сейчас же везде пишут состав. Не всегда те продукты, на которых написано «без сахара» — действительно без него. В них могут добавлять фруктозу, сахарозу, крахмал. Это все — углеводы и сахара.
В идеале — планировать свое питание, то есть хотя бы примерно знать, что вы съедите на завтрак, обед и ужин, чтобы не переедать и не быть голодными. Также очень важно быть социально и физически активными в долгосрочной перспективе — найти себе любое занятие по душе, которое по силам будет проводить регулярно, тогда вероятность, что вы вдруг узнаете о собственном сахарном диабете второго типа — крайне мала.









.png)